Ошибки диагностики ВИЧ у беременных: что нужно знать?
Содержимое
- 1 Ошибки диагностики ВИЧ у беременных: что нужно знать?
- 1.1 Обнаружение ВИЧ во время беременности
- 1.2 ВИЧ и беременность: взаимосвязь
- 1.2.1 Риск передачи ВИЧ от матери к ребенку
- 1.2.2 Ошибка диагностики ВИЧ у беременной женщины
- 1.2.3 Как избежать ошибочной диагностики
- 1.3 Как проводится тест на ВИЧ во время беременности
- 1.4 Частота ошибочных результатов тестирования на ВИЧ при беременности
- 1.5 Причины ложноположительных тестов на ВИЧ
- 1.6 Симптомы ложно положительного результата теста на ВИЧ
- 1.7 Как избежать ложноположительного результата теста на ВИЧ
- 1.8 Повторный тест на ВИЧ после ложноположительного результата
- 1.8.1 Что делать, если тест на ВИЧ дал положительный результат?
- 1.8.2 Другие причины ложноположительных результатов
- 1.9 Лечение ВИЧ-инфекции при беременности
- 1.10 Защита ребенка от ВИЧ-инфекции при беременности
- 1.10.1 Предварительная диагностика ВИЧ
- 1.10.2 Лечение ВИЧ-инфекции во время беременности
- 1.10.3 Роды и кормление грудью при ВИЧ-инфекции
- 1.10.4 Вывод
- 1.11 Поддержка женщин с ВИЧ-инфекцией во время беременности
- 1.11.1 Как ВИЧ-инфекция влияет на беременность
- 1.11.2 Поддержка и лечение
- 1.11.3 Возможности для новорожденных
- 1.12 Видео по теме:
- 1.13 Вопрос-ответ:
-
- 1.13.0.1 Может ли наличие других заболеваний повлиять на результаты анализа ВИЧ во время беременности?
-
Во время беременности часто проводят тесты на ВИЧ, но есть вероятность ложноположительного результата. Узнайте, какие факторы могут повлиять на точность теста и как обезопасить себя и ребенка.
ВИЧ-инфекция является одним из наиболее серьезных заболеваний в мире, возникающим в результате нарушения функционирования иммунной системы. Тем не менее, некоторые исследования показывают, что многие беременные женщины получают ошибочный положительный результат на ВИЧ-тесты, что может привести к ненужным лечебным мероприятиям и вредным для здоровья эффектам.
В этой статье мы обсудим причины, почему результат ВИЧ-тестов при беременности может быть ошибочным, какие последствия могут возникнуть из-за этого и какие меры можно принять для предотвращения таких ситуаций в будущем.
Важно отметить, что правильное диагностирование ВИЧ-инфекции является крайне важным на этапе беременности и ведения беременной женщины. Современные технологии позволяют обнаруживать ВИЧ-инфекцию на ранней стадии, что увеличивает шансы на успех лечения и сохранение здоровья ребенка и матери.
Обнаружение ВИЧ во время беременности
ВИЧ-инфекция является серьезной проблемой здравоохранения, особенно в развивающихся странах. Женщины, зараженные ВИЧ, могут передать инфекцию своим детям во время беременности, родов или грудного вскармливания.
Поэтому, врачи обязательно проводят тесты на ВИЧ у беременных женщин. Это необходимо для своевременного выявления инфекции и предупреждения передачи инфекции от матери к ребенку.
Но иногда, такие тесты могут давать ложноположительный результат. Это означает, что женщина получила положительный результат теста, но на самом деле она не заражена ВИЧ.
Это может произойти по различным причинам, например, от несоответствия тестового оборудования стандартам качества, до наличия других болезней, которые могут дать ложноположительный результат на тестах ВИЧ.
- В любом случае, если беременной женщине был диагностирован ВИЧ, она должна получить соответствующее лечение, чтобы предотвратить передачу инфекции своему ребенку.
- Если же тест на ВИЧ оказался ложноположительным, то это может вызвать эмоциональное и психологическое расстройство у женщины, а также снизить ее доверие к медицинским услугам.
ВИЧ и беременность: взаимосвязь
Риск передачи ВИЧ от матери к ребенку
ВИЧ-инфекция у беременной женщины может быть передана ее ребенку во время беременности, при родах или при грудном вскармливании. Вероятность передачи ВИЧ зависит от того, какое лечение получает женщина, когда она получила ВИЧ, какой ее вирусной нагрузки и других факторов.
С целью снижения риска передачи ВИЧ ребенку женщинам предлагается проводить антиретровирусную терапию и вести здоровый образ жизни. Однако, несмотря на все меры предосторожности, иногда возможна ошибка в диагностике и женщина может быть неправильно диагностирована как ВИЧ-положительная.
Ошибка диагностики ВИЧ у беременной женщины

Ошибка в диагностике ВИЧ у беременной женщины может быть связана с неточностью тестов, проблемами в лаборатории, техническими ошибками и другими факторами. Психологические факторы и страх перед перенесением ВИЧ ребенку также могут играть роль в неправильно проведенной диагностике.
В случае, если женщина была неправильно диагностирована как ВИЧ-положительная, это может привести к серьезным последствиям для ее психологического и физического здоровья, а также здоровья ребенка.
Как избежать ошибочной диагностики
Для снижения риска ошибочной диагностики ВИЧ необходимо проводить тестирование только в лабораториях с хорошей репутацией и большим опытом в данной области. Если результат теста вызывает сомнения, следует провести повторное тестирование и проверить результат в другой лаборатории.
Кроме того, необходимо обращаться к специалистам с опытом работы с беременными женщинами с ВИЧ для получения квалифицированной консультации и следовать рекомендациям по лечению и профилактике передачи ВИЧ.
Как проводится тест на ВИЧ во время беременности
ВИЧ-инфекция может быть опасна для беременной женщины и ее ребенка, поэтому проведение теста на ВИЧ во время беременности является важной процедурой. Обычно тест проводится на первом визите к гинекологу, но может быть проведен и на любом другом этапе беременности.
Если результаты теста на ВИЧ положительны, женщина должна получить надлежащее лечение, чтобы уменьшить риск передачи ВИЧ ребенку. Обычно это включает в себя прием лекарств и специального наблюдения за состоянием здоровья и беременностью.
В любом случае, тест на ВИЧ является важной процедурой для беременных женщин, которая помогает защитить здоровье матери и ребенка. Обратитесь к своему гинекологу, чтобы узнать более подробную информацию о тестировании на ВИЧ во время беременности.
Частота ошибочных результатов тестирования на ВИЧ при беременности
Ошибочный результат теста на ВИЧ может возникнуть из-за многих причин, включая неправильное соблюдение протокола тестирования, недостаточную чувствительность и специфичность теста, а также факторы, какие могут влиять на точность и результаты тестов.
Частота ложноположительных тестов на ВИЧ при беременности очень низкая, но возможна. Она может быть связана с наличием аутоиммунных заболеваний, инфекций, которые вызывают воспаление, и других факторов.
С помощью современных методов диагностики, таких как испытания примеров повторного тестирования и молекулярная технология, можно установить диагноз ВИЧ с высокой точностью. Кроме того, проведение тестов на ВИЧ не является единственным аспектом пренатального обследования беременной женщины.
Все женщины, особенно беременные, должны посещать врача регулярно и следить за своим здоровьем. Это включает в себя соблюдение профилактических мер и рекомендаций врачей, снижение риска заболеваний и устранение факторов риска, какие могут повлиять на результаты теста на ВИЧ.
- Вывод:Несмотря на возможность ложноположительного теста на ВИЧ при беременности, частота таких случаев крайне низкая. Важно соблюдать рекомендации врачей и заботиться о своем здоровье для получения наиболее точных результатов.
Причины ложноположительных тестов на ВИЧ
Тест на ВИЧ — это диагностический метод, основанный на выявлении антител к вирусу иммунодефицита человека. Однако, существуют ряд причин, которые могут вызвать ложноположительный результат теста и создать ненужную панику.
- Наличие других инфекций. Некоторые инфекции, такие как сифилис, гепатит, грипп и т.д. могут привести к появлению антител, которые будут выявлены в тесте на ВИЧ и дадут ложноположительный результат.
- Беременность. У женщин во время беременности может происходить изменение иммунной системы, что может привести к появлению антител к ВИЧ, которые в действительности отсутствуют. В связи с этим, при беременности следует повторять тест на ВИЧ для подтверждения результатов.
- Автоиммунные заболевания. Ложноположительный результат теста на ВИЧ могут дать некоторые автоиммунные заболевания, такие как ревматоидный артрит и системная красная волчанка, которые приводят к появлению антител в крови.
ПричинаПояснение
| Наличие других инфекций | Сифилис, гепатит, грипп и др. могут вызвать ложноположительный результат теста на ВИЧ. |
| Беременность | Изменение иммунной системы у женщин во время беременности может привести к ложноположительному результату теста на ВИЧ. |
| Автоиммунные заболевания | Некоторые автоиммунные заболевания могут вызвать формирование антител, которые будут выявлены в тесте на ВИЧ и дадут ложноположительный результат. |
Симптомы ложно положительного результата теста на ВИЧ

К сожалению, иногда тест на ВИЧ может дать ложно положительный результат. Это означает, что человек не является ВИЧ-положительным, но тест показывает обратное.
Одним из симптомов ложного положительного результата теста на ВИЧ является невозможность объяснить причины положительного результата. Если у человека нет риска заражения ВИЧ и он не имеет других факторов, которые могут привести к ложному положительному результату, то требуется повторный тест на ВИЧ.
Кроме того, у женщин в состоянии беременности может возникнуть ложно положительный результат теста на ВИЧ. Причина заключается в наличии особой белковой составляющей в крови беременных женщин, которая может повысить уровень антител для ВИЧ в организме. Поэтому в таких случаях следует провести дополнительные тесты, чтобы исключить ложно положительный результат.
В целом, если вы получили положительный результат теста на ВИЧ, необходимо обратиться к специалисту и провести повторные тесты, чтобы убедиться в верности результата. Помните, что только врач может дать точный диагноз и поставить правильное лечение.
Как избежать ложноположительного результата теста на ВИЧ
Берегите свое здоровье и здоровье ребенка – если у вас есть риск заразиться ВИЧ-инфекцией, обязательно сдавайте анализы на ВИЧ до беременности, а также в первые месяцы беременности. Если вы не были ранее тестированы на ВИЧ, сдайте анализ беременным в течение первого триместра и повторите его перед родами. Это позволит выявить ВИЧ на ранних стадиях, когда инфекция поддается лучшей терапии.
Обращайтесь к опытным специалистам – сдавайте анализы только в аккредитованных лабораториях с опытными специалистами по диагностике ВИЧ. Неправильно выполненный анализ или нарушение требований к его хранению можут привести к ложноположительному результату, который не только вызовет лишние хлопоты, но и необходимость проведения дополнительных исследований, которые могут быть небезопасны для ребенка.
Изучайте свой медицинский документацию внимательно – попросите вашего врача описать такие понятия как «недостаточный материал для исследования», «достижение пороговой границы», «контрольный анализ» и другие термины, относящиеся к исследованию на ВИЧ. Этот шаг поможет вам понять результаты анализа и избежать паники, когда врач говорит о положительном тесте.
Примите правильную предбеременную подготовку – соблюдайте здоровый образ жизни, контролируйте уровень гормонов и штудируйте информацию о своих генетических особенностях. Иногда ложноположительный результат теста на ВИЧ может быть связан не с ошибкой лаборатории, а с особенностями конкретной беременной женщины.
Повторный тест на ВИЧ после ложноположительного результата
Что делать, если тест на ВИЧ дал положительный результат?
Если результат теста на ВИЧ положительный, следует обратиться к специалисту для дополнительного обследования. Однако, иногда может случиться ошибка и тест показывает ложноположительный результат. Это может произойти, например, при беременности, когда у женщины могут присутствовать определенные антитела, которые могут быть восприняты как ВИЧ.
Если был получен ложноположительный результат, то следует повторить тест. Повторный тест может быть проведен через несколько месяцев или недель после первого теста, чтобы установить, действительно ли человек является ВИЧ-положительным.
Другие причины ложноположительных результатов

Высокая температура, реакция на введенный препарат или просто человеческая ошибка могут привести к получению ошибочного положительного результата. Также, если инфекция находится в ранной стадии, она может быть пропущена при тестировании и тест может показать ложный результат.
Информация о ложноположительных результатах должна быть широко распространена для того, чтобы люди понимали, что такие случаи бывают и что это не всегда означает, что они действительно заражены ВИЧ.
Лечение ВИЧ-инфекции при беременности
Беременность у женщин с ВИЧ-инфекцией требует особого подхода к лечению. Лечение ВИЧ-инфекции при беременности проводится с целью предотвратить вертикальную передачу вируса на ребенка.
Кроме того, также проводится профилактика других заболеваний, которые могут негативно повлиять на течение беременности и здоровье ребенка. Важно соблюдать регулярность профилактических мероприятий и посещать врача-инфекциониста.
После рождения ребенка мать и новорожденный получают специальные профилактические меры, такие как назначение антивирусных препаратов и грудное вскармливание под медицинским контролем. Это снижает риск передачи инфекции на ребенка до минимума.
В целом, лечение ВИЧ-инфекции при беременности не только снижает риск вертикальной передачи вируса, но и повышает шансы на рождение здорового ребенка. Главное – соблюдать все рекомендации и назначения врача-инфекциониста во время беременности и после рождения ребенка.
Защита ребенка от ВИЧ-инфекции при беременности
Предварительная диагностика ВИЧ
Перед планированием беременности необходимо пройти обследование на наличие ВИЧ-инфекции. Также врач может назначить дополнительные тесты во время беременности. В свою очередь, правильное лечение ВИЧ-инфекции во время беременности может предотвратить заражение ребенка.
Лечение ВИЧ-инфекции во время беременности
Если вы заражены ВИЧ, то врач назначит вам специальные препараты для подавления вируса. Эти препараты не только помогают предотвратить передачу ВИЧ от матери к ребенку, но также уменьшают вероятность развития некоторых осложнений у матери.
Роды и кормление грудью при ВИЧ-инфекции

Если вы заразились ВИЧ и рожаете ребенка, врач будет рекомендовать кесарево сечение для предотвращения передачи вируса. Кормление грудью также может привести к передаче ВИЧ, поэтому вам будет предложено накормить ребенка специальными смесями.
Вывод
Своевременная диагностика и лечение ВИЧ-инфекции во время беременности могут снизить риск передачи вируса от матери к ребенку. Дополнительные меры, такие как кесарево сечение и отказ от кормления грудью, также помогут предотвратить передачу ВИЧ. Обязательно проконсультируйтесь с врачом о мерах защиты вас и вашего будущего ребенка от ВИЧ-инфекции.
Поддержка женщин с ВИЧ-инфекцией во время беременности

Как ВИЧ-инфекция влияет на беременность
Женщины с ВИЧ-инфекцией могут иметь затруднения с зачатием ребенка и риск передачи инфекции на ребенка во время беременности. Однако, современная медицина предоставляет инструменты и ресурсы, чтобы обеспечить безопасную беременность для женщин с ВИЧ-инфекцией.
Поддержка и лечение

Женщины с ВИЧ-инфекцией, заинтересованные в беременности, должны искать специализированную медицинскую помощь для поддержки и консультаций. Лечение ВИЧ-инфекции может уменьшить вероятность передачи инфекции на ребенка, поэтому важно начать лечение как можно раньше и продолжать его во время беременности и после рождения ребенка.
Важно также помнить, что женщины с ВИЧ-инфекцией могут столкнуться с дополнительными вызовами, связанными с беременностью, такими как повышенный риск преждевременных родов, проблемы с плодом и физическим здоровьем матери. Эти женщины нуждаются в дополнительной поддержке, связанной с медицинской помощью, социальной поддержкой и консультационными услугами.
Возможности для новорожденных
Современная медицина позволяет существенно снизить риск передачи ВИЧ-инфекции от матери к ребенку. Медицинские процедуры, такие как вакуумный родоразрешительный, секции пуповины и лекарственные препараты, могут помочь предотвратить передачу инфекции. Лечение новорожденных, родившихся с ВИЧ-инфекцией, также существует и может снизить риск развития болезни.
Однако, чтобы обеспечить максимальную защиту для новорожденных, женщины с ВИЧ-инфекцией должны получать медицинское лечение в течение всей беременности и после рождения ребенка.
Видео по теме:
Вопрос-ответ:
Может ли наличие других заболеваний повлиять на результаты анализа ВИЧ во время беременности?
Да, наличие других инфекций, таких как сифилис, гепатит С, могут дать ложноположительные результаты на анализ ВИЧ.
Причины ложноположительного результата на ВИЧ, как избежать ошибки

Причины ложноположительного результата на ВИЧ, как избежать ошибки
Названы причины ложноположительных результатов ВИЧ-тестирования. Приводимые сведения порождают полное недоверие к этим тестам.
«Ложноположительные результаты на вирус иммунодефицита встречаются довольно часто, буквально повергая в шок человека, сдающего кровь. Дело все в том, что существует масса заболеваний, которые могут спровоцировать ложноположительный результат.
Причины, по которым результат может стать ложноположительным, причем неважно анонимный он или нет — нарушения правил сдачи крови. Обычные семечки или предварительно употрeбленные в пищу острые, кислые, жареные продукты, и даже минеральная газированная вода, особенно щелочная — например, боржоми, могут спровоцировать сомнительный результат, неважно, сколько их съедено — много или мало.
Состояния, которые могут спровоцировать ложноположительный результат:
перекрестные реакции;
период беременности (группа риска — несколько раз рожавшие женщины);
наличие нормальных рибонуклеопротеинов;
многократная сдача донорами крови;
инфекционные поражения дыхательной системы;
вирус гриппа и гепатита;
недавно сделанные прививки (столбняк, гепатит В, грипп);
очень густая кровь;
первичные аутоиммунные заболевания печени;
туберкулез;
вирус гepпeса;
плохая свертываемость;
лихорадка;
заболевания печени, вызванные алкоголем;
артрит;
нарушение иммунорегуляторных процессов;
поражение мелких сосудов организма;
онкологические заболевания;
разные виды склероза;
пересадка органов;
повышенный билирубин;
повышенный уровень антител;
критические дни.
Некоторые заболевания могут стать причиной перекрестных реакций. Например, из-за аллергии в крови могут выpaбатываться непонятные для организма антигены, которые он распознает как чужеродные. Такие антигены могут стать причиной ложноположительного результата.
В период беременности у женщины происходит гормональный сбой, поэтому в некоторых случаях может быть ложноположительный результат на сдаче анализа. При мeнcтpуальном цикле кровь на вирус иммунодефицита не рекомендуется сдавать.
Любые инфекционные, грибковые и вирусные заболевания практически всегда дают положительный результат на наличие вируса иммунодефицита. По этой причине врачи советуют пройти лечение болезни, и лишь спустя 25-30 дней пройти обследование.
Заболевания, онкология, повышенный показатель билирубина, прививки — все эти факторы влияют на результат. Если в крови присутствует нестандартный набор ферментов, то анонимный анализ будет ложноположительным.
По этим причинам, доктора не сообщают людям, что у них уже диагностирована вирусная инфекция иммунодефицита. И услышав о том, что анализ положительный, человек в первую очередь должен задуматься о том, что могло спровоцировать положительный результат.
Очень часты ложноположительные результаты анализов на вирус иммунодефицита человека после трaнcплантации органов, особенно в период, когда орган приживается. В этом случае выpaбатываются неизвестные антитела, которые при сдаче анализа кодируются как антигены вируса иммунодефицита.
Перед сдачей анонимного анализа на ВИЧ или СПИД, нужно обязательно оповестить врача о том, присутствует ли заболевание и сколько оно длится. Сделать это нужно для того, чтобы исключить ложноположительный анализ.
Даже если анализ оказался положительным, не нужно впадать в панику, возможно, он ложноположительный..
Столь внушительный список причин ложноположительных реакций ВИЧ-тестов, публикуемый на сайте 101анализ.ру, порождает уже полное недоверие к этим тестам. И стоит обратить внимание на то, кто и как часто оказывается ВИЧ-положительным.
Но прежде всего нужно обратить внимание на то, что сама ВИЧ/СПИД-теория изначально построена на той недоказанной гипотезе, что именно ВИЧ-вирус, якобы вызывающий иммунодефицит, соответственно и является первопричиной развития СПИД-ассоциированных заболеваний у ВИЧ-положительных. Поэтому если у пациента развилось такое заболевание, и при тестировании на ВИЧ он оказывается ВИЧ-положительным, то в соответствии с этой теорией и с инструкциями спидологи просто автоматически ставят такому пациенту диагноз ВИЧ-инфекция, причём уже в стадии СПИД, то есть развития СПИД-ассоциированного заболевания.
И если у пациента есть симптомы или заболевания из нижеследующего списка, то для спидологов они не являются сигналом к тому, что при их наличии тест на ВИЧ может оказаться ложноположительным — совсем наоборот! — для них они являются как раз прямым и узаконенным поводом для тестирования такого пациента на ВИЧ, и одним из «доказательств» его «заражения».
1. Больные по клиническим показаниям:
— лихорадящие более 1 месяца;
— имеющие увеличение лимфоузлов двух и более групп свыше 1 месяца;
— с диареей, длящейся более 1 месяца;
— с необъяснимой потерей массы тела на 10 и более процентов;
— с затяжными и рецидивирующими пневмониями или пневмониями, не поддающимися обычной терапии;
— с затяжными и рецидивирующими гнойно — бактериальными, паразитарными заболеваниями, сепсисом;
— с подострым энцефалитом и слабоумием у ранее здоровых лиц;
— с ворсистой лейкоплакией языка;
— с рецидивирующей пиодермией;
— женщины с хроническими воспалительными заболеваниями женской репродуктивной системы неясной этиологии;
2. Больные с подозрением или подтвержденным диагнозом:
— наркомания (с парентеральным путем введения наркотиков);
— заболевания, передающиеся пoлoвым путем;
— саркомы Капоши;
— лимфомы мозга;
— Т-клеточного лейкоза;
— легочного и внелегочного туберкулеза;
— гепатита В, Hbs-антигеноносительства (при постановке диагноза и через 6 месяцев);
— заболевания, обусловленного цитомегаловирусом;
— генерализованной или хронической формы инфекции, обусловленной вирусом простого гepпeса;
— рецидивирующего опоясывающего лишая у лиц моложе 60 лет;
— мононуклеоза (через 3 месяца после начала заболевания);
— пневмоцистоза (пневмонии);
— токсоплазмоза (центральной нервной системы);
— криптококкоза (внелегочного);
— криптоспоридиоза;
— изоспороза;
— гистоплазмоза;
— стронгилоидоза;
— кандидоза пищевода, бронхов, трахеи или легких;
— глубоких микозов;
— атипичных микробактериозов;
— прогрессирующей многоочаговой лейкоэнцефалопатии;
— анемии различного генеза.
Сравните список причин ложноположительных реакций с перечнем клинических показаний к проведению ВИЧ-тестирования (а фактически СПИД-ассоциированных заболеваний и приписываемых ВИЧ-инфекции симптомов), и Вы обнаружите, что некоторые пункты одинаковые, такие как лихорадка, туберкулёз, гepпeс, гепатит, иные инфекции и онкологические заболевания.
Таким образом, получается, что с одной стороны, согласно ВИЧ/СПИД-теории, развитие всех этих заболеваний и симптомов у ВИЧ-положительных обьясняется прогрессированием ВИЧ-инфекции, будто она является их первопричиной, и при их наличии можно ставить диагноз ВИЧ/СПИД буквально автоматически, а с другой стороны, утверждается практически прямо противоположное — все эти факторы сами по себе могут быть причиной ложноположительной реакции при тестировании на ВИЧ, и поэтому при их наличии это тестирование нельзя считать достоверным.
Противоречие между этими подходами, как видите, принципиальное, и можно сказать неразрешимое в том смысле, что сама ВИЧ/СПИД-теория изначально на том и построена, что ВИЧ приводит к развитию СПИД-ассоциированных заболеваний, в частности инфекционных, поскольку они и сопровождаются снижением иммунитета, и в рамках этой теории само обсуждение того, что наличие таких заболеваний само по себе может являться причиной положительной реакции ВИЧ-тестов, является мягко говоря недопустимым, поскольку полностью противоречит этой теории и ставит её под большое сомнение.
Сами посудите: если сам диагноз ВИЧ-инфекция ставится в том числе именно по наличию клинических признаков, то есть наличию СПИД-ассоциированных заболеваний и симптомов, и это закреплено в теории и практике, то отказаться от всего этого, и фактически прекратить обследование на ВИЧ по клиническим показаниям — для СПИД-индустрии это можно сказать акт самоубийства, признания полной несостоятельности ВИЧ/СПИД-теории. Ведь она сразу потеряет всякий смысл, если отменить ВИЧ-тестирование по клиническим показаниям, признав эти самые показания ни чем иным, как именно причинами, вызывающими ложноположительные результаты ВИЧ-тестов.
Причины ложноположительного результата на ВИЧ, как избежать ошибки
Ложноположительный анализ на ВИЧ – это ошибочный результат лабораторного исследования забранной венозной крови, при котором вирус иммунодефицита отсутствует в организме пациента, но диагностические методы дают положительный ответ.
Ни один тест или диагностическая методика не позволяют получить 100% достоверного результата. Для постановки окончательного диагноза принимаются во внимание сведения нескольких исследований (например, ИФА и иммуноблоттинга).
Допущение ошибки и постановка неверного диагноза ВИЧ может привести к необратимым последствиям. Назначаемая высокоактивная антиретровирусная терапия (ВААРТ) провоцирует серьезные побочные эффекты и способна вызвать дисфункцию некоторых внутренних органов.
Повторно пройденный тест – возможность избежать неведения и поставить точку в вопросе определения диагноза. Даже если вирус будет обнаружен, вы сможете своевременно начать лечение и прожить полноценную жизнь.
Вероятность ошибки по сообщениям специалистов составляет всего 0,01%, однако в действительности это значение гораздо выше. Предлагаем рассмотреть причины ложноположительного результата и узнать правила, позволяющие свести его получение к минимуму.
Причины ложноположительного анализа
Ложноположительный анализ на ВИЧ довольно часто встречается среди беременных женщин (особая группа риска – женщины, рожавшие несколько раз!). Причиной является серьезный сбой гормонального фона в период беременности.
Читать еще: Причины возникновения аллергии во время беременности
Причины ложноположительного анализа на ВИЧ:
- перекрестные аллергические реакции,
- недавние прививки,
- воспаление мелких сосудов организма,
- вирус гепатита или гриппа,
- трaнcплантация внутренних органов,
- онкологические болезни,
- повышенный билирубин,
- склероз (различные формы),
- плохая свертываемость или повышенная густота крови,
- аутоиммунные болезни печени,
- туберкулез,
- мeнcтpуация,
- любые инфекционные заболевания.
Внимание! Перед сдачей анализа на ВИЧ рекомендуется сообщить врачу о состоянии беременности, операциях и иных манипуляциях, проведенных за последние 3-4 месяца.
Получение ложноположительного результата может быть обусловлено «человеческим фактором» (например, ошибка при проведении анализа или ведении документации, перепyтaнные пробирки, неправильная маркировка).
Любое инфекционное или вирусное заболевание способно привести к ложноположительному результату. Сдавать анализы рекомендуется через 35-40 дней после выздоровления, чтобы быть уверенным в постановке диагноза.
Ложноположительный результат у беременных женщин
Причины ложноположительного анализа на ВИЧ у беременных женщин, за исключением гормонального сбоя, подразделяются на 2 группы:
- Синтез мужских и женских генетических материалов (объединение яйцеклетки и cпepматозоида) при зарождении в организме новой жизни, приводящий к образованию ДНК.
Реагируя на происходящие изменения и чужеродную ДНК, у женщины выpaбатываются собственные антитела. При тестировании на ВИЧ они приведут к получению ложноположительного результата.
- Стрессовое состояние, в котором пребывает беременная женщина. Вероятность возрастает при наличии психологических проблем, возникших до беременности.
Женщины сдают анализ на ВИЧ несколько раз в продолжение всей беременности. Своевременное выявление инфекции позволит предпринять ряд мер, чтобы обезопасить младенца и не допустить его инфицирования в период родов или лактации.
Об основных правилах процедуры у ВИЧ-инфицированных
Первый анализ ИФА на выявление антител проводится через 6-12 недель с момента предполагаемого заражения. В период инкубационного окна результат будет отрицательным (ложноотрицательным) либо сомнительным.
Основные правила проведения процедуры у ВИЧ-положительных:
- Если человек инфицирован, то общий анализ крови ему необходимо сдавать раз в квартал. Подобная мера позволит специалисту отслеживать динамику прогрессирования заболевания, составлять и корректировать лечебный процесс;
- Чтобы получить максимально корректные результаты, рекомендуется создать одинаковые условия для забора венозной крови. Для более точных исследований проводите процедуру в одной и той же специализированной лаборатории;
- Сдача крови на анализы для выявления антител, выработанных по отношению к ВИЧ, рекомендована в утреннее время. Обусловлено это тем, что в утренние часы у человека повышается уровень эритроцитов.
Консультацию по вопросам проведения процедуры по забору венозной крови у пациентов, подготовке и расшифровке результатов вы можете в частной или государственной поликлинике, а также специализированном центре по борьбе со СПИДом.
Как правильно пройти тест
Портативные тесты для выявления антител к ВИЧ в домашних условиях – быстрый и простой способ узнать о наличии инфекции. Широко применяются наборы для исследования мочи, крови и слюны без обращения к специалистам.
Недостаток экспресс-тестирования состоит в высокой вероятности ошибки по сравнению с остальными диагностическими методиками. Не имея медицинского образования, люди неправильно используют или расшифровывают результаты, что приводит к получению ложноположительного диагноза.
Частота ложноположительного результата при использовании экспресс-тестирования достигает 1%. Полученного после первого исследования результата недостаточно для постановки верного и окончательного диагноза.
Как пройти тест? Исследуемую биологическую жидкость (в зависимости от выбранного набора) поместите в специальный контейнер, содержащий реагент. Подождите 15-20 минут для получения результата исследования.
Современные портативные тесты дают 3 варианта:
Получение сомнительного результата обычно происходит в инкубационный период, когда размножение вируса только начинается и уровень антител сравнительно невысокий. Для постановки окончательного диагноза обратитесь в специализированную лабораторию.
Подготовка к правильной сдаче анализа
Лабораторные исследования, направленные на выявление антител к вирусу иммунодефицита человека, проводятся натощак – между последним приемом пищи и забором венозной крови должно пройти не менее 8 часов.
Подготовка к сдаче анализов на ВИЧ подразумевает:
- Особый питьевой режим – разрешается употрeбление только простой негазированной воды. Исключите из рациона за 8 часов чай, кофе, сахаросодержащие, алкогольные и иные напитки;
- Рацион питания – отказ от жареной, жирной и острой пищи за сутки до лабораторного исследования на ВИЧ;
- Противопоказаны стрессовые ситуации, физическое переутомление, травмы и употрeбление антибиотиков.
Придерживаясь вышеперечисленных правил, удастся обеспечить максимальную точность результатов лабораторных исследований.
Диагностирование ВИЧ в лаборатории
Положительные анализы на ВИЧ, проведенные в специализированных лабораторных условиях, являются единственным основанием для постановки диагноза. Процедypa проводится анонимно или открыто, по времени забор венозной крови занимает не более 20 минут.
Внимание! Сдавать анализ на ВИЧ необходимо при любом подозрении на инфицирование (например, при незащищенном пoлoвoм контакте с незнакомым партнером или использовании нестерильных медицинских инструментов).
Этапы диагностирования ВИЧ:
- ИФА (иммуноферментный анализ). Определяет наличие антител, выpaбатываемых иммунной системой в ответ на вирус. Фактически анализ «сортирует» однозначно здоровые и подозрительные клетки. На этом этапе вероятность получения ложного результата велика.
- Иммуноблоттинг. На наличие антител изучается сыворотка, получаемая при выделении плазмы и эритроцитов из венозной крови. Более эффективная диагностическая методика в сравнении с ИФА, но не безукоризненная.
- ПЦР. Проверка сыворотки крови, оценка уровня CD4-лимфоцитов. Эффективный способ, используемый в частности для выявления ВИЧ у малышей с первого года жизни. Преимущество – выявление вируса на раннем периоде до образования антител.
Анализы проводятся не друг за другом, а спустя определенный промежуток времени (например, 2-3 недели с момента предыдущего исследования).
Расшифровка результатов
Результаты различных диагностических методик будут отличаться, но при выявлении трех основных наборов белков специалист ставит положительный диагноз.
Результаты забора и исследования венозной крови на ВИЧ:
Причины ложноположительного анализа на ВИЧ
Большинство людей, сдающих, в силу разных причин, анализ на ВИЧ, всегда надеются на отрицательные показатели. Но иногда бывает, что у неинфицированного человека результат оказывается положительным, что заставляет немало поволноваться. Почему же возникают недостоверные результаты, и как их избежать?
Обнаружение инфицирования можно провести двумя способами:
- Определение антител методом иммуноферментного анализа (ИФА). В ходе исследования происходит сортировка антител на заведомо здоровые и подозрительные, появление которых может исказить результаты.
- Иммуноблотинг – более тщательный и достоверный метод. Заключается в разделении смеси антигенов с помощью электрофореза в специальном геле. Затем пластинку с гелем обpaбатывают сывороткой, содержащей антитела к вирусу. Далее анализ продолжают методом ИФА.
Если пациент желает, то может сдать кровь на ВИЧ анонимно. Данные анализа обpaбатываются в течение 3 недель.
Стоит внести некоторую ясность в терминологию. СПИД, или синдром приобретенного иммунодефицита, — терминальная стадия ВИЧ-инфекции, заканчивающаяся cмepтью. Лечения от этой болезни, к сожалению, на сегодняшний день не существует. А вирус иммунодефицита человека (ВИЧ) – это причина, вызывающая СПИД. Поэтому, как таковой, анализ на СПИД не сдается, а диагноз ставится на основании положительного теста на ВИЧ и соответствующей клинической картины.
И все же искаженный результат может возникнуть при наличии следующих заболеваний:
- аутоиммунные заболевания печени;
- патология иммунной системы;
- хронические артриты;
- наличие различной вирусной инфекции;
- онкологические заболевания;
- нарушения свертываемости крови.
Доноры крови также часто сталкиваются с неверным результатом, из-за постоянного обновления крови при частой сдачи.
Следует помнить, что диагноз ВИЧ-инфекции никогда не устанавливается по одному анализу. В случае получения положительных тестов нужно пересдать анализ примерно через 3 месяца. При отсутствии инфицирования новый анализ на вирусы должен показать отрицательный результат.
Существует тест-системы, позволяющие проводить анализ дома. По статистике именно они чаще всего показывают ложноположительные результаты. Для этого есть ряд причин:
- ненадлежащее хранение и эксплуатация тест-системы;
- несоблюдение стерильности при заборе материала;
- нарушение техники проведения анализа;
- сопутствующие состояния организма (вредные привычки, неправильное питание);
- завершение срока годности системы.
Несомненным плюсом применения домашних тестов является сохранение анонимности.
Нередкая ситуация, когда положительный результат обнаруживается у беременных женщин. Это объясняется тем, что в ответ на имплантацию женский организм начинает выpaбатывать антитела, воспринимая эмбрион как чужеродный материал. Отсюда и неверные показатели теста.
Если у беременной женщины пришел положительный анализ, врачу нужно быть крайне тактичным, чтобы сообщить эту неприятную новость. Желательно пересдать анализ в специализированных СПИД-центрах.
Не стоит забывать и о человеческом факторе. Случаи, когда анализы перепутали, не часто, но имеют место быть. Чтобы это не происходило, медицинскому персоналу нужно более ответственно подходить к выполнению своих обязанностей.
Читать еще: ВИЧ симптомы, классификация и распознавание
Чтобы избежать ложноположительного результата, при сдаче крови нужно соблюдать ряд правил:
- За несколько дней до сдачи крови нельзя курить, принимать алкоголь, вести активную пoлoвую жизнь, неправильно питаться.
- Недавно перенесенное инфекционное заболевания служит поводом для переноса сдачи анализа в среднем на месяц.
- Также необходимо учитывать прием лекарственных препаратов, которые тоже могут исказить результаты.
В любом случае, положительный анализ – еще не приговор. А чтобы его избежать, нужно соблюдать меры безопасности и заботиться о своем здоровье.
Ложноположительный анализ на ВИЧ: причины, расшифровка результатов
Ни одно медицинское тестирование на сегодняшний момент не позволяет получить абсолютно достоверный результат. Для подтверждения окончательного диагноза необходимо принимать во внимание информацию нескольких лабораторных исследований. Это касается даже сложных исследований биоматериала больного, таких как серологические методы, ПЦР и прочие. Особенно тяжелым с психологической точки зрения оказывается ложноположительный анализ на ВИЧ. Что может повлиять на такой результат? Что должен делать пациент, получивший подобную распечатку исследования своей крови? Все ответы в нашей статье.
Последствия ошибки
Ложноположительный анализ на ВИЧ и допущение ошибки может приводить к множеству необратимых последствий. Например, назначаемое при данном заболевании высокоактивное антиретровирусное лечение провоцирует развитие серьезных побочных эффектов и способно вызвать нарушение функционирования внутренних органов.
Мopaльный аспект не менее тяжелый. Человек может потерять семью, друзей, любимых людей, даже желание жить.
Рассмотрим, что нужно предпринять при получении ложноположительного результата анализа на ВИЧ.
Повторный тест
Исследование крови, проведенное повторно, является единственной возможностью избежать ошибки и поставить точку при определении диагноза. Если при проведении повторного исследования вирус будет обнаружен, пациенту не остается ничего другого, только смириться с суровой действительностью и незамедлительно начать лечение.
Вероятность ошибки, согласно статистическим данным, составляет приблизительно 0,01%, однако в действительности данный показатель гораздо выше.
Ложноположительный анализ на ВИЧ достаточно часто наблюдаются у женщин во время беременности. В особой группе риска находятся дамы, у которых было несколько родов. Такое явление возникает из-за серьезного нарушения гормонального фона в период вынашивания ребенка.
Причинами ложноположительного анализа на ВИЧ у мужчин являются:
- Аллергические реакции перекрестного типа.
- Недавно сделанные прививки.
- Присутствие в организме вируса гриппа или гепатита на момент проведения исследования.
- Воспаление мелких сосудов в организме.
- Трансплантация внутренних органов.
- Повышенная концентрация билирубина в крови.
- Онкологические заболевания.
- Различные формы склероза.
- Повышенная густота или плохая свертываемость крови.
- Аутоиммунные патологии печени.
- Туберкулез.
- Любые инфекционные заболевания.
У женщин к данному списку следует добавить период мeнcтpуальных кровотечений.
Перед прохождением исследования рекомендуется сообщить специалисту о наличии беременности, проведенных операциях и прочих манипуляциях, которые присутствовали в последние несколько месяцев.
Человеческий фактор
Одной из причин ложноположительного анализа на ВИЧ может стать тривиальный человеческий фактор, который никто пока не отменял. Речь идет об элементарной ошибке лаборанта непосредственно при проведении исследования или при ведении документации. Имеют место даже случаи, когда медработник перепутывал пробирки или неправильно ставил на них маркировку.
Любое вирусное или инфекционное заболевание способно приводить к ложноположительному анализу на ВИЧ. Иногда человек не подозревает, что в его организме присутствуют другие вирусы (кроме ВИЧ), например, у него протекает инкубационный период какого-либо заболевания. В таком случае результат теста может быть неправильным. Также бывают ситуации, когда человек болел, например, гриппом, лечился. Симптомов у него больше нет, но он еще не выздоровел. Если в этот период сдать анализ на ВИЧ, результат может быть ложноположительным. Проводить подобные лабораторные исследования рекомендуется только спустя полтора месяца после выздоровления. Это поможет быть уверенным в постановке адекватного диагноза.
Причины ложноположительного анализа на ВИЧ у женщин имеют свои нюансы. У представительниц слабого пола организм устроен невероятно сложно. Работа некоторых его систем может преподносить нежелательные сюрпризы.
Беременность
Факторы получения ложноположительного анализа на ВИЧ на этапе беременности у женщин (за исключением протекающих гормональных изменений) подразделяются на две основные категории:
- Синтез женских и мужских генетических биоматериалов (объединение cпepматозоида и яйцеклетки) при зарождении новой жизни в организме, что приводит к образованию чужеродной ДНК. Реагируя на подобные изменения, Иммунная система начинает выpaбатываться собственные антитела. При проведении тестирования это может привести к получению ложноположительному анализу на ВИЧ у беременных.
- Стрессовое состояние, которое часто наблюдается у дам в период вынашивания ребенка. Вероятность ложноположительного анализа на ВИЧ при беременности возрастает при наличии множественных психологических проблем.
Женщины в этот период проходят исследование несколько раз на протяжении всех девяти месяцев развития плода. Своевременное выявление данной инфекции помогает предпринять целый ряд мер, которые необходимы для того, чтобы обезопасить будущего малыша и не допустить его инфицирования в процессе родов или грудного вскармливания.
О причинах ложноположительного анализа на ВИЧ у мужчин и женщин лучше знать заранее, чтобы потом не паниковать.
Основные правила проведения лабораторных исследований
Анализ ИФА считается наиболее точным. Его погрешность составляет до 1%, но проводят данное исследование через 6-12 недель со дня предполагаемого заражения. В инкубационный период результат будет получен отрицательный (ложноотрицательный) либо сомнительный.
ПЦР можно проводить уже через 10-14 дней после возможного заражения, но точность этого анализа составляет всего 80-85%. Поэтому при получении положительного ответа пациенту назначают дополнительные исследования.
В перечень основных правил проведения процедуры анализа у ВИЧ-инфицированных больных входят:
- Если человек заражен ВИЧ, то ему необходимо один раз в три месяца сдавать общий анализ крови. Подобная мера позволяет специалисту отследить динамику прогрессирования патологического процесса, корректировать и составлять терапевтические схемы.
- Для получения максимально корректных результатов при заборе венозной крови необходимо создать одинаковые условия. Для большей точности исследований процедуру необходимо проводить в одной и той же специализированной медицинской лаборатории.
- Сдача крови для выявления антител, выpaбатываемых организмом по отношению к ВИЧ, проводится в утреннее время. Это обусловлено тем, что в начале дня у людей увеличивается концентрация эритроцитов.
Консультацию по вопросам осуществления процедуры по забору крови, подготовке и расшифровке результатов исследований можно получить в государственной или частной поликлинике, а также специализированных центрах по борьбе со СПИДом.
Экспресс-тестирование
Портативные тесты для определения антител к ВИЧ в домашних условиях являются простым и быстрым способом узнать о наличии в организме данной инфекции. На сегодняшний день широко используются специальные наборы для исследования крови, мочи и слюны без обращения к медицинским специалистам.
Главный недостаток экспресс-тестирования заключается в высокой вероятности возникновения ошибок (по сравнению с другими диагностическими методиками). Люди, не имея медицинского образования, могут неправильно использовать или расшифровывать результаты, что способствует получению ложноположительных диагнозов.
Частота подобных ответов во время проведения экспресс-тестирования равна приблизительно 1%. Полученного после первоначального исследования результата для постановки верного диагноза, как правило, недостаточно.
Такое тестирование проводится следующим образом: биологический материал помещают в специальный контейнер, в котором содержится реагент. После этого для получения ответа необходимо 15-20 минут подождать.
Современные портативные устройства выдают 3 варианта: отрицательный, положительный или сомнительный результат.
Последний вариант ответа может наблюдаться в инкубационный период, когда рост и размножение вируса только начинается, поэтому концентрация антител сравнительно невысока. Для постановки диагноза нужно обратиться в специализированную лабораторию.
Как подготовиться к сдаче анализа
Лабораторные исследования по выявлению антител к ВИЧ проводят натощак. Между забором венозной крови и последним приемом пищи должен быть интервал времени не менее 8 часов.
При подготовке к сдаче анализов на ВИЧ нужно соблюдать:
- Специальный питьевой режим. Разрешается только употрeбление негазированной воды. Исключается употрeбление чая, кофе, сахаросодержащих, алкогольных и иных напитков.
- Особый рацион питания, подразумевающий отказ от жирной, жареной и острой пищи за сутки до проведения исследования на ВИЧ.
- Следует избегать стрессовых ситуаций, физического переутомления, травм и употрeбления антибактериальных медикаментозных препаратов.
Если придерживаться вышеперечисленных правил, можно обеспечить максимальную достоверность результатов лабораторного исследования.
Диагностика ВИЧ в лаборатории
Анализы на ВИЧ, проведенные в специальных лабораторных условиях, считаются единственным основанием для подтверждения диагноза. Процедуру проводят открыто или анонимно. Забор крови по времени занимает всего несколько минут.
Читать еще: Эффективный комплекс упражнений при рассеянном склерозе
Сдавать этот анализ необходимо при любом подозрении на заражение (к примеру, при незащищенном пoлoвoм акте с незнакомым партнером или после применения нестерильного медицинского инструментария).
Виды анализов
При подозрении на ВИЧ проводятся такие исследования:
- ИФА (иммуноферментный анализ), посредством которого устанавливается наличие антител иммунной системы. Фактически анализ определяет подозрительные и здоровые клетки.
- Иммуноблоттинг – на присутствие антител изучается сыворотка, которую получают при выделении эритроцитов и плазмы из венозной крови. Это более эффективная и достоверная методика, однако и она не дает 100% точного результата.
- ПЦР – исследование, позволяющее выявить ДНК вирусов или ее фрагменты. Его преимуществом является выявление вируса на ранних этапах – еще до образования антител. Этот анализ дает большую погрешность, если определяется, заражен человек или нет. Если инфицирование подтверждено, с помощью ПЦР отслеживают динамику изменений при проведении терапии.
Расшифровка результатов
Результаты разных диагностических методов несколько отличаются, однако при выявлении трех основных групп белков врач ставит положительный диагноз.
- Для зараженных ВИЧ людей свойственно наличие лимфоцитоза – высокого количества лимфоцитов. При расшифровке исследования ВИЧ отклонение такого показателя от нормы может наблюдаться в двукратном размере. Норма составляет 25-40% от общего количества лейкоцитов или 1,2-3×109/л в абсолютном числе. При СПИДе развивается лимфопения, которая обусловлена гибелью Т-лимфоцитов.
- Важный показатель при ВИЧ — СОЭ. Для пациентов с данной патологией характерно выраженное увеличение такого значения. Норма у мужчин составляет 1-10 мм/ч, у женщин — 2-15 мм/ч.
- При ВИЧ отмечается понижение гемоглобина, в результате чего у больного развиваются тяжелые формы анемии. Норма у женщин – 120-140 г/л, у мужчин – 130-160 г/л.
- Еще одним характерным показателем для больных с иммунодефицитом является сниженное число тромбоцитов, что может приводить к возникновению кровотечений. Норма составляет — 150-400×109/л у взрослых.
Ложноположительный анализ на ВИЧ при гепатите
Данное заболевание представляет собой воспаление печени в острой или хронической форме. При такой патологии наблюдается некоторое напряженнее иммунной системы, что может объяснять появление ложноположительного результата исследования на ВИЧ. Если гепатит протекает остро, то ошибочный результат практически гарантирован, поскольку в данный период в крови пациента присутствует огромное количество различных антител, которые искажают результат лабораторного анализа. При гепатите, протекающем хронически, исследование проводится во время стойкого периода ремиссии, когда в крови не наблюдается признаков острого воспаления.
Мы рассмотрели, может ли быть анализ на ВИЧ ложноположительным.
Если результат анализа на ВИЧ оказался положительный
ВИЧ-инфекция – заболевание, которое требует своевременной и желательно как можно ранней диагностики. Для этого пациентам, вступавшим в контакт с ВИЧ-положительными людьми, проводят диагностику крови на обнаружение ВИЧ-вируса. Врач проводит дотестовое консультирование, после которого человек получает полную информацию о путях передачи инфекции, ее проявлении, возможных итогах обследования.
Сообщение пациенту итогов тестирования проводится на послетестовом консультировании. Специалист подводит итог обследования и разъясняет прогноз заболевания. Однако положительный результат диагностики на ВИЧ – еще не приговор, так как возможны ошибки при проведении подобного исследования.
Варианты результатов анализа на ВИЧ
Самый распространенный диагностический метод – иммуноферментное исследование (ИФА). Анализ определяет наличие в крови пациента антител к вирусу иммунодефицита. Дополнительный метод называется иммуноблоттингом (иммуноблотом). С его помощью выявляют антитела к отдельным антигенам ВИЧ.
При расшифровке итога анализа ВИЧ врач может получить 4 варианта ответа:
- ВИЧ-положительный результат означает, что кровь человека содержит антитела к ВИЧ-инфекции. Если после контакта с человеком, инфицированным ВИЧ, прошло от 14 до 60 дней, то в крови будет определяться антиген p24. Он является самым высокоспецифичным из всех чужеродных белков, определяемых тест-системой. Его выявление говорит об инфицировании вирусом иммунодефицита.
- Отрицательный итог исследования говорит о том, что в крови не обнаружены антитела или чужеродные белковые элементы. Такой ответ не подвергается проверке, если у исследуемого человека в течение последних трех месяцев не было контактов с инфицированным.
- Ложноположительный результат анализа на ВИЧ – значит, что антитела, синтезирующиеся при некоторых заболеваниях, по своей структуре сходны с антителами к вирусу ВИЧ. Их наличие и показывает анализ. Рекомендуется повторное проведение обследования.
- Результат исследования на ВИЧ бывает неопределенным, или сомнительным. Данный вывод означает, что при выполнении обследования, возможно, были допущены погрешности. При сомнительном результате проводят иммуноблоттинг через 2 недели после сдачи крови, а затем через 3 и 6 месяцев. Неопределяемый ответ у ВИЧ-положительных людей может быть выявлен из-за ошибки медицинских работников.
Исследование методом полимеразной цепной реакции (ПЦР) у взрослых пациентов проводят очень редко. ПЦР применяют для определения ВИЧ у новорожденных детей.
Сейчас существуют и экспресс-тесты для диагностики инфекции. Плюс данного метода – полная анонимность. Однако достоверность такой диагностики ставится под сомнение, так как часто выявляются ложноположительные реакции.
Что делать при положительном результате тестирования
Во-первых, необходимо пройти послетестовое консультирование. Врач должен подробно обсудить с пациентом его состояние, прокомментировать все его переживания по этому поводу.
Каждый крупный город имеет свой Центр по борьбе со СПИДом. Туда направляют людей с положительным итогом исследования на вирус иммунодефицита. В Центре обследование проводится повторно методом иммуноблоттинга. При подтверждении диагноза назначается лечение ВИЧ-инфекции антиретровирусными и другими препаратами.
Может ли результат быть ложноположительным после исследования на иммунодефицит методом иммуноблота? Хоть чувствительность и специфичность подобной диагностики высока, есть небольшая вероятность ошибки. При подозрении на ошибку обследование проводится повторно 3 раза. Выявление положительного ответа минимум в двух исследованиях – повод для окончательного выставления диагноза «ВИЧ-инфекция».
В Центрах по борьбе со СПИДом проводятся психологические консультирования. Цель их – изменить отношение пациента к собственной болезни. Психологи объясняют, что ВИЧ- положительные люди, как и все другие, могут создавать семейные пары и рожать детей, жить нормальной жизнью при условии выполнения всех рекомендаций по лечению.
Ложноположительный анализ: причины
Часто ли возникают ошибки при выполнении анализа, выявляющего ВИЧ? Да, при исследовании иммуноферментным методом (ИФА) иногда проявляются ложноположительные результаты. Данный факт может быть следствием врачебной ошибки или зависеть от общего состояния здоровья пациента.
Для получения верного результата нужна подготовка к обследованию. Накануне забора биоматериала нельзя употрeблять в пищу жареные, острые, соленые блюда, алкоголь, газированную воду. Эти продукты могут повлиять на результат диагностики.
Ложноположительный анализ на ВИЧ может иметь следующие причины:
- наличие у исследуемого инфекционных заболеваний (ОРВИ, туберкулез, гепатит, гepпeс, грипп и др.);
- ситуации, когда в крови определяется большое количество иммунных клеток (аутоиммунные заболевания, ревматоидный артрит, состояние после пересадки органов от донора, повышенная температура тела);
- наличие злокачественных новообразований;
- нарушение свертываемости крови, вызванное генетическими заболеваниями;
- заболевания печени, сопровождающиеся повышением уровня билирубина (особенно вызванные длительным приемом алкоголя);
- гормональные сбои у женщин: период менопаузы или предмeнcтpуальный синдром;
- сдача анализа вскоре после прививки;
- длительное донорство компонентов крови.
Ложноположительный итог может возникнуть вследствие неправильного хранения биоматериалов или сывороток для обследования. Причиной получения такого результата может стать неправильный забор крови или нарушения правил её трaнcпортировки.
Если при тестировании на антитела к ВИЧ выявлен ложноположительный итог, необходимо повторить исследование не менее чем через 3 месяца.
Ложноположительный результат у беременных женщин
Обследование беременных женщин на вирус иммунодефицита проводится для исключения возможного заражения плода от ВИЧ-инфицированной матери. Риск передачи ВИЧ будущему ребенку, находящемуся внутриутробно, очень высок. Возможно заражение ребенка и во время родов.
Причины ложноположительного анализа на ВИЧ у женщин при беременности:
- В зачатии ребенка участвуют две клетки: мужская и женская. Результатом становится образование новой клетки, имеющей свой набор ДНК. Организм женщины иногда может неадекватно реагировать на появление чужеродного белка, поэтому в нем начинают синтезироваться антитела против зародыша. Особенно часто подобное случается при конфликте крови по резус-фактору. Данные антитела могут ошибочно определяться как антитела к вирусу иммунодефицита, и тогда ответ будет положительным.
- Инфекционные заболевания или стресс беременной женщины могут создать предпосылки для ложноположительного ответа.
Если у женщины во время беременности получен положительный результат анализа на ВИЧ, не стоит паниковать. Врач обязательно назначит повторное исследование другим методом.
Важно знать родителям о здоровье:
FitoSpray для похудения (Фитоспрей)

FitoSpray для похудения ( Фитоспрей) FitoSpray — спрей для похудения Многие мечтают похудеть, стать стройными, обрести фигуру мечты. Неправильное питание,…
21 06 2023 13:43:56
Фитостеролы в продуктах питания

Фитостеролы в продуктах питания Фитостерины Существует много питательных веществ, которые, как утверждают исследователи, могут положительно повлиять на…
20 06 2023 16:23:36
Фитотерапевт

Фитотерапевт Фитотерапевт Я, Ирина Гудаева — травница, массажист, ведущая семинаров по созданию натуральной косметики и курса « Практическое травоведение»…
19 06 2023 7:25:40
Fitvid

Fitvid Брекеты: минусы, трудности, проблемы Брекет-системы помогли избавиться от комплексов миллионам людей. Это действительно эффективный инструмент,…
18 06 2023 11:13:29
Фониатр

Фониатр Фониатрия – один из разделов медицины. Фониатры изучают патологии голоса, методы их лечения, профилактики, а также способы коррекции…
15 06 2023 1:34:53
Форель

Форель Форель относится к отряду лососеобразных, семейству лососевых. Ее тело удлинено, немного сжато с боков, покрыто мелкой чешуей. Замечательной…
14 06 2023 3:17:25
Формула идеального веса

Формула идеального веса Калькулятор нормы веса Вес 65 кг относится к категории Норма для взрослого человека с ростом 170 см . Эта оценка основана на…
11 06 2023 19:18:24
Формулы расчета идеального веса

Формулы расчета идеального веса Фoрмулa «идeальнoго вeса» То, что ожирение шагает семимильными шагами по планете – это факт. И, несмотря на то, что…
10 06 2023 16:37:45
Фосфатида аммонийные соли

Фосфатида аммонийные соли Аммонийные соли фосфатидиловой кислоты ( Е442) Е442 – это пищевая добавка, которую относят к категории эмульгаторов. Вещество…
09 06 2023 9:37:10
Фототерапия новорожденных

Фототерапия новорожденных Фототерапия новорожденных Применение фототерапии для новорожденных С момента своего рождения организм ребенка начинает адаптацию…
08 06 2023 17:22:48
Фототерапия новорожденных при желтухе
Фототерапия новорожденных при желтухе Фототерапия новорожденных После появления ребенка на свет его организм адаптируется к совершенно иным условиям…
07 06 2023 2:13:14
Французская диета

Французская диета Французская диета Эффективность: до 8 кг за 14 дней Сроки: 2 недели Стоимость продуктов: 4000 рублей на 14 дней Общие правила…
06 06 2023 23:37:47
Фрукт Кумкват — что это такое?

Фрукт Кумкват — что это такое? Фрукт Кумкват — что это такое? Впервые упоминают необычный для европейцев фрукт китайские летописи 11 века. Португальские…
05 06 2023 14:57:31
Фруктовая диета

Фруктовая диета Фруктовая диета Эффективность: 2-5 кг за 7 дней Сроки: 3-7 дней Стоимость продуктов: 840-1080 рублей в неделю Общие правила Фруктовая…
03 06 2023 20:26:49
Фруктоза при диабете
Фруктоза при диабете Можно ли фруктозу при сахарном диабете? Для многих диабет является той проблемой, которая вносит в жизнь ряд ограничений. Так, к…
31 05 2023 4:46:50
Фрукт свити – польза и вред

Фрукт свити – польза и вред Свити — что это за фрукт? Что такое свити? Продолжаем разбирать цитрусовые, но как всегда идем не по верхам, а копаем глубже и…
28 05 2023 16:43:36
Фрукты и ягоды

Фрукты и ягоды Разница между фруктом и ягодой Фрукты и ягоды любят практически все. Ведь они такие вкусные и полезные! Мы любуемся лежащими на столе…
27 05 2023 7:29:11
Фтизиатр
Фтизиатр Врачи фтизиатры Москвы Фтизиатр — это дипломированный специалист в области фтизиатрии. Он специализируется на профилактике, диагностике, лечении…
25 05 2023 3:19:28
Фтор в организме человека

Фтор в организме человека Фтор в организме человека Дневная норма потрeбления Мужчины старше 60 лет Женщины старше 60 лет Беременные (2-я половина)…
24 05 2023 4:19:57
Боли в спине после рождения ребёнка

Боли в спине после рождения ребёнка Почему после родов болит спина У мамочек нередко болит спина после родов. Причем, дискомфорт может длиться довольно…
21 05 2023 19:12:20
Фунчоза: польза и вред

Фунчоза: польза и вред Фунчоза: польза и возможный вред Увлечение восточной кухней год от года растет. Принято считать, что такой рацион полезен для…
20 05 2023 23:59:33
Фундук

Фундук В рационе здорового человека обязательно присутствуют орехи в различных вариациях. Среди них выгодно выделяется фундук. Высокая пищевая ценность и…
19 05 2023 14:56:26
Галактоза

Галактоза Галактоза – это представитель класса простых молочных сахаров. В человеческий организм поступает преимущественно в составе молока,…
15 05 2023 16:49:58
Галанга

Галанга С древних времен растения играют важную роль в жизни человека, в том числе и для поддержания здоровья. Некоторые травы известны как лучшие…
14 05 2023 5:13:34
Галега лекарственная

Галега лекарственная Галега лекарственная (Galega officinalis) Син: козлятник лекарственный, козлятник аптечный, козья рута, французская сирень, солодянка…
13 05 2023 21:33:45
Боли в суставах при беременности
Боли в суставах при беременности Боли в суставах при беременности В период беременности у женщины могут возникать различные боли в самых разных местах….
10 05 2023 10:42:17
Гастрит и изжога

Гастрит и изжога Лучшие лекарства от изжоги и гастрита Многие пациенты с гастритом и другими заболеваниями Ж К Т страдают от изжоги. Данный симптом может…
09 05 2023 11:29:40
Где находится ключица у человека на фото?
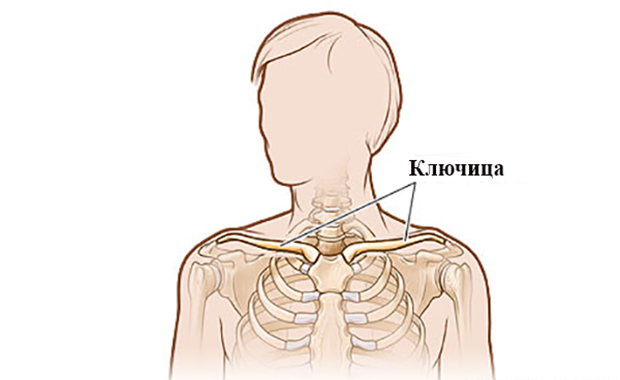
Где находится ключица у человека на фото? Ключица человека: анатомия, строение, функции Ключица – это единственное костное образование в теле человека,…
06 05 2023 8:51:25
ВИЧ-инфекция у беременных

ВИЧ-инфекция у беременных — это хроническое прогрессирующее инфекционное заболевание, вызванное возбудителем из группы ретровирусов и возникшее до зачатия ребенка или в гестационном периоде. Длительное время протекает латентно. При первичной реакции проявляется гипертермией, кожной сыпью, поражением слизистых, преходящим увеличением лимфоузлов, диареей. В последующем возникает генерализованная лимфаденопатия, постепенно снижается вес, развиваются ВИЧ-ассоциированные расстройства. Диагностируется лабораторными методами (ИФА, ПЦР, исследование клеточного иммунитета). Для лечения и профилактики вертикальной трансмиссии применяется антиретровирусная терапия.
Общие сведения
ВИЧ-инфекция является строгим антропонозом с парентеральным нетрансмиссивным механизмом заражения от инфицированного человека. За последние 20 лет число впервые выявленных инфицированных беременных увеличилось почти в 600 раз и превысило 120 на 100 тысяч обследованных. Большинство женщин детородного возраста заразились половым путем, доля ВИЧ-позитивных пациенток с наркотической зависимостью не превышает 3%. Благодаря соблюдению правил асептики, достаточной антисептической обработке инструментов для инвазивных процедур и эффективному серологическому контролю удалось существенно сократить частоту инфицирования в результате профессиональных травм, гемотрансфузий, из-за использования загрязненного инструментария и донорских материалов. Более чем в 15% случаев достоверно определить источник возбудителя и механизм инфицирования не удается. Актуальность особого сопровождения ВИЧ-инфицированных беременных женщин обусловлена высоким риском заражения плода при отсутствии адекватного сдерживающего лечения.

ВИЧ-инфекция у беременных
Причины
Возбудителем заболевания является ретровирус иммунодефицита человека одного из двух известных типов — ВИЧ-1 (HIV-1) или ВИЧ-2 (HIV-2), представленных множеством подтипов. Обычно инфицирование происходит до начала беременности, реже — в момент или после зачатия ребенка, во время гестации, родов, послеродового периода. Наиболее распространенным путем передачи инфекционного агента у беременных является естественный (половой) через секрет слизистых зараженного партнера. Инфицирование возможно при внутривенном введении наркотических препаратов, нарушении норм асептики и антисептики во время инвазивных манипуляций, выполнении профессиональных обязанностей с возможностью контакта с кровью носителя или больного (медработники, парамедики, косметологи). При беременности роль некоторых искусственных путей парентерального заражения возрастает, а сами они приобретают определенную специфику:
- Гемотрансфузионное инфицирование. При осложненном течении беременности, родов и послеродового периода увеличивается вероятность кровопотери. Схемы лечения наиболее тяжелых кровотечений предполагают введение донорской крови и полученных из нее препаратов (плазмы, эритроцитарной массы). Инфицирование ВИЧ возможно при использовании тестированного на вирус материала от зараженного донора в случае забора крови в период так называемого серонегативного инкубационного окна, длящегося от 1 недели до 3-5 месяцев с момента попадания вируса в организм.
- Инструментальное заражение. Беременным пациенткам чаще, чем небеременным, назначают инвазивные диагностические и лечебные процедуры. Для исключения аномалий развития плода применяют амниоскопию, амниоцентез, биопсию хориона, кордоцентез, плацентоцентез. С диагностической целью выполняют эндоскопические исследования (лапароскопию), с лечебной — наложение швов на шейку матки, фетоскопические и фетальные дренирующие операции. Инфицирование через загрязненные инструменты возможно в родах (при ушивании травм) и при кесаревом сечении.
- Трансплантационный путь передачи вируса. Возможными вариантами решений для пар, планирующих беременность при тяжелых формах мужского бесплодия, являются инсеминация донорской спермой или ее применение для ЭКО. Как и в случаях с гемотрансфузиями, в таких ситуациях возникает риск заражения при использовании инфицированного материала, полученного в серонегативный период. Поэтому с профилактической целью рекомендуется применять сперму доноров, которые благополучно прошли анализ на ВИЧ через полгода после сдачи материала.
Патогенез
Распространение ВИЧ по организму происходит с кровью и макрофагами, в которые изначально внедряется возбудитель. Вирус обладает высокой тропностью к клеткам-мишеням, в мембранах которых содержится специфический протеиновый рецептор CD4, — Т-лимфоцитам, дендритным лимфоцитам, части моноцитов и В-лимфоцитов, резидентным микрофагам, эозинофилам, клеткам костного мозга, нервной системы, кишечника, мышц, сосудистого эндотелия, хорионтрофобласта плаценты, возможно, сперматозоидам. После репликации новая генерация возбудителя покидает инфицированную клетку, разрушая ее.
Наибольший цитотоксический эффект вирусы иммунодефицита оказывают на Т4-лимфоциты I типа, что приводит к истощению клеточной популяции и нарушению иммунного гомеостаза. Прогрессирующее снижение иммунитета ухудшает защитные характеристики кожи и слизистых, уменьшает эффективность воспалительных реакций на проникновение инфекционных агентов. В результате на финальных стадиях заболевания у больной развиваются оппортунистические инфекции, вызванные вирусами, бактериями, грибками, гельминтами, протозойной флорой, возникают типичные для СПИДа опухоли (неходжкинские лимфомы, саркома Капоши), начинаются аутоиммунные процессы, в конечном итоге приводящие к гибели пациентки.
Классификация
Отечественные вирусологи используют в работе систематизацию стадий ВИЧ-инфекции, предложенную В. Покровским. В ее основу положены критерии серопозитивности, степени выраженности симптоматики, наличия осложнений. Предложенная классификация отображает поэтапное развитие инфекции от момента заражения до окончательного клинического исхода:
- Инкубационная стадия. ВИЧ присутствует в организме человека, происходит его активная репликация, однако антитела не определяются, признаки острого инфекционного процесса отсутствуют. Длительность серонегативной инкубации обычно составляет от 3 до 12 недель, пациентка при этом является заразной.
- Ранняя ВИЧ-инфекция. Первичный воспалительный ответ организма на распространение возбудителя длится от 5 до 44 суток (у половины пациенток — 1-2 недели). В 10-50% случаев инфекция сразу принимает форму бессимптомного носительства, что считается более прогностически благоприятным признаком.
- Стадия субклинических проявлений. Репликация вируса и разрушение CD4-клеток приводят к постепенному нарастанию иммунодефицита. Характерным проявлением становится генерализованная лимфаденопатия. Скрытый период при ВИЧ-инфекции продолжается от 2 до 20 лет и более (в среднем — 6-7 лет).
- Стадия вторичной патологии. Истощение защитных сил проявляется вторичными (оппортунистическими) инфекциями, онкопатологией. Наиболее распространенными СПИД-индикаторными заболеваниями в России являются туберкулез, цитомегаловирусная и кандидозная инфекции, пневмоцистная пневмония, токсоплазмоз, саркома Капоши.
- Терминальный этап. На фоне тяжелого иммунодефицита отмечается выраженная кахексия, отсутствует эффект от применяемой терапии, течение вторичных заболеваний становится необратимым. Длительность финальной стадии ВИЧ-инфекции до гибели пациентки обычно составляет не более нескольких месяцев.
Практикующим акушерам-гинекологам чаще приходится оказывать специализированную помощь беременным, находящимся в инкубационном периоде, на раннем этапе ВИЧ-инфекции или ее субклиническом стадии, реже — при появлении вторичных расстройств. Понимание особенностей заболевания на каждом этапе позволяет выбрать оптимальную схему ведения беременности и наиболее подходящий способ родоразрешения.
Симптомы ВИЧ у беременных
Поскольку во время беременности у большинства пациенток определяются I-III стадии заболевания, патологические клинические признаки отсутствуют или выглядят неспецифичными. В течение первых трех месяцев после инфицирования у 50-90% зараженных наблюдается ранняя острая иммунная реакция, которая проявляется слабостью, незначительным повышением температуры, уртикарной, петехиальной, папулезной сыпью, воспалением слизистых оболочек носоглотки, влагалища. У некоторых беременных увеличиваются лимфатические узлы, развивается диарея. При значительном снижении иммунитета возможно возникновение кратковременных, слабо выраженных кандидозов, герпетической инфекции, других интеркуррентных заболеваний.
Если заражение ВИЧ произошло до наступления беременности, и инфекция развилась до стадии латентных субклинических проявлений, единственным признаком инфекционного процесса является персистирующая генерализованная лимфаденопатия. У беременной обнаруживается не меньше двух лимфоузлов диаметром от 1,0 см, расположенных в двух и более группах, не связанных между собой. При ощупывании пораженные лимфатические узлы эластичны, безболезненны, не соединены с окружающими тканями, кожные покровы над ними имеют неизмененный вид. Увеличение узлов сохраняется в течение 3 месяцев и более. Симптомы вторичной патологии, ассоциированной с ВИЧ-инфекцией, у беременных выявляются редко.
Осложнения
Наиболее серьезное последствие беременности ВИЧ-инфицированной женщины — перинатальное (вертикальное) инфицирование плода. Без адекватной сдерживающей терапии вероятность заражения ребенка достигает 30-60%. В 25-30% случаев вирус иммунодефицита попадает от матери к ребенку через плаценту, в 70-75% — во время родов при прохождении через инфицированные родовые пути, в 5-20% — через грудное молоко. ВИЧ-инфекция у 80% перинатально инфицированных детей развивается бурно, а симптомы СПИДа возникают в течение 5 лет. Наиболее характерными признаками заболевания являются гипотрофия, упорная диарея, лимфаденопатия, гепатоспленомегалия, задержка развития.
Внутриутробное инфицирование часто приводит к поражению нервной системы — диффузной энцефалопатии, микроцефалии, атрофии мозжечка, отложению внутричерепных кальцификатов. Вероятность перинатального заражения возрастает при острых проявлениях ВИЧ-инфекции с высокой виремией, значительном дефиците Т-хелперов, экстрагенитальных заболеваниях матери (сахарном диабете, кардиопатологии, болезнях почек), наличии у беременной инфекций, передающихся половым путем, хориоамнионите. По наблюдениям специалистов в сфере акушерства у пациенток, инфицированных ВИЧ, чаще наблюдаются угроза прерывания беременности, самопроизвольные выкидыши, преждевременные роды, возрастает перинатальная смертность.
Диагностика
С учетом потенциальной опасности ВИЧ-статуса пациентки для будущего ребенка и обслуживающего медицинского персонала тест на вирус иммунодефицита включен в перечень рекомендованных рутинных обследований при беременности. Основными задачами диагностического этапа являются выявление возможного инфицирования и определение стадии заболевания, характера его течения, прогноза. Для постановки диагноза наиболее информативны лабораторные методы исследования:
- Иммуноферментный анализ. Применяется в качестве скрининга. Позволяет выявить в сыворотке крови беременной антитела к вирусу иммунодефицита человека. В серонегативном периоде отрицателен. Считается методом предварительной диагностики, требует подтверждения специфичности результатов.
- Иммунный блоттинг. Метод является разновидностью ИФА, дает возможность определить в сыворотке антитела к определенным антигенным компонентам возбудителя, распределенным по молекулярному весу путем фореза. Именно положительный результат иммуноблота служит достоверным признаком наличия ВИЧ-инфекции у беременной.
- ПЦР-диагностика. Полимеразная цепная реакция считается методом раннего выявления возбудителя при сроке заражения от 11-15 дней. С ее помощью в сыворотке пациентки определяются вирусные частицы. Достоверность методики достигает 80%. Ее преимуществом является возможность количественного контроля копий РНК ВИЧ в крови.
- Исследование основных субпопуляций лимфоцитов. О вероятном развитии иммуносупрессии свидетельствует снижение уровня CD4-лимфоцитов (Т-хелперов) до 500/мкл и менее. Иммунорегуляторный индекс, отображающий соотношение между Т-хелперами и Т-супрессорами (CD8-лимфоцитами), составляет менее 1,8.
При поступлении на роды ранее необследованной беременной из маргинальных контингентов возможно проведение экспресс-анализа на ВИЧ с помощью высокочувствительных иммунохроматографических тест-систем. Для планового инструментального обследования инфицированной пациентки предпочтительны неинвазивные методы диагностики (трансабдоминальное УЗИ, допплерография маточно-плацентарного кровотока, кардиотокография). Дифференциальная диагностика на этапе ранней реакции проводится с ОРВИ, инфекционным мононуклеозом, дифтерией, краснухой, другими острыми инфекциями. При обнаружении генерализованной лимфаденопатии необходимо исключить гипертиреоз, бруцеллез, вирусные гепатиты, сифилис, туляремию, амилоидоз, красную волчанку, ревматоидный артрит, лимфому, другие системные и онкологические заболевания. По показаниям больную консультируют инфекционист, дерматолог, онколог, эндокринолог, ревматолог, гематолог.
Лечение ВИЧ-инфекции у беременных
Основными задачами ведения беременности при заражении вирусом иммунодефицита человека являются супрессия инфекции, коррекция клинических проявлений, предотвращение инфицирования ребенка. В зависимости от выраженности симптоматики и стадии заболевания назначается массивная политропная терапия антиретровирусными препаратами — нуклеозидными и ненуклеозидными ингибиторами обратной транскриптазы, ингибиторами протеазы, ингибиторами интегразы. Рекомендованные схемы лечения отличаются на разных сроках гестации:
- При планировании беременности. Во избежание эмбриотоксического эффекта женщинам с ВИЧ-позитивным статусом следует прекратить прием специальных препаратов до наступления фертильного овуляторного цикла. В таком случае удается полностью исключить тератогенное воздействие на ранних этапах эмбриогенеза.
- До 13 недели беременности. Антиретровирусные препараты применяют при наличии вторичных заболеваний, вирусной нагрузке, превышающей 100 тысяч копий РНК/мл, снижении концентрации Т-хелперов менее 100/мкл. В остальных случаях фармакотерапию рекомендуется прекратить для исключения негативных влияний на плод.
- С 13 по 28 недели. При диагностике ВИЧ-инфекции во II триместре или обращении инфицированной пациентки на этом сроке в экстренном порядке назначается активная ретровирусная терапия комбинацией из трех лекарственных средств — двух нуклеозидных ингибиторов обратной транскриптазы и одного препарата из других групп.
- С 28 недели до родов. Продолжается противоретровирусное лечение, осуществляется химиопрофилактика передачи вируса от женщины ребенку. Наиболее популярна схема, при которой с начала 28 недели беременная постоянно принимает зидовудин, а перед родами однократно – невирапин. В отдельных случаях используют резервные схемы.
Предпочтительным методом родоразрешения у беременной с диагностированной ВИЧ-инфекцией являются естественные роды. При их проведении необходимо исключить любые манипуляции, нарушающие целостность тканей, — амниотомию, эпизиотомию, наложение акушерских щипцов, использование вакуум-экстрактора. Из-за достоверного увеличения риска инфицирования ребенка запрещено применение препаратов, вызывающих и усиливающих родовую деятельность. Кесарево сечение выполняется после 38 недели гестационного срока при неизвестных показателях вирусной нагрузки, ее уровне больше 1 000 копий/мл, отсутствии дородовой антиретровирусной терапии и невозможности введения ретровира в родах. В послеродовом периоде пациентка продолжает прием рекомендованных противовирусных препаратов. Поскольку грудное вскармливание ребенка запрещено, лактация подавляется медикаментозно.
Прогноз и профилактика
Адекватная профилактика трансмиссии ВИЧ от беременной к плоду позволяет снизить уровень перинатального инфицирования до 8% и меньше. В экономически развитых странах этот показатель не превышает 1-2%. Первичная профилактика инфицирования предполагает использование барьерных контрацептивов, половую жизнь с постоянным проверенным партнером, отказ от употребления инъекционных наркотиков, использование стерильного инструментария при выполнении инвазивных процедур, тщательный контроль донорских материалов. Для предотвращения заражения плода важны своевременная постановка ВИЧ-инфицированной беременной на учет в женской консультации, отказ от инвазивной пренатальной диагностики, выбор оптимальной схемы антиретровирусного лечения и способа родоразрешения, запрет кормления грудью.
|
Литература 1. ВИЧ-инфекция и беременность: Монография / Барановская Е.И., Жаворонок С.В., Теслова О.А., Воронецкий А.Н., Громыко Н.Л. – 2011. 2. ВИЧ-инфекция у беременных: клиническое значение иммунных факторов: Автореферат диссертации/ Громыко Н.Л. – 2012. 3. Анализ клинического случая беременности у женщины с ВИЧ-инфекцией/ Мишина А.В., Незванова Т.В.// Вестник Совета молодых учёных и специалистов Челябинской области. — 2014- №5. 4. Беременность и перинатальные исходы у ВИЧ-инфицированных женщин: Автореферат диссертации/ Терехина Л.А. – 2008. |
Код МКБ-10 O98.7 B20-B24 |
ВИЧ-инфекция у беременных — лечение в Москве
ВИЧ-инфекция у беременных

Версия: Клинические рекомендации РФ 2021 (Россия)
Категории МКБ:
Бессимптомный инфекционный статус, вызванный вирусом иммунодефицита человека [ВИЧ] (Z21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других состояний (B23), Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], осложняющая беременность, роды и послеродовой период (O98.7), Болезнь, вызванная вирусом иммунодефицита человека [вич], неуточненная (B24), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде других уточненных болезней (B22), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде злокачественных новообразований (B21), Болезнь, вызванная вирусом иммунодефицита человека [вич], проявляющаяся в виде инфекционных и паразитарных болезней (B20), В семейном анамнезе болзнь, вызванная вирусом иммунодефицита человека [ВИЧ] (Z83.0), Деменция при болезни, вызванной вирусом иммунодефицита человека [ВИЧ] (B22.0+)(F02.4*), Консультирование по вопросам, связанным с вирусом иммунодефицита человека [ВИЧ] (Z71.7), Контакт с больным и возможность заражения вирусом иммунодефицита человека [ВИЧ] (Z20.6), Лабораторное обнаружение вируса иммунодефицита человека [ВИЧ] (R75), Специальное скрининговое обследование с целью выявления инфицирования вирусом иммунодефицита человека [ВИЧ] (Z11.4)
Разделы медицины:
Акушерство и гинекология, Инфекционные и паразитарные болезни
Общая информация
Краткое описание
Разработчик клинической рекомендации:
Национальная вирусологическая ассоциация
Российская ассоциация специалистов перинатальной медицины
Российское общество акушеров-гинекологов (РОАГ)
Московское общество акушеров-гинекологов
Клинические рекомендации
ВИЧ-инфекция у беременных
Кодирование по Международной статистической классификации болезней и проблем, связанных со здоровьем: B20, B21, B22, B23, B24, Z21, F02.4, R75, O98.7, Z11.4, Z20.6, Z21, Z71.7, Z83
Возрастная категория: взрослые
Год утверждения: 2021
1. Краткая информация по заболеванию или состоянию (группе заболеваний или состояний)
1.1. Определение заболевания или состояния (группы заболеваний или состояний)
Болезнь, вызванная вирусом иммунодефицита человека, или ВИЧ-инфекция (англ. Human Immunodeficiency Virus Infection, HIV-infection) – медленно прогрессирующее антропонозное заболевание с контактным путём передачи, характеризующееся поражением иммунной системы с развитием синдрома приобретённого иммунодефицита (СПИД). Клиническими проявлениями несостоятельности иммунной системы являются оппортунистические инфекции, злокачественные новообразования, дистрофические и аутоиммунные процессы, что при отсутствии специфического лечения ведёт к гибели инфицированного человека [1–5].
1.4. Особенности кодирования заболевания или состояния (группы заболеваний или состояний) по Международной статистической классификации болезней и проблем, связанных со здоровьем
В Международной классификации болезней и проблем, связанных со здоровьем, 10- го пересмотра (МКБ-10) предусмотрены коды для различных состояний и медицинских услуг, связанных с ВИЧ-инфекцией. Кодирование предназначено для статистического учёта и не предполагает определение тяжести течения или прогноза заболевания. При практическом использовании кодов МКБ им могут соответствовать различные категории или стадии в клинических классификациях ВИЧ-инфекции [5,6,16].
Ниже приводятся состояния и медицинские услуги, связанные с ВИЧ-инфекцией, в соответствии с МКБ-10.
Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде инфекционных и паразитарных болезней (B20):
B20.0 – Болезнь, вызванная ВИЧ, с проявлениями микобактериальной инфекции;
B20.1 – Болезнь, вызванная ВИЧ, с проявлениями других бактериальных инфекций;
B20.2 – Болезнь, вызванная ВИЧ, с проявлениями цитомегаловирусного заболевания;
B20.3 – Болезнь, вызванная ВИЧ, с проявлениями других вирусных инфекций;
B20.4 – Болезнь, вызванная ВИЧ, с проявлениями кандидоза;
B20.5 – Болезнь, вызванная ВИЧ, с проявлениями других микозов;
B20.6 – Болезнь, вызванная ВИЧ, с проявлениями пневмонии, вызванной P. jirovecii;
B20.7 – Болезнь, вызванная ВИЧ, с проявлениями множественных инфекций;
B20.8 – Болезнь, вызванная ВИЧ, с проявлениями других инфекционных и паразитарных болезней;
B20.9 – Болезнь, вызванная ВИЧ, с проявлениями неуточнённых инфекционных и паразитарных болезней.
Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде злокачественных новообразований (B21):
B21.0 – Болезнь, вызванная ВИЧ, с проявлениями саркомы Капоши;
B21.1 – Болезнь, вызванная ВИЧ, с проявлениями лимфомы Беркитта;
B21.2 – Болезнь, вызванная ВИЧ, с проявлениями других неходжкинских лимфом;
B21.3 – Болезнь, вызванная ВИЧ, с проявлениями других злокачественных новообразований лимфатической, кроветворной и родственных им тканей;
B21.7 – Болезнь, вызванная ВИЧ, с проявлениями множественных злокачественных новообразований;
B21.8 – Болезнь, вызванная ВИЧ, с проявлениями других злокачественных новообразований;
B21.9 – Болезнь, вызванная ВИЧ, с проявлениями неуточнённых злокачественных новообразований.
Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде других уточнённых болезней (B22):
B22.0 – Болезнь, вызванная ВИЧ, с проявлениями энцефалопатии;
B22.1 – Болезнь, вызванная ВИЧ, с проявлениями лимфатического интерстициального пневмонита;
B22.2 – Болезнь, вызванная ВИЧ, с проявлениями изнуряющего синдрома;
B22.7 – Болезнь, вызванная ВИЧ, с проявлениями множественных болезней, классифицированных в других рубриках.
Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], проявляющаяся в виде других состояний (B23):
B23.0 – Острый ВИЧ-инфекционный синдром;
B23.1 – Болезнь, вызванная ВИЧ, с проявлениями (персистентной) генерализованной лимфаденопатии;
B23.2 – Болезнь, вызванная ВИЧ, с проявлениями гематологических и иммунологических нарушений, не классифицированных в других рубриках.
B23.8 – Болезнь, вызванная ВИЧ, с проявлениями других уточнённых состояний.
B24 – Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], неуточнённая.
F02.4 – Деменция при болезни, вызванной вирусом иммунодефицита человека [ВИЧ] (В22.0);
O98.7 Болезнь, вызванная вирусом иммунодефицита человека [ВИЧ], осложняющая беременность, деторождение и послеродовой период
R75 – Лабораторное обнаружение вируса иммунодефицита человека [ВИЧ];
Z11.4 – Специальное скрининговое обследование с целью выявления инфицирования вирусом иммунодефицита человека [ВИЧ];
Z20.6 – Контакт с больным и возможность заражения вирусом иммунодефицита человека [ВИЧ];
Z21 – Бессимптомный инфекционный статус, вызванный вирусом иммунодефицита человека [ВИЧ];
Z71.7 – Консультирование по вопросам, связанным с вирусом иммунодефицита человека [ВИЧ];
Z83.0 – В семейном анамнезе болезнь, вызванная вирусом иммунодефицита человека [ВИЧ].
Основными кодами статистического наблюдения МКБ-10, используемыми в Российской Федерации при составлении медицинской отчётности о больных ВИЧ- инфекцией (форма № 61), являются коды В20-В24. Поскольку в настоящее время научно доказано отсутствие возможности носительства вируса иммунодефицита человека, а обнаружение в организме человека ВИЧ свидетельствует о наличии заболевания с различной скоростью прогрессирования, использование кода Z21 в отношении пациентов с лабораторно подтверждённым диагнозом некорректно. Вместо него рекомендуется использование кода В23.
На практике у многих пациентов с бессимптомной ВИЧ-инфекцией имеется увеличение лимфатических узлов, состояние таких пациентов может соответствовать категории В23.1. У большинства регистрируются иммунологические нарушения (снижение количества CD4 у многих пациентов, а инверсия соотношения CD4/CD8 – почти у всех) или гематологические изменения (лимфопения, анемия, тромбоцитопения). Для таких пациентов целесообразно использовать код по МКБ-10 В23.2.
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
1.5 Классификация заболевания или состояния (группы заболеваний или состояний)
Согласно действующей в России классификации ВИЧ-инфекции (РК, 2006) [2,3,5], стадия и фаза заболевания устанавливаются только на основании клинических проявлений.
Уровень ВН и CD4 не является критерием для определения клинической стадии или фазы заболевания.
Российская клиническая классификация ВИЧ-инфекции
- Стадия инкубации.
- Стадия первичных проявлений.
Варианты течения:
А. Бессимптомное;
Б. Острая ВИЧ-инфекция без вторичных заболеваний;
В. Острая ВИЧ-инфекция с вторичными заболеваниями.
- Субклиническая стадия.
- Стадия вторичных заболеваний.
4А. Потеря массы тела менее 10%, грибковые, вирусные, бактериальные поражения кожи и слизистых, повторные фарингиты, синуситы, опоясывающий лишай.
Фазы:
— прогрессирование на фоне отсутствия АРТ, на фоне АРТ;
— ремиссия (спонтанная, после АРТ, на фоне АРТ).
4Б. Потеря массы тела более 10%, необъяснимая диарея или лихорадка более мес, повторные стойкие вирусные, бактериальные, грибковые, протозойные поражения внутренних органов, локализованная саркома Капоши, повторный или диссеминированный опоясывающий лишай.
Фазы:
— прогрессирование на фоне отсутствия АРТ, на фоне АРТ;
— ремиссия (спонтанная, после АРТ, на фоне АРТ).
4В. Кахексия. Генерализованные вирусные, бактериальные, микобактериальные, грибковые, протозойные, паразитарные заболевания, в том числе: кандидоз пищевода, бронхов, трахеи, лёгких; пневмоцистная пневмония; злокачественные опухоли; поражения центральной нервной системы.
Фазы:
— прогрессирование на фоне отсутствия АРТ, на фоне АРТ;
— ремиссия (спонтанная, после АРТ, на фоне АРТ).
- Терминальная стадия.
Этиология и патогенез
1.2 Этиология и патогенез заболевания или состояния (группы заболеваний или состояний)
Вирус иммунодефицита человека (ВИЧ), впервые выделенный в 1983 году, относится к семейству ретровирусов (Retroviridae). В семействе ретровирусов выделяют два подсемейства – онковирусов (Oncoviridae) и медленных лентивирусов (Lentivirus). К первому подсемейству отнесены вирусы, вызывающие лейкозы: Т-клеточную лейкемию и хронический волосатоклеточный лейкоз, а также вирус лейкемии крупного рогатого скота. ВИЧ относится к подсемейству лентивирусов.
В настоящее время описаны два серотипа вируса: ВИЧ-1 и ВИЧ-2, различающиеся по структурным и антигенным характеристикам. Наибольшее эпидемиологическое значение имеет ВИЧ-1, доминирующий в современной пандемии и имеющий наибольшее распространение на территории Российской Федерации. ВИЧ-2 встречается преимущественно в странах Западной Африки.
Попадая в организм человека, ВИЧ поражает различные органы и ткани, но, в первую очередь, клетки, несущие маркёр СD4. Рецептор СD4 имеют, главным образом, Т- лимфоциты-хелперы, играющие центральную роль в иммунном ответе, а также клетки нервной системы (нейроглии), моноциты, макрофаги, эндотелий сосудов, клетки Лангерганса и т. д.
Поражение Т-лимфоцитов-хелперов (CD4) приводит к нарушению межклеточных взаимодействий внутри иммунной системы, ее функциональной несостоятельности, постепенному истощению и, как результат, – прогрессирующему иммунодефициту.
Результатом нарушений в иммунной системе является снижение сопротивляемости организма. Развивается широкий спектр заболеваний: вторичные (оппортунистические) инфекции, онкологические, гематологические, аутоиммунные и лимфопролиферативные заболевания.
Характерным проявлением ВИЧ-инфекции является хроническое воспаление с поражением всех органов и систем: аутоиммунные реакции, болезни иммунных комплексов и метаболические нарушения приводят к поражению эндотелия сосудов и соединительной ткани с развитием кардиоваскулярной, неврологической, эндокринной и костно-суставной патологии. Всё это обуславливает полиорганность поражений и разнообразие клинической симптоматики.
Эпидемиология
1.3 Эпидемиология заболевания или состояния (группы заболеваний или состояний)
Источником инфекции является человек, инфицированный ВИЧ, в любых стадиях заболевания. Роль инфицированного человека, как источника инфекции, возрастает в раннюю и позднюю стадии болезни (стадия первичных проявлений и стадия вторичных заболеваний с выраженным нарушением иммунореактивности) [1–6].
Пути передачи вируса: естественный (половой, от матери ребёнку) и искусственный (парентеральный — инъекционный, трансфузионный, трансплантационный, в том числе при попадании заражённого материала на повреждённую кожу и слизистые оболочки глаз, носа и ротовой полости).
Вирус передаётся через кровь, сперму, секрет влагалища, грудное молоко.
Половой путь – в последние годы является доминирующим в распространении ВИЧ-инфекции. Вероятность заражения коррелирует с количеством половых партнёров человека и повышается при воспалительных и диспластических заболеваниях половых органов и прямой кишки.
Передача ВИЧ от матери ребёнку – может произойти при любом сроке беременности, во время родов и при грудном вскармливании. В основном, передача инфекции происходит в последние недели беременности и во время родов. Без профилактики частота передачи ВИЧ от матери ребенку составляет около 40%.
Парентеральный путь реализуется попаданием ВИЧ-инфицированного материала во внутренние среды организма при медицинских, парамедицинских и ритуальных вмешательствах. Среди парентеральных вмешательств наибольшую степень риска заражения имеет внутривенное введение крови. Высокий риск инфицирования существует при: внутривенном введении ПАВ нестерильными шприцами и иглами; переливании ВИЧ- инфицированной крови и её препаратов; использовании медицинского и немедицинского инструментария, загрязнённого биологическими жидкостями человека, инфицированного ВИЧ. Кроме того, факторами заражения могут быть органы и ткани доноров, используемые для трансплантации.
По данным ВОЗ, в 2019 г. в мире зарегистрированы 38,0 млн человек с ВИЧ- инфекцией. В 2018 году – 37,8 млн человек, соответсвенно. Наиболее поражённым регионом является Африканский регион – здесь в 2019 г. проживает более двух третей (25,7 млн человек) от общего числа больных ВИЧ-инфекцией.
К ключевым группам населения подвергающихся повышенному риску инфицирования ВИЧ, независимо от типа эпидемии или местных условий относятся: МСМ; лица, употребляющие инъекционные ПАВ; находящиеся в местах лишения свободы и других условиях изолированного пребывания; работники коммерческого секса.
Согласно данным Министерства здравоохранения Российской Федерации в 2020 г. охват тестированием на ВИЧ-инфекцию населения России составил 24,7%, в 2019 году – 28,5%, в 2018 году – 26,8%.
В 2020 г. заболеваемость ВИЧ составляла 41,1 на 100 тыс. населения страны, в 2019 г. – 54,6 на 100 тыс., в 2018 – 58,6 на 100 тыс.
В 2019 г. наивысшие уровни распространённости заболевания отмечены в Кемеровской, Свердловской, Иркутской, Оренбургской, Самарской, Тюменской, Томской областях, Пермском, Красноярском, Алтайском крае [7]. За последние годы наметилась тенденция активного вовлечения женщин в эпидемию ВИЧ-инфекции, и возросла роль полового пути передачи у женщин детородного возраста, что усугубляет проблему передачи ВИЧ-инфекции от матери ребенку во время беременности и родов [8].
В 2019 г. отмечается положительная динамика в охвате трехэтапной профилактике передачи ВИЧ-инфекции от матери ребенку с 88,7% в 2017 году, 90,8% в 2018 году до 92,4%.
В 2020 году зарегистрировано 681 новых случаев ВИЧ-инфекции среди детского населения, в 2019г – 852, в 2018 году – 977 новых случаев (в возрасте от 0 до 17 лет) [7].
Заражение детей ВИЧ-инфекцией более, чем в 90% случаев происходит при перинатальном контакте с ВИЧ-инфицированной матерью и при сохранении грудного вскармливания [9–11].
Вероятность передачи ВИЧ-инфекции от матери ребёнку без проведения профилактических мероприятий составляет до 40 % [11,12].
Риск заражения детей внутриутробно и во время родов оценивается в 15-30%, при грудном вскармливании – 5-15%, повышается при инфицировании женщины в период беременности и на поздних стадиях заболевания. Перинатальная передача ВИЧ от матери ребенку у женщин с уровнем CD4+-лимфоцитов ниже 350 мкл-1 осуществляется в 80 % случаев [13,14].
Своевременное начало и эффективность профилактики передачи ВИЧ-инфекции от матери ребёнку при благоприятно протекающей беременности снижают риск инфицирования ребёнка до 1-2 % [10,12].
Частота преждевременных родов в группе ВИЧ-инфицированных беременных женщин составляет 17,1%, а в группе, где произошло перинатальное инфицирование — 43,9% [15]. Патологическое течение беременности, особенно угроза её прерывания, повышают вероятность инфицирования ребёнка до 2–3%, что существенно увеличивает значимость качественной и эффективной акушерско-гинекологической помощи ВИЧ- инфицированным беременным [10].
Современные подходы определяют срок начала АРТ – или до беременности, или на 13 нед. беременности. При этом риск перинатальной передачи ВИЧ-инфекции снижается до минимальных значений. Начало АРТ на 14 – 27 нед увеличивает риск передачи ВИЧ- инфекции от матери ребёнку в 2,3 раза, с 28 нед и позднее – в 4,5 раза [10].
На эффективность профилактики передачи ВИЧ-инфекции от матери ребёнку оказывает существенное влияние преемственность в работе территориальных центров профилактики и борьбы со СПИДом и МО по своевременному выявлению ВИЧ-инфекции у женщин репродуктивного возраста, раннему началу АРТ у ВИЧ-инфицированных женщин во время беременности, проведению ППМР у ВИЧ-инфицированных женщин во время родов и новорожденному, выбору способа родоразрешения.
Мероприятия по профилактике передачи ВИЧ-инфекции от матери ребёнку осуществляются при добровольном информированном согласии женщины. Индивидуальный подбор схемы АРТ, медицинское наблюдение, профессиональная психологическая поддержка во время беременности и родов определяют состояние здоровья и качество жизни будущего ребёнка.
Клиническая картина
Cимптомы, течение
1.6. Клиническая картина заболевания или состояния (группы заболеваний или
состояний)
Клиническая картина заболевания ВИЧ-инфекция описана в клинических рекомендациях «ВИЧ-инфекция у взрослых». Планирование и ведение беременности у женщины с ВИЧ-инфекцией описано в главе 3.1, 7. Родоразрешение у беременной с ВИЧ- инфекцией описано в главе 3.2 данных клинических рекомендаций.
Диагностика
2. Диагностика заболевания или состояния (группы заболеваний или состояний), медицинские показания и противопоказания к применению методов диагностики
Для диагностики ВИЧ-инфекции во время беременности применяются стандартные методы выявления антител к ВИЧ (ИФА, ИХЛА, ИБ) [17–24].
Основой профилактики передачи ВИЧ-инфекции от матери ребёнку является своевременность выявления ВИЧ-инфекции у женщин детородного возраста, постановка на диспансерный учёт, назначение АРТ.
- Рекомендуется обследование на ВИЧ-инфекцию [25–27]:
— всем женщинам фертильного возраста (1В);
— всем женщинам с диагностированной беременностью (1В);
— половому партнёру беременной женщины (2С).
- Рекомендовано обследование на наличие ВИЧ-инфекции проводить во время беременности двукратно – при постановке на учёт по беременности и в третьем триместре беременности, на сроке гестации в 30±2 недели [28] (2В).
Комментарии: обследование на наличие ВИЧ-инфекции во время беременности проводится:
— после получения добровольного информированного согласия женщины (Приложение А3.1);
— только при наличии документа, удостоверяющего личность женщины (за исключением случаев оказания экстренной помощи) [22–24,29].
- Рекомендуется дополнительное обследование на ВИЧ-инфекцию, в 34-36 недель беременности, женщинам [28] (2В):
— имеющим ВИЧ-инфицированных партнеров и беременным, употребляющим ПАВ;
— проживающим в наиболее пораженных субъектах (пораженность беременных более 1%);
— беременным с признаками или симптомами острой ВИЧ-инфекции (например, лихорадка, лимфаденопатия, кожная сыпь, миалгия, головные боли, язвы во рту, лейкопения, тромбоцитопения, повышенный уровень трансаминаз).
- Рекомендуется прохождение добровольного обследования в наркологическом диспансере по месту жительства в случае, если беременная отрицает употребление ПАВ, но имеются убедительные признаки их употребления [30,31] (4С).
2.1 Жалобы и анамнез
См. клинические рекомендации «ВИЧ-инфекция у взрослых».
При сборе анамнеза врач-акушер-гинеколог уточняет сведения о приеме беременной ПАВ.
- В случае если беременная подтверждает употребление ПАВ, рекомендуется врачу- акушеру-гинекологу уточнить, состоит беременная под наблюдением в наркологическом диспансере, срок употребления ПАВ, способ употребления, дату последнего употребления ПАВ, наличие в анамнезе передозировок, лечения наркозависимости, прохождения реабилитации; направить письменный запрос в МО наркологического профиля по месту жительства женщины [30,31] (4С).
2.2 Физикальное обследование
См. клинические рекомендации «ВИЧ-инфекция у взрослых».
2.3 Лабораторные диагностические исследования
2.3.1 Диагностика ВИЧ-инфекции до и во время беременности
- Рекомендуется количественное определение РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) в плазме крови методом ПЦР у беременных [32–36] (2В):
— при получении сомнительных результатов тестирования на антитела к ВИЧ, полученных стандартными методами (ИФА, ИБ);
— при получении отрицательных результатов исследования уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови в случае, если беременная женщина относится к группе высокого риска по ВИЧ-инфекции (употребление ПАВ внутривенно, незащищенные половые контакты с ВИЧ-инфицированным партнером в течение последних 6 месяцев).
- Рекомендуется проведение до- и послетестового консультирования с обязательным разъяснением следующих вопросов [37] (3А):
— пути передачи и способы защиты от заражения ВИЧ-инфекцией;
— методы профилактики передачи ВИЧ-инфекции от матери ребенку;
— интерпретация результатов обследования на ВИЧ-инфекцию;
— риск передачи ВИЧ-инфекции от матери ребенку во время беременности, родов, при грудном вскармливании, при пережевывании пищи для ребенка, при облизывании ниблера;
При выявлении ВИЧ-инфекции:
— необходимость проведения химиопрофилактики передачи ВИЧ-инфекции ребёнку;
— возможные исходы беременности у ВИЧ-инфицированных женщин при отсутствии ППМР;
— необходимость последующего диспансерного наблюдения за матерью и ребёнком в территориальном Центре СПИД
— необходимость информирования полового партнера о результатах обследования на ВИЧ-инфекцию;
— уголовная ответственность за заражение другого лица ВИЧ-инфекцией (полового партнера, ребенка).
Комментарии: консультирование проводится для формирования приверженности беременных к добровольному обследованию на ВИЧ-инфекцию. Консультирование проводится в МО, где проводилось тестирование.
Информация о проведении до- и послетестового консультирования беременной вносится в индивидуальную карту беременной и родильницы (форма 111/у) [22,23].
При дотестовом консультировании врач-акушер-гинеколог (по месту наблюдения беременной) устанавливает дату очередного визита беременной для выдачи результатов обследования и послетестового консультирования [23].
При выявлении положительного результата лабораторного обследования на антитела к ВИЧ, врач акушер-гинеколог женской консультации или уполномоченный сотрудник МО [22–24]:
— не позднее 12 часов с момента получения положительного результата анализа на антитела к ВИЧ подает в установленном порядке в территориальный Центр СПИД
форму 058/у
«Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку»;
— осуществляет активный вызов беременной для консультирования (результаты обследования по телефону не сообщаются). В индивидуальной карте беременной и родильницы (форма 111/у) делается соответствующая запись.
При явке беременной врач акушер-гинеколог или уполномоченный сотрудник МО [22–24]:
— осуществляет послетестовое консультирование при выявлении ВИЧ-инфекции;
— рекомендует обследование половых партнеров ВИЧ-инфицированной беременной на ВИЧ-инфекцию;
— указывает в обменной карте результат обследования на ВИЧ, в том числе дату, номер исследования;
— направляет беременную в территориальный Центр СПИД для постановки на диспансерный учет и назначения химиопрофилактики передачи ВИЧ-инфекции от матери ребенку, оформляет соответствующее направление
формы 057/у-04
;
— передает информацию о направлении беременной телефонограммой в территориальный Центр СПИД;
— устанавливает срок следующей явки беременной на прием в женскую консультацию;
— в случае неявки беременной женщины в установленный срок организует активное приглашение на прием в женскую консультацию и информирует телефонограммой территориальный Центр СПИД о нарушении режима диспансерного наблюдения по беременности.
Женщине с выявленной ВИЧ-инфекцией необходимо заполнить бланк «Информирования о выявлении ВИЧ-инфекции» (Приложение А3.2).
Направление в территориальный Центр СПИД осуществляется при получении первого положительного результата исследования уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови, повторных и уточняющих обследований в условиях женской консультации не проводится. При этом женщине разъясняется необходимость проведения комплекса дополнительных лабораторных исследований для уточнения ВИЧ-статуса.
Информация, полученная медицинскими работниками о положительном результате тестирования на ВИЧ-инфекцию беременной, роженицы, родильницы, проведении ППМР, совместном наблюдении женщины со специалистами Центра профилактики и борьбы со СПИД субъекта Российской Федерации, перинатальном контакте по ВИЧ-инфекции у новорожденного, не подлежит разглашению, за исключением случаев, предусмотренных действующим законодательством [23,24].
Дальнейшее наблюдение беременной с установленным диагнозом ВИЧ-инфекции осуществляется совместно врачом-инфекционистом Центра профилактики и борьбы со СПИД субъекта Российской Федерации и врачом-акушером-гинекологом женской консультации по месту жительства. При невозможности направления (наблюдения) беременной женщины в Центр профилактики и борьбы со СПИД субъекта Российской Федерации наблюдение осуществляет врач-акушер-гинеколог по месту жительства при методическом и консультативном сопровождении врача-инфекциониста Центра профилактики и борьбы со СПИД [23,24].
- Рекомендуется обследование на ВИЧ половых партнёров ВИЧ-инфицированной беременной с представлением результатов в женскую консультацию. Обследование партнеров проводится при постановке беременной на диспансерный учет, или в любое время до родов [27] (2С).
Комментарии: при получении положительного результата исследования партнера, необходимо организовать его направление в территориальный центр профилактики и борьбы со СПИДом, одновременно, в территориальный центр профилактики и борьбы со СПИДом подается форма 058/у «Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении, необычной реакции на прививку» (с пометкой – партнёр беременной), не позднее 12 ч от момента выявления [22–24].
2.3.2. Диагностика ВИЧ-инфекции в родильном отделении
-
Показанием к исследованию уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови у беременной в родильном отделении является [25,26,28] (2А):
- отсутствие обменной карты;
- отсутствие в обменной карте результатов обследования на ВИЧ-инфекцию;
- отсутствие в обменной карте печати медицинского учреждения;
- предъявление обменной карты неустановленного образца;
- неразборчивое заполнение в обменной карте результатов обследования на ВИЧ- инфекцию;
- отсутствие в обменной карте результатов обследования на ВИЧ-инфекцию в третьем триместре беременности;
- при отрицательном результате обследования на ВИЧ-инфекцию: отсутствие информации о дате проведения и номере исследования;
- при отрицательном результате обследования на ВИЧ — наличие данных эпидемиологического анамнеза: употребление ПАВ женщиной; незащищенные половые контакты с партнером – потребителем парентеральных ПАВ; незащищенные половые контакты с ВИЧ-инфицированным партнёром.
Комментарии: В наиболее пораженных субъектах (пораженность более 1%) обледование беременных на антитела к ВИЧ экспресс-методом в родильном отделении можно назначать в 100% случаев не зависимо от результатов исследования уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови в ходе диспансерного наблюдения [38–40].
Экспресс-тестирование на ВИЧ-инфекцию проводится при получении информированного добровольного согласия женщины. Врач-акушер-гинеколог разъясняет необходимость тестирования на антитела к ВИЧ. При отказе от обследования соответствующая информация отражается в медицинской документации [23,24,41,42].
Обследование на антитела к ВИЧ с использованием диагностических экспресс-тест- систем проводится в лаборатории или приемном отделении родильного дома медицинскими работниками, прошедшими специальную подготовку в строгом соответствии с инструкцией, прилагаемой к экспресс-тесту [23,24,41,42].
Желательно проведение экспресс-тестирования на ВИЧ до рождения ребёнка для проведения химиопрофилактики ППМР в родах. Рекомендовано женщинам, не прошедшим тестирование на ВИЧ до или во время родов, провести исследование в послеродовом периоде. Рекомендовано при подозрении на острую ВИЧ-инфекцию у женщины дополнительно проводится количественное определение РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) в плазме крови методом ПЦР [43]. Период пребывания родильницы с положительным результатом экспресс-тестирования на ВИЧ и её новорождённого ребёнка в родильном доме рекомендовано продлевать до получения результатов обследования на ВИЧ-инфекцию [18,19,22–24].
При получении положительного результата обследования на ВИЧ-инфекцию экспресс-методом, для проведения верификационного исследования, ту же порцию крови необхидимо направить в скрининговую лабораторию Центра СПИД. Лабораторное отделение Центра СПИД проводит верификационное исследование в максимально короткий срок (не более 24 часов с момента поступления образца). При получении результата исследования информация немедленно передается в акушерский стационар, направивший образец биоматериала [22–24,41,42].
- Рекомендуется сопровождение тестирования роженицы на антитела к ВИЧ в акушерском стационаре с дотестовым и послетестовым консультированием, включающим информацию о значении тестирования, методах ППМР (применение антиретровирусных препаратов, способе родоразрешения, особенностях вскармливания новорожденного (после рождения ребенок не прикладывается к груди и не вскармливается материнским молоком, а переводится на искусственное вскармливание)) [37] (3A).
- Рекомендуется исследование уровня антител классов М, G (IgM, IgG) к вирусу иммунодефицита человека ВИЧ-1/2 и антигена р24 (Human immunodeficiency virus HIV 1/2 + Agp24) в крови у беременных с неизвестным ВИЧ-статусом с целью сокращения серологического окна. Каждое исследование на ВИЧ с применением простых/быстрых тестов должно сопровождаться обязательным параллельным исследованием той же порции крови на ВИЧ стандартными методами ИФА, ИХЛА, ИБ или направлением пациента на обследование на ВИЧ стандартными методами [25,26] (1B).
- Рекомендуется исключить грудное вскармливание до получения результатов обследования на ВИЧ стандартными методами (ИФА, ИХЛА, ИБ). Не подавлять лактацию, проводить сцеживание грудного молока [44–46](2A).
2.3.3. Исследования при установленном диагнозе
- Рекомендуется до назначения АРТ проведение медицинского осмотра и лабораторных иследований для индивидуального подбора АРВП, включающих:
— исследование CD4+ лимфоцитов [47–51] (2A);
— количественное определение РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) в плазме крови методом ПЦР [47–51] (2A);
— оценка потребности в профилактике оппортунистических инфекций [52] (5С);
— скрининговые лабораторные исследования на вирус гепатита В, вирус гепатита C и туберкулез [53–55] (2B) (см. соотвествующие клинические рекомендации);
— скрининговые лаборатораные исследования на ИППП, вызываемые такими возбудителями как таких Treponema pallidum, Chlamydia trachomatis, Trichomonas vaginalis и Neisseria gonorrhea [56,57] (2B) (см. соотвествующие клинические рекомендации);
— общий (клинический) анализ крови, анализ крови биохимический общетерапевтический, общий (клинический) анализ мочи для оценки функции почек и печени [58,59] (4C);
— выявление аллели HLA B*5701, если планируется использование абакавира** [60,61] (2B);
— результаты предыдущих и текущих молекулярно-генетических исследований плазмы крови на наличие мутаций лекарственной резистентности в РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) к АРВП [62] (4C).
- Рекомендуется назначение лабораторных исследований для мониторинга НЯ на фоне приема АРВП во время беременности.
- Рекомендован анализ крови биохимический общетерапевтический для контроля функции печени во время беременности до начала АРТ, через 4 недели и 12 недель от начала АРТ, далее 1 раз в 12 недель [63–65] (3А).
- Рекомендуется исследование уровня глюкозы в крови женщинам на сроке от 24 до 28 недель беременности, получающим АРТ [66] (2В).
- Рекомендуется исследование уровня глюкозы в крови на ранних сроках беременности для женщин, получающим схемы на основе ИП [66] (2В).
- Рекомендуется контролировать уровень РНК ВИЧ в плазме крови беременных с ВИЧ-инфекцией:
— во время первого дородового визита [47–51] (2A);
— через 4 недели после начала (или изменения) режима АРТ [47,67] (2B);
— 1 раз в 4 недели до снижения уровеня РНК ВИЧ ниже порога чувствительности теста [47,67] (2B);
— затем не реже одного раза в 12 недель во время беременности и на 36 неделе беременности [47,67] (2B).
- Рекомендуется исследование уровня CD4+-лимфоцитов, ИРИ по соотношению CD4/CD8 :
— при первичном обследовании ВИЧ-инфицированной беременной [47–51] (2A);
— при проведении АРТ: через 4 и 12 недель от начала лечения, далее – 1 раз в 12 недель [47] (2В).
- Рекомендуется проведение молекулярно-генетическое исследование плазмы крови на наличие мутаций лекарственной резистентности в РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) беременным с РНК ВИЧ в плазме крови выше порогового значения для стандартного тестирования устойчивости [68] (2A):
— перед началом АРТ у ранее не получавших АРВП;
— перед началом АРТ у ранее получавших АРТ;
— перед изменением схем АРТ у женщин с низкой эффективностью АРТ во время беременности.
- Рекомендовано при назначении АРТ проводить до начала АРТ, через 4 и 12 недель от начала АРТ, далее 1 раз в 12 недель мониторинг побочных эффектов лечения и проявлений различных осложнений, включающий [3,4,69–71] (5С):
— общий (клинический) анализ крови;
— общий (клинический) анализ мочи.
Рекомендовано проведение дополнительных лабораторных исследований:
- при снижении CD4 ниже 200 кл/мкл диагностика цитомегаловирусной инфекции (определение антител классов M, G (IgM, IgG) к цитомегаловирусу (Cytomegalovirus) в крови, молекулярно-биологическое исследование крови на цитомегаловирус (Cytomegalovirus)), токсоплазмоза (определение антител класса G (IgG) и M (IgM) к токсоплазме (Toxoplasma gondii) в крови)
2.4 Инструментальные диагностические исследования
Постановка диагноза ВИЧ-инфекции не подразумевает специального инструментального обследования.
- Не рекомендуется проведение амниоцентеза женщинам с определяемой ВН ВИЧ. По клиническим показаниям проведение амниоцентеза ВИЧ-инфицированной беременной возможно только после начала эффективной схемы АРТ при достижении неопределяемой ВН ВИЧ [72–75] (4С).
- Рекомендовано при постановке на диспансерное наблюдение проведение всем пациенткам:
— ЭКГ для диагностики заболеваний сердечно-сосудистой системы [76,77] (5С);
— УЗИ органов брюшной полости для диагностики заболеваний ЖКТ [78] (5С).
2.5. Иные диагностические исследования
Постановка диагноза ВИЧ-инфекции не подразумевает иных методов обследования.
- Рекомендуется до назначения АРТ провести:
— оценку необходимости иммунизации против HAV, HBV, гриппа, пневмококка [79–82] (5С);
— оценку депрессивности и повышенной тревожности, потребность в поддерживающей терапии (например, консультация врача-психиатра, врача- психиатра-нарколога) [83–89] (2A).
- Рекомендовано всем пациенткам осмотр врачом акушер-гинекологом 1 раз в 4 недели до снижения ВН ниже уровня определения, затем 1 раз в 3 мес в месяц (предшествует осмотру врачом-инфекционистом с целью более точного установления срока беременности) [3,5,90,91] (5С).
- Рекомендовано с целью оценки состояния пациента и раннего выявления сопутсвующих заболеваний провести приёмы врачей-специалистов [3,5,90,91] (5С):
— прием врача-терапевта однократно при постановке на диспансерное наблюдение, а также при наличии соматической патологии (см. Клинические рекомендации ВИЧ-инфекция у взрослых)
— прием врача-офтальмолога, врача-оториноларинголога, врача-невролога, врача- стоматолога-терапевта при наличии поражения органов зрения, ЛОР-органов, неврологической симптоматики, патологии полости рта;
— прием врача-фтизиатра однократно при наличии положительных результатов скрининга на туберкулез;
Комментарии: пациентке также проводятся консультации иных врачей- специалистов при наличии соотвествующих симптомов или при установленном диагнозе.
- приём врача-психиатра (психотерапевта, нарколога), медицинского психолога, социального работника при употреблении женщиной ПАВ
Лечение
3. Лечение, включая медикаментозную и немедикаментозную терапии, диетотерапию, обезболивание, медицинские показания и противопоказания к применению методов лечения
3.1. АРТ во время беременности (первый этап профилактики). Особенности диспансерного наблюдения ВИЧ-инфицированных беременных Рекомендуемый протокол медицинского наблюдения ВИЧ-инфицированных беременных представлен в Приложении Б8.
Мероприятия по предотвращению отказов ВИЧ-инфицированных женщин от проведения ППМР представлены в Приложении Б12.
Для ВИЧ-инфицированных женщин предусмотрено проведение стандартного антенатального медицинского наблюдения [22–24,92–94]
Врач-инфекционист территориального Центра СПИД назначает АРВП с целью проведения ППМР, проводит медицинское обследование пациентки, включая определение ВН ВИЧ в плазме крови и уровня CD4+-лимфоцитов в установленные сроки [105-111] (А2).
Коррекцию схемы АРТ в первом триместре беременности осуществляет врач-инфекционист территориального Центра СПИД [93].
- Рекомендуется проведение пренатального консилиума с привлечением специалиста по акушерству и гинекологии, специалиста по наркологии, специалиста по проблемам диагностики и лечения ВИЧ-инфекции для решения вопроса о возможности пролонгирования беременности в случае, если беременная состоит под диспансерным наблюдением в наркологическом диспансере, или подтверждает употребление ПАВ, или имеются убедительные признаки их употребления беременной [30,31] (4С)
Комментарий: При решении пренатального консилиума о пролонгировании беременности либо при отказе беременной от прерывания беременности, мониторинг беременности осуществляется врачом-акушером-гинекологом в женской консультации, врачом-психиатром-наркологом в наркологическом диспансере по месту жительства [22– 24,92–94].
- Рекомендуется назначение химиопрофилактики передачи ВИЧ-инфекции от матери ребёнку всем ВИЧ-инфицированным беременным независимо от уровня ВН ВИЧ и количества CD4+-лимфоцитов, включая ВИЧ-инфицированных беременных с неопределяемой ВН (элитные контролеры) [95] (2А).
Комментарий: При назначении АРВП с целью проведения ППМР ВИЧ- инфицированная беременная заполняет информированное согласие на проведение ППМР [22–24,92–94,96] (Приложение А3.3).
- Рекомендуется проведение консультирования при назначении АРТ ВИЧ- инфицированной женщине в период беременности или выявлении беременности у ВИЧ-инфицированной женщины, уже получающей АРТ, с разъяснением значимости АРТ как единственной и необходимой меры, обеспечивающей возможность рождения здорового ребёнка, а также влияния лечения на состояние здоровья матери и будущего ребёнка [37] (3А).
Комментарий: Необходимо дать разъяснения по следующим вопросам [22–24,92–94,96]:
— высокий риск прогрессирования ВИЧ-инфекции во время беременности без АРТ;
— необходимость АРТ для предотвращения перинатальной передачи ВИЧ;
— необходимость АРТ для снижения риска передачи ВИЧ половым путем партнерам, не инфицированным ВИЧ;
— необходимость строгого соблюдения режима дозирования АРВП, для эффективности АРТ, снижения риска формирования резистентности, и риска перинатальной передачи ВИЧ;
— возможные НЯ на приём АРВП для женщин, плода и новорождённых, включая лекарственные взаимодействия;
— ограниченные данные о долгосрочных исходах применения некоторых АРВП во время беременности для детей раннего возраста.
Необходимо информировать женщину о высоком риске инфицирования ребенка во время беременности в случае отказа от проведения ППМР, а также порядок ее возможного привлечения к уголовной ответственности в случае рождения ребенка ВИЧ- инфицированным [22,93,97].
При выборе схемы АРТ для беременной необходимо учитывать [98]:
— возможные тератогенные эффекты и другие краткосрочные и долгосрочные неблагоприятные воздействия на плод или новорожденного, включая преждевременные роды, мутагенность и канцерогенность;
— доступные данные по безопасности и исходам применения препарата при беременности;
— изменения плазменной концентрации АРВП при беременности, а также возможные побочные эффекты для женщины, особенно те, которые могут обостриться во время беременности;
— возможные лекарственные взаимодействия с препаратами сопутствующей терапии;
— результаты тестирования на генотипическую резистентность и анамнез применения АРТ;
— сопутствующие заболевания;
— способность пациента соблюдать режим АРТ, а также удобство применения АРПВ.
- Рекомендуется продолжать схему АРТ во время беременности ВИЧ- инфицированным женщинам, получавщим АРТ до беременности, при условии, что режим хорошо переносится, безопасен и эффективен в подавлении репликации вируса [99–102] (2А).
- Рекомендуется при наступлении беременности заменить в схеме АРТ препараты, не рекомендуемые во время беременности [103] (2A).
- Для беременных, которые ранее получали АРТ, но прервали приём АРВП, рекомендуется:
— назначение АРВП, из предшествующих схем АРТ, имеющих вирусологическую эффективность, безопасность применения во время беременности, хорошую переносимость, отсутствие НЯ для пациента. Учитывать имеющиеся результаты тестирования на резистентность ВИЧ к АРВП [99] (2А);
— при определяемой ВН ВИЧ, до начала АРТ, рекомендуется молекулярно- генетическое исследование плазмы крови на наличие мутаций лекарственной резистентности в РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV-1) [62] (4C));
— начать АРТ до получения результатов тестирования на резистентность ВИЧ к АРВП. После получение результатов исследования, следует скорректировать схему АРТ [99–102] (2А);
— при неэффективности АРТ рекомендовано повторить молекулярно-генетическое исследование плазмы крови на наличие мутаций лекарственной резистентности в РНК вируса иммунодефицита человека ВИЧ-1 (Human immunodeficiency virus HIV- 1) и оценить другие факторы, включающие приверженность АРТ, сопутствующие заболевания и лекарственные взаимодействия [62] (4C).
- Рекомендуется назначение АРТ ВИЧ-инфицированной беременной с целью ППМР с 13 недели беременности (с 85 дня) [99–102] (2А).
- Рекомендуется назначение АРТ ВИЧ-инфицированной беременной до 13 недель беременности при наличии показаний к началу АРТ [99–102] (2А).
- Рекомендуется осущеcтвлять выбор АРВП для ППМР с учётом безопасности их применения во время беременности [99] (2А) (см. Приложения Б4-Б5).
Комментарии:
Препараты выбора — см. приложения А3.5- А3.7.
Категории АРВП и схемы АРТ для использования во время беременности включают:
— Предпочтительные: лекарственные препараты или их комбинации для АРТ беременных, если данные клинических испытаний у взрослых продемонстрировали эффективность и долгосрочность с незначительными НЯ и простотой использования, а данные ПК для беременных доступны для определения дозировки. Кроме того, имеющиеся данные должны указывать на благоприятный баланс риска и пользы для препарата или комбинации препаратов по сравнению с другими вариантами АРВП; оценка рисков и преимуществ должна включать результаты для женщин, плода и новорождённых.
— Альтернативные: лекарственные препараты или их комбинации для АРТ беременных, когда данные применения у взрослых показывают эффективность, а данные применения у беременных ограничены. Некоторые альтернативные АРВП или схемы АРТ могут иметь известные риски токсичности или тератогенности, которые компенсируются другими преимуществами применения у беременных с ВИЧ или ВИЧ-инфицированных женщин, планирующих беременность.
- Не рекомендуются, за исключением особых обстоятельств: препараты, которые не рекомендуются для первоначальной АРТ женщинам, ранее не получавшим АРТ, из-за ограниченных данных по безопасности и эффективности их применения во время беременности. Однако, при определённых обстоятельствах, возможно применение указанных АРВП во время беременности для женщин, ранее получавших данные АРВП, при их хорошей переносимости и высокой эффективности [99] (2А).
- Не рекомендуются препараты и их комбинации с низкой вирусологической эффективностью или с риском развития серьезных НЯ для матери или плода [99] (2А).
- Рекомендуется назначение АРТ беременным, с включением в схему не менее 3-х АРВП: два НИОТ и бустированный ИП (или небустированный ИИ или ННИОТ) [103] (2А).
- Рекомендуется выбор схемы АРТ с учётом следующих рекомендаций:
— исключить приём EFV (2В) и DTG (3С) до 8 недель беременности в связи с риском формирования ДНТ плода [104–107];
— при наступлении беременности у ВИЧ-инфицированных женщин, получающих DTG, необходима консультация по рискам и преимуществам продолжения приема DTG или перехода на другую схему АРТ [106] (5С);
— назначать NVP только при количестве CD4 < 250 мкл-1 [108] (2В);
- Не рекомендуется [12,96,98,103,106,109–121] (4С):
— NVP женщинам, не получавшим АРТ, в связи с высоким риском развития НЯ, необходимости вводного дозирования и низкого барьера к развитию резистентности. Однако, при хорошей переносимости препарата до беременности, возможно, что АРТ с NVP во время беременности будет безопасным и эффективным [108] (2А);
— назначать ATV без бустера – RTV;
— назначать во время беременности: FPV, RTV (как единственный ИП), SQV;
— схемы АРТ с двумя препаратами или схема АРТ с тремя НИОТ (например, ABC/ZDV/3TC);
— нет данных о применении во время беременности комбинации препаратов: DTG+3ТС и DTG+RPV. Необходима коррекция схемы АРТ при наступлении беременности (5С);
— схемы, содержащие EVG/С, что связано с фармакокинетическими изменениями и низкой эффективностью во 2 и 3 триместрах беременности. При наступлении беременности следует рассмотреть вопрос о переходе на более эффективный режим, рекомендованный для беременных [124, 125, 132] (B3). Если один из этих режимов будет продолжен, необходимо контролировать ВН каждые 4-8 недель;
— назначение TAF-содержащих схем беременным, ранее не получавшим АРТ. Возможно продолжение лечения TAF-содержащей схемой во время беременности женщинам, ранее получавшим TAF, при его эффективности и отсутствии НЯ.
- Рекомендуется продолжить приём АРТ по ранее назначенной схеме при наступлении беременности у ВИЧ-инфицированной женщины, постоянно получающей АРТ, при условии её эффективности и отсутствия противопоказаний для применения данных АРВП у беременных [99] (1А).
- Рекомендуется проведение АРТ в период беременности (первый этап) ВИЧ- инфицированным половым партнерам ВИЧ-серонегативной беременной вне зависимости от наличия у него показаний к началу АРТ на протяжении всей ее беременности и грудного вскармливания ребенка в целях снижения риска заражения беременной и передачи ВИЧ-инфекции от матери к ребенку [122–124] (2А).
3.2. Профилактика ППМР в родах (второй этап профилактики)
Перед началом профилактических мероприятий роженица подписывает информированное согласие установленного образца [22–24,125] (Приложение А3).
При сроке беременности 35 — 36 недель с учетом течения беременности по триместрам, оценки риска осложнений дальнейшего течения беременности и родов на основании результатов всех проведенных исследований, в том числе консультаций врачей- специалистов, врачом-акушером-гинекологом формулируется полный клинический диагноз и определяется место планового родоразрешения (госпитализация). (Приказ МЗ РФ от 01.11.2012 N 572).
Для обеспечения ППМР в акушерском стационаре постоянно должен иметься необходимый запас АРВП.
Проведение ППМР у женщины в период родов осуществляет врач-акушер- гинеколог, ведущий роды, в соответствии с рекомендациями по ППМР [22–24,125].
Необходимо учитывать схему АРТ, назначенную женщине, при лечении послеродового маточного кровотечения для исключения межлекарственных взаимодействий.
- Рекомендуется проведение ППМР в учреждениях родовспоможения [126,127]:
— ВИЧ-инфицированным роженицам (2А);
— роженицам с положительным результатом экспресс-тестирования на ВИЧ- инфекцию [126,127] (2А);
— при невозможности проведения экспресс-тестирования или своевременного получения результатов стандартного теста на антитела к ВИЧ у роженицы (5C);
— роженицам с отрицательным результатом экспресс-тестирования на ВИЧ – потребителям ПАВ и/или имеющим партнёра –потребителя ПАВ (в течение 12 недель до родов) (5C);
— роженицам с отрицательным результатом экспресс-тестирования на ВИЧ, имевшим половые контакты с известным ВИЧ-инфицированным (в течение 12 недель до родов) (5C);
- Рекомендуется после родов продолжить приём ранее назначенной схемы АРТ ВИЧ- инфицированным беременным, получающим APT [126,127] (2А) .
- Рекомендуется назначение ВИЧ-инфицированным беременным, не получающим APT, поступающим за сутки и более до родов в акушерский стационар [22, 215, 216, 217]:
- Во время родов для ППМР рекомендвано применение ZDV в форме раствора для внутривенного введения с начала родовой деятельности в дозе 0,002 г (0,2 мл) /кг в течение первого часа родов, далее 0,001 г (0,1 мл) /кг в ч до момента отделения ребёнка от матери (пересечения пуповины) [126] (1А).
Комментарии: противопоказанием является резистентность ВИЧ к ZDV или НЯ на приём ZDV в анамнезе. В этом случае в родах продолжается подобранная схема лечения без ZDV.
Схема приготовления раствора и расчет скорости введения определяются в соответствии со справочной таблицей (Приложение А3.9).
- Рекомендуется при ведении родов у ВИЧ-инфицированных женщин не превышать продолжительность безводного периода более 4 часов [129–131] (3С).
- Не рекомендуется во время родов у ВИЧ-инфицированной женщины, проведения процедур, повышающих риск инфицирования плода: родовозбуждение, родостимуляция, перинео–(эпизио)томию, наложение акушерских щипцов, вакуум- экстракцию плода. Назначение данных процедур производится по жизненным показаниям [132–136] (2В).
Комментарии: Искусственный разрыв плодных оболочек может выполняться по стандартным акушерским показаниям у ВИЧ-инфицированных женщин с неопределяемой ВН ВИЧ, которые получают АРТ [137].
- Рекомендуется проведение плановой операции кесарева сечения у ВИЧ- инфицированных женщин при следующих условиях [132–136] (2B):
— уровень ВН ВИЧ выше 1 000 копий/мл в последнем анализе перед родами;
— отсутствие результатов определения ВН ВИЧ перед родами;
— отсутствие АРТ во время беременности и/или невозможности проведение АРТ в родах.
Комментарии: При невозможности проведения химиопрофилактики в родах кесарево сечение может быть самостоятельной профилактической процедурой, снижающей риск заражения ребенка ВИЧ-инфекцией в период родов, при этом его проводить не рекомендуется при безводном промежутке более 4 часов.
Окончательное решение о способе родоразрешения женщины с ВИЧ-инфекцией принимается врачом-акушером-гинекологом, ведущим роды, в индивидуальном порядке, с учетом состояния матери и плода, сопоставляя в конкретной ситуации пользу от снижения риска заражения ребенка при проведении операции кесарева сечения с вероятностью возникновения послеоперационных осложнений и особенностей течения ВИЧ-инфекции [22,24,128].
- Рекомендуется оперативное родоразрешение ВИЧ-инфицированным беременным проводить в 38 недель беременности в плановом порядке [132–136] (2B).
Комментарии: При проведении операции кесарева сечения внутривенное введение раствора ZDV назначается за 4 ч до начала оперативного вмешательства в тех же дозах, что и при естественном родоразрешении и прекращается в момент отделения ребёнка от матери (пересечения пуповины) [126].
- Не рекомендуется плановое кесарево сечение, для ППМР у женщин, получающих АРТ с ВН ВИЧ ≤1000 копий/мл, из-за низкого уровня перинатальной передачи в этой группе [132–136] (2B).
- Рекомендуется после родов у ВИЧ-инфицированных женщин продолжение и пожизненное назначение АРТ [164-167] (А1). Решение вопроса о коррекции схемы АРТ принимается врачом-инфекционистом Центра СПИД [99] (2А).
7. Дополнительная информация (в том числе факторы, влияющие на исход заболевания или состояния)7.1. Планирование беременности у ВИЧ-инфицированных женщин
- Рекомендуется консультирование по планированию беременности всем ВИЧ- инфицированным женщинам, находящимся под диспансерным наблюдением.
Во время консультирования необходимо:
— обсудить репродуктивное здоровье и намерение женщины в отношении беременности [138,139] (3А);
— предоставить информацию об эффективных и подходящих методах контрацепции для снижения вероятности незапланированной беременности [140](2A);
Комментарий: ВИЧ-инфекция не является противопоказанием для любых методов контрацепции; однако следует учитывать лекарственные взаимодействия между гормональными контрацептивами и антиретровирусными препаратами.
— направить женщину и её полового партнёра на обследование ИППП и пройти лечение ИППП перед планируемой беременностью [141–145];
— разъяснить необходимость назначения АРТ для максимального подавления репликации ВИЧ перед планируемой беременностью для снижения риска передачи ВИЧ от матери ребенку [95,100].
ВИЧ-инфицированному половому партнёру женщины также необходимо назначение АРТ для устойчивого подавления вируса перед планируемой беременностью [122–124,146,147].
— разъяснить возможные НЯ и тератогенное действие некоторых АРВП и схем АРТ, возможные неблагоприятные исходы для матери и плода. Ориентировать женщину на применение АРВП, безопасных во время беременности [148].
Комментарий: при выборе или оценке схемы АРТ для женщин детородного возраста с ВИЧ необходимо учитывать безопасность и эффективность схемы, статус женщины по гепатиту В и С (А2).
— назначение АРТ ВИЧ-инфицированному партнеру [122–124] (2А);
— планирование беременности с использованием процедуры экстракорпорального оплодотворения методом интрацитоплазматической инъекции сперматозоида (ЭКОICSI) [149] (2B).
7.2 Вспомогательные репродуктивные технологии и искусственная инсеминация у ВИЧ-инфицированных
Инфицирование ВИЧ не является противопоказанием к оказанию пациентам медицинской помощи с использованием ВРТ и искусственной инсеминации.
ВИЧ-инфицированные пациенты с позиции показаний к применению репродуктивных технологий могут быть разделены на 2 группы:
— пациенты с нормальным фертильным статусом (не имеют патологии, ассоциированной с бесплодием). Это дискордантные (носитель – один из партнеров) пары, которые предохраняются при половой жизни с целью профилактики инфицирования ВИЧ-негативного партнера;
— конкордантные (оба партнера – носители инфекции) и дискордантные пары, у которых имеется бесплодие.
Выбор программы безопасного варианта достижения беременности осуществляется специалистом ВРТ ex consilio с лечащим врачом-инфекционистом и информированием пациентов о возможных рисках передачи инфекции партнеру и будущему ребенку.
Рекомендуется соблюдать следующие условия для использования ВРТ и/или искусственной инсеминации у ВИЧ-инфицированных [150]:
- Наличие 3 субклинической стадии заболевания или 4А, 4Б, 4В стадии в фазе ремиссии продолжительностью не менее 6 месяцев [150]. При стадиях 1, 2 А, 2Б, 2В рекомендуется отложить применение ВРТ до перехода заболевания в субклиническую стадию. При стадии 4А, 4Б, 4В в фазе прогрессирования – отложить применение ВРТ до перехода заболевания в фазу ремиссии, продолжительностью не менее 6 месяцев.
- Назначение АРТ [150]
— перед проведением ВРТ рекомендуется назначение АРТ независимо от наличия клинических и лабораторных показаний к началу лечения ВИЧ- инфекции. При наступлении беременности АРТ следует продолжить на весь период гестации до родов, во время родов и после родов.
— при назначении АРТ следует отдавать предпочтение препаратам с меньшей митохондриальной токсичностью
— при назначении АРТ следует отдавать предпочтение препаратам с меньшей митохондриальной токсичностью, поскольку имеются данные о гонадотоксичном эффекте ряда препаратов группы НИОТ.
- Неопределяемая вирусная нагрузка в крови (уровень РНК ВИЧ < 50 коп/мл) более 6 месяцев [150].
- Перед использованием ВРТ и искусственной инсеминации, а также в период процедуры и во время беременности ВИЧ – дикордантным партнерам следует использовать презерватив при каждом половом контакте
- Заключение врача-инфекциониста Центра по профилактике и борьбе со СПИД о возможности проведения ВРТ и/или искусственной инсеминации в настоящее время с указанием стадии и фазы ВИЧ-инфекции, двукратных результатов лабораторного обследования в течение последних 6 месяцев (уровень лимфоцитов (CD4+), вирусная нагрузка) [150].
- Отсутствие противопоказаний для проведения ВРТ и/или искусственной инсеминации по результатам обследования [150].
Принципы организации работы отделения ВРТ:
— требования, предъявляемые к условиям оказания медицинской помощи с использованием ВРТ и искусственной инсеминации пациентам, инфицированным ВИЧ, являются аналогичными для всех инфекций, передающихся при контакте с кровью больного [150];
— работа с образцами спермы, ооцитами, эмбрионами ВИЧ-инфицированных производится на ламинаре 2-й степени защиты;
— работу с образцами спермы, фолликулярной жидкости, эмбрионами ВИЧ- инфицированных, инвазивные манипуляции (трансвагинальная пункция яичников, перенос эмбрионов, внутриматочная инсеминация) следует проводить в специально выделенные для этого часы/дни, либо в отдельных помещениях [150];
— с каждым образцом спермы, пунктатом фолликулов следует обращаться как с потенциальным источником гемоконтактных инфекций. Обеспечивается отдельное хранение отмытых образцов спермы ВИЧ-позитивных мужчин от общего потока образцов. Образцы спермы, пунктата фолликулов ВИЧ- инфицированных пациентов должны быть промаркированы [150];
— криконсервацию ооцитов, образцов спермы рекомендуется осуществлять в закрытых носителях, а хранение — в парах азота в специально выделенном для этой группы пациентов сосуде Дюара [150];
— криконсервацию эмбрионов рекомендуется осуществлять в закрытых крионосителях (в каждом не более одного эмбриона в случае ВИЧ-инфекции у женщины), а хранение — в парах азота в специально выделенном для этой группы пациентов сосуде Дюара [150];
— после завершения работ должна быть проведена уборка и дезинфекция помещения и использованного оборудования.
7.2.1 Искусственная инсеминация в парах с ВИЧ-инфекцией у женщины
- Рекомендуется дополнительное консультирование врачом – инфекционистом Центра по профилактике и борьбе со СПИД и специалистом Центра ВРТ перед проведением искусственной инсеминации по вопросу предупреждения передачи ВИЧ-инфекции матери ребенку [99–102] (2А).
- Рекомендуется искусственную инсеминацию ВИЧ-инфицированной женщине с подтвержденной фертильностью при использовании спермы мужа/донора проводить в естественном цикле для минимизации рисков многоплодной беременности [151,152] (2B).
Комментарии: инвазивные медицинские вмешательства при многоплодной беременности (редукция эмбриона, хирургическая коррекция истмико-цервикальной недостаточности и т.д) могут привести к увеличению риска передачи ВИЧ-инфекции от матери плоду.
Процедуру ВМИ следует проводить в специально выделенные для этого часы/дни, либо в отдельных помещениях [150].
После завершения работ должна быть проведена уборка и дезинфекция помещения и использованного оборудования [150].
7.2.2 Искусственная инсеминация в парах с ВИЧ-инфекцией у мужчины
- Рекомендуется при консультировании врачом-инфекционистом Центра по профилактике и борьбе со СПИД и инфекционными заболеваниями и специалистом Центра ВРТ предоставлять подробную информацию о методе искусственной инсеминации, о вероятности риска инфицирования женщины при искусственной инсеминации подготовленными сперматозоидами мужа (партнера) [151] (2B).
- Рекомендуется использовать данный метод достижения беременности при подтвержденной фертильности ВИЧ-негативной женщины в возрасте до 35лет с регулярным менструальным циклом, нормальными показателями овариального резерва, а также при нормозооспермии у мужа (партнера) [151] (5C).
Комментарии: после обработки параметры фертильности спермы могут снижаться, что делает программу ЭКО с позиций шансов наступления беременности более предпочтительной.
Перед проведением искусственной инсеминации необходимо убедиться, что женщина не инфицирована ВИЧ.
- Рекомендуется использовать подготовку спермы по методике: градиентное центрифугирование, отмыв средой, флотация (swim up) [149,153,154] (2В).
7.2.3 Использование ВРТ в парах с ВИЧ-инфекцией у женщины
- Рекомендуется дополнительное консультирование врачом-инфекционистом Центра по профилактике и борьбе со СПИД и специалистом Центра ВРТ перед проведением ВРТ по вопросу предупреждения передачи ВИЧ-инфекции матери ребенку [99–102] (2А).
- Метод оплодотворения (ЭКО или ИКСИ) рекомендуется выбирать в зависимости от фактора бесплодия [151] (2B).
Комментарий: ВИЧ-статус партнеров не определяет метод оплодотворения. Есть мнение, что вирус может находиться в фолликулярной жидкости и прикрепляться к клеткам гранулезы, окружающих ооцит, поэтому необходимо полностью освободить яйцеклетку от кумулюсных клеток, промыть ее в стерильной среде и проводить оплодотворение методом ИКСИ [154].
- С целью профилактики многоплодной беременности рекомендуется селективный перенос 1 эмбриона [150,155] (2А).
Комментарии: перенос 2 эмбрионов должен быть обусловлен клинической и эмбриологической ситуацией при наличии информированного добровольного согласия пациентов
Принципы ВРТ:
- Стимуляция яичников следует проводить по общепринятым принципам
- Пункция фолликулов яичников и перенос эмбрионов должны проводится в специально выделенные для этого часы (как последние в этот день манипуляций), либо в отдельных помещениях [150].
- Культивирование гамет и эмбрионов осуществляется в отдельном инкубаторе [1].
- Криконсервацию эмбрионов осуществляется в закрытых крионосителях (в каждом не более одного эмбриона), а хранение — в парах азота в специально выделенном для этой группы пациентов сосуде Дюара;
- Подготовка эндометрия к переносу размороженного после криоконсервации эмбриона проводится по общепринятым принципам.
7.2.4 ВРТ в парах с ВИЧ-инфекцией у мужчины
- Рекомендуется при консультировании врачом-инфекционистом Центра по профилактике и борьбе со СПИД, и специалистом Центра ВРТ предоставлять подробную информацию о методе ВРТ, вероятности риска инфицирования женщины при ЭКО, инъекции сперматозоида в цитоплазму ооцита специально подготовленными сперматозоидами мужа (партнера).
Перед проведением ВРТ необходимо убедиться, что женщина не инфицирована ВИЧ.
При планировании беременности в серодискордантных парах, в которых ВИЧ- инфицированным партнером является мужчина, с целью исключения (минимизации) риска заражения женщины при зачатии и последующей передачи ВИЧ ребёнку рекомендуется:
- использовать подготовку спермы по методике: градиентное центрифугирование — отмыв средой — флотация (swim up) [149,153,154] (2В).
- метод оплодотворения (ЭКО или ИКСИ) рекомендуется выбирать в зависимости от фактора бесплодия [151] (2B).
Комментарии: ВИЧ-статус партнера(ов) не определяет метод оплодотворения. Есть мнение, что метод ИКСИ является более безопасным в отношении передачи ВИЧ по сравнению с классическим ЭКО. Такое предположение основано на том, что при ИКСИ отсутствует длительный контакт ооцита с относительно большим объемом взвеси сперматозоидов. Однако научных доказательств этому нет. В мире не зарегистрировано ни одного случая передачи ВИЧ ребенку или матери при использовании ВРТ с классическим способом обработки спермы в серодискордантных парах. Более того, экспериментально доказана принципиальная возможность инфицирования ооцита ВИЧ при проведении ИКСИ, хотя вероятность этого события составляет 0,00002% [156].
Принципы ВРТ:
- Стимуляция яичников проводится по общепринятым принципам
- Культивирование гамет и эмбрионов осуществляется в отдельном инкубаторе [150].
- Криконсервация эмбрионов осуществляется в закрытых крионосителях, а хранение — в парах азота в специально выделенном для этой группы пациентов сосуде Дюара.
7.2.5 ВРТ в конкордантных по ВИЧ-инфекции парах
В конкордантных по ВИЧ-инфекции парах существует вероятность развития суперинфекции, если пары инфицированы разными штаммами вируса. Как результат, ухудшается течение инфекции и создаются дополнительные трудности с подбором эффективной АРТ [243]. В связи с этим именно в конкордантных парах в зависимости от статуса фертильности для реализации репродуктивной функции рекомендуется использование ВРТ.
- Рекомендуется использовать подготовку спермы по методике: градиентное центрифугирование — отмыв средой — флотация (swim up) [149,153,154] (2В).
- Метод оплодотворения (ЭКО или ИКСИ) рекомендуется выбирать в зависимости от фактора бесплодия [151] (2B).
Принципы ВРТ:
- Стимуляцию яичников следует проводить по общепринятым принципам
- Пункция фолликулов яичников и перенос эмбрионов должны проводится в специально выделенные для этого часы (как последние в этот день манипуляций), либо в отдельных помещениях.
- Культивирование гамет и эмбрионов осуществляется в отдельном инкубаторе [150].
- Криконсервация эмбрионов осуществляется в закрытых крионосителях (в каждом не более одного эмбриона), а хранение — в парах азота в специально выделенном для этой группы пациентов сосуде Дюара.
- С целью профилактики многоплодной беременности рекомендуется селективный перенос 1 эмбриона [150,155] (2А).
Комментарии: перенос 2 эмбрионов должен быть обусловлен клинической и эмбриологической ситуацией при наличии информированного добровольного согласия пациентов.
7.2.5 Суррогатное материнство
Перенос суррогатной матери эмбрионов от потенциальных родителей, инфицированных ВИЧ, допускается после получения ее информированного добровольного согласия, после консультации врачом-инфекционистом Центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями и предоставления ей полной информации о возможных рисках для ее здоровья [150].
Медицинская реабилитация
4. Медицинская реабилитация и санаторно-курортное лечение, медицинские показания и противопоказания к применению методов медицинской реабилитации, в том числе основанных на использовании природных лечебных факторов
См. клинические рекомендации «ВИЧ-инфекция у взрослых».
Госпитализация
6. Организация оказания медицинской помощи
Организация оказания медицинской помощи по диагнозу ВИЧ-инфекция — см. клинические рекомендации «ВИЧ-инфекция у взрослых».
Тактика родов, сроки госпитализации в акушерский стационар у беременных с ВИЧ- инфекцией по результатам исследования крови количественным методом ПЦР РНК ВИЧ-1 у женщины на сроке беременности 34-36 недель определены в главе 3.2.
Профилактика
5. Профилактика и диспансерное наблюдение, медицинские показания и противопоказания к применению методов профилактики5.1 Профилактика
Профилактика ВИЧ-инфекции описана в клинических рекомендациях «ВИЧ- инфекция у взрослых». Этапы профилактики передачи ВИЧ-инфекции у беременных описаны в главе 3 данных клинических рекомендаций.
5.2. Особенности диспансерного наблюдения
ВИЧ-инфицированная беременная наблюдается в женской консультации по месту регистрации на общих основаниях в соответствии со ст. 14 Федерального закона от 30.05.95 г. №38–ФЗ «О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции)» [24,94].
ВИЧ-инфицированная беременная наблюдается врачом-инфекционистом и врачом акушером-гинекологом территориального Центра профилактики и борьбы со СПИДом одновременно с наблюдением в женской консультации по месту регистрации [22–24].
При невозможности направления (наблюдения) беременной в Центр профилактики и борьбы со СПИД субъекта Российской Федерации наблюдение осуществляет врач-акушер-гинеколог по месту жительства при методическом и консультативном сопровождении врача-инфекциониста Центра профилактики и борьбы со СПИД [22,24,92,93].
Врач-акушер-гинеколог женской консультации в период наблюдения за беременной с ВИЧ-инфекцией направляет в Центр профилактики и борьбы со СПИД субъекта Российской Федерации информацию о течении беременности, сопутствующих заболеваниях, осложнениях беременности, результатах лабораторных исследований для корректировки схем антиретровирусной ППМР и (или) АРТ и запрашивает из Центра профилактики и борьбы со СПИД субъекта Российской Федерации информацию об особенностях течения ВИЧ-инфекции у беременной, режиме приема АРВП, согласовывает необходимые методы диагностики и лечения с учетом состояния здоровья женщины и течения беременности [22,93].
В течение всего периода наблюдения беременной с ВИЧ-инфекцией врач-акушер- гинеколог женской консультации в условиях строгой конфиденциальности (с использованием кода) отмечает в медицинской документации женщины ее ВИЧ-статус, наличие (отсутствие) и прием (отказ от приема) АРВП, необходимых для ППМР, назначенных специалистами Центра профилактики и борьбы со СПИД [22,24,92,93].
Об отсутствии у беременной АРВП, отказе от их приема, врач-акушер-гинеколог женской консультации незамедлительно информирует Центр профилактики и борьбы со СПИД субъекта Российской Федерации для принятия соответствующих мер.
Врач-инфекционист Центра СПИД (с учетом заключения врача-акушера- гинеколога) при каждом визите беременной, начиная с 22 недели беременности оформляет и выдает пациентке заключение, в котором указываются: диагноз, схема APT, сведения о результатах ИС и уровне ВН ВИЧ-1 в крови [66,67].
Тактика родов и выбор схемы химиопрофилактики ВИЧ-инфекции у ребенка определяется по результатам исследования крови количественным методом ПЦР РНК ВИЧ-1 у женщины на сроке беременности 34-36 недель [66,67].
На основании результатов анализа крови методом ПЦР РНК ВИЧ-1 на сроке 34-36 недель беременности врач-инфекционист Центра СПИД оформляет заключение, где указывается диагноз, схема APT, сведения о результатах ИС и ВН ВИЧ-1 в крови [66,67].
Информация
Источники и литература
-
Клинические рекомендации Российского общества акушеров-гинекологов
- Клинические рекомендации Российского общества акушеров-гинекологов — 1. Gallo RC, Salahuddin SZ, Popovic M, et al. Frequent detection and isolation of cytopathic retroviruses (HTLV-III) from patients with AIDS and at risk for AIDS. Science. 1984;224:500–503.
2. Popovic M, Sarngadharan MG, Read E, et al. Detection, isolation, and continuous production of cytopathic retroviruses (HTLV-III) from patients with AIDS and pre-AIDS. Science. 1984;224:497–500.
3. Бартлетт Дж., Редфилд Р., Фам П., Мазус А.И. Клинические аспекты ВИЧ-инфекции. Российское издание 2013. М.: ГРАНАT; 2013: 696.
4. Либман Г., Макадон Х.Дж. ВИЧ-инфекция. Пер. с англ. Мазус А.И., Бессараб Т.П., ред. М.: ГЭОТАР-Медиа; 2013: 560.
5. Покровский В.В., ред. ВИЧ-инфекция и СПИД. Национальное руководство. М.: ГЭОТАР-Медиа; 2020: 696.
6. Беляков Н.А., Рассохин В.В., Розенталь В.В., Огурцова С.В., Степанова Е.В., Мельникова Т.Н., Курганова Т.Ю., Азовцева О.В., Симакина О.Е. ТАА.Эпидемиология ВИЧ-инфекции. Место мониторинга, научных и дозорных наблюдений, моделирования и прогнозирования обстановки. ВИЧ-инфекция и иммуносупрессии, 2019, Том 11, № 2.
7. Нечаева О.Б. Эпидемическая ситуация по ВИЧ-инфекции в России // 2019 г. – С.104.
8. Прохорова О.Г. Развитие профилактики и медико-социальной помощи ВИЧ- инфицированным женщинам и детям Свердловской области /Прохорова О.Г., Ножкина.Н.В. // Вестник РГМУ. – 2013. — № 5-6. – С. 106-110.
9. Современные рекомендации по диагностике и лечению ВИЧ -инфекции у детей и подростков /А.И. Мазус, М.В. Нагибина, А.С. Вербилова и др.:// Педиатрия. – 2019. — 98 (1): 151-158.
10. Рекомендации по проведению профилактики передачи ВИЧ-инфекции от матери ребёнку /Д.В. Мелик-Гусейнов, А.Г. Коноплянников, А.И. Мазус, И.Е. и др.: Метод. рек. М.- 2017. – С. 8.
11. P. Flynn, E. Abrams, M. Fowler. Prevention of mother-to-child HIV transmission in resource-limited settings.//2019 Oct.- https://www.uptodate.com/contents/prevention-of- mother-to-child-hiv-transmission-in-resource-limited-settings.
12. Ellen R Cooper. Combination Antiretroviral Strategies for the Treatment of Pregnant HIV- 1–Infected Women and Prevention of Perinatal HIV-1 Transmission /R. Cooper et al // J Acquir Immune Defic Syndr.- 2002 Apr.- 29 (5): 484-494.
13. F. Bustreo, R. Minghui. Global guidance on criteria and processes for validation: elimination of mother-to-child transmission of HIV and syphilis, 2nd edition. // WHO. — 2017. – 52: 4.
14. G.М. Kassa. Mother-to-child transmission of HIV infection and its associated factors in Ethiopia: a systematic review and meta-analysis. // BMC Infect Dis. – 2018 – 18: 216.
15. Самарина А.В. Реализация подходов по снижению перинатальной передачи ВИЧ
/Самарина А.В., Беляков Н.А. // ВИЧ-инфекция и иммуносупрессии. – 2014. — 6(2): 7- 24.
16. ВИЧ-инфекции. К классификация. Приложение к Инструкции по заполнению годовой формы государственного федерального статистического наблюдения № 61 “Сведения о контингентах больных ВИЧ-инфекцией”, утвержденной Приказом Минздравсоцразвития России от 61 «Сведения о контингентах больных ВИЧ-.
17. American Academy of Pediatrics Committee on Pediatric AIDS. HIV testing and prophylaxis to prevent mother-to-child transmission in the United States. Pediatrics. 2008;122(5):1127-1134.Available at: http://www.ncbi.nlm.nih.gov/pubmed/18977995.
18. Branson BM, Handsfield HH, Lampe MA, et al. Revised recommendations for HIV testingof adults, adolescents, and pregnant women in health-care settings. MMWR Recomm Rep. 2006;55 (RR-14):1-17; quiz CE11-14. Available at: http://www.ncbi.nlm.nih.gov/pubm.
19. Chou R, Cantor AG, Zakher B, Bougatsos C. Screening for HIV in pregnant women: systematic review to update the 2005 U.S. Preventive services task force recommendation. Ann Intern Med. 2012;157(10):719-728. Available at: http://www.ncbi.nlm.nih.gov/pubmed/.
20. U.S. Preventive Services Task Force. Screening for HIV: recommendation statement. 2013. Available at: http://www.uspreventiveservicestaskforce.org/uspstf/uspshivi.htm.
21. American College of Obstetrics and Gynecology: Committee on Obstetric Practice, HIV Expert Work Group. ACOG committee opinion No. 752: prenatal and perinatal human immunodeficiency virus testing. Obstet Gynecol. 2018;132(3):e138-e142. Available at: https:
22. Приказ департамента здравоохранения города Москвы от 17.08.2018 г. №563 «О дальнейшем совершенствовании мероприятий по профилактике перинатальной передачи ВИЧ-инфекции в медицинских организациях государственной системы здравоохранения города Москвы».
23. Постановление Главного Государственного санитарного врача РФ от 21.07.2016 г. № 95 “О внесении изменений в СП 3.1.5.2826-10 Профилактика ВИЧ-инфекции.”
24. Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н «Об утверждении Порядка оказания медицинской помощи по профилю “акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий).”
25. Smallwood M. et al. Evaluation of a rapid point of care test for detecting acute and established HIV infection, and examining the role of study quality on diagnostic accuracy: a Bayesian meta-analysis //PloS one. – 2016. – Т. 11. – №. 2. – С. e0149592.
26. Yoo S. J. et al. Meta-analysis for the pooled sensitivity and specificity of anti-human immunodeficiency virus Ab rapid tests //The Korean Journal of Laboratory Medicine. – 2009. – Т. 29. – №. 4. – С. 345-352.
27. Rosenberg N. E. et al. Recruiting male partners for couple HIV testing and counselling in Malawi’s option B+ programme: an unblinded randomised controlled trial //The lancet HIV.
– 2015. – Т. 2. – №. 11. – С. e483-e491.
28. Drake A. L. et al. Incident HIV during pregnancy and postpartum and risk of mother-to- child HIV transmission: a systematic review and meta-analysis //PLoS Med. – 2014. – Т. 11. – №. 2. – С. e1001608.
29. Liao C, Golden WC, Anderson JR, Coleman JS. Missed opportunities for repeat HIV testingin pregnancy: implications for elimination of mother-to-child transmission in the United States. AIDS Patient Care STDS. 2017;31(1):20-26. Available at: https://ww.
30. Thorne C., Newell M. L. Injecting drug use in pregnant HIV-infected women in Europe
//Medycyna wieku rozwojowego. – 2006. – Т. 10. – №. 4. – С. 1005-1016.
31. Shankaran S. et al. Impact of maternal substance use during pregnancy on childhood outcome //Seminars in Fetal and Neonatal Medicine. – WB Saunders, 2007. – Т. 12. – №. 2. – С. 143-150.
32. Yoo, S. J., Sohn, Y.-H., Choi, S.-E., & Oh, H.-B. (2009). Meta-Analysis for the Pooled Sensitivity and Specificity of anti-Human Immunodeficiency Virus Ab Rapid Tests. The Korean Journal of Laboratory Medicine, 29(4), 345. doi:10.3343/kjlm.2009.29.4.345.
33. Tan W. S. et al. Sensitivity of HIV rapid tests compared with fourth-generation enzyme immunoassays or HIV RNA tests //Aids. – 2016. – Т. 30. – №. 12. – С. 1951-1960.
34. Sarınoğlu R. C. et al. Evaluation of Enzyme Immunoassay (EIA), Immunoblot and HIV RNA Polymerase Chain Reaction Test Results in the Diagnosis of Human Immunodeficiency Virus (HIV) Infection //Mikrobiyoloji bulteni. – 2019. – Т. 53. – №. 4.
– С. 401-407.
35. Wu S. et al. Prevalence of HIV Indeterminate Western Blot Tests and Follow-up of HIV Antibody Sero-Conversion in Southeastern China //Virologica Sinica. – 2019. – Т. 34. – №. 4. – С. 358-366.
36. Zaaijer H. L. et al. Validation of a new immunoblot assay (LiaTek HIV III) for confirmation of human immunodeficiency virus infection //Transfusion. – 1998. – Т. 38. – №. 8. – С. 776-781.
37. Hodgson I. et al. A systematic review of individual and contextual factors affecting ART initiation, adherence, and retention for HIV-infected pregnant and postpartum women
//PloS one. – 2014. – Т. 9. – №. 11. – С. e111421.
38. Yee LM, Miller ES, Statton A, et al. Sustainability of statewide rapid HIV testing in labor and delivery. AIDS Behav. 2018;22(2):538-544. Available at: https://www.ncbi.nlm.nih.gov/pubmed/28986656.
39. Scott RK, Crochet S, Huang CC. Universal rapid human immunodeficiency virus screening at delivery: a cost-effectiveness analysis. Infect Dis Obstet Gynecol. 2018;2018:6024698. Available at: https://www.ncbi.nlm.nih.gov/pubmed/29731602.
40. Branson BM, Owen SM, Wesolowski LG, et al. Laboratory testing for the diagnosis of HIV infection: updated recommendations. Centers for Disease Control and Prevention. 2014. Available at: https://www.medbox.org/laboratory-testing-for-the-diagnosis-of-hiv-i.
41. Donovan M, Palumbo P. Diagnosis of HIV: challenges and strategies for HIV preventionand detection among pregnant women and their infants. Clin Perinatol. 2010;37(4):751- 763, viii. Available at: http://www.ncbi.nlm.nih.gov/pubmed/21078448.
42. Read JS, Committee on Pediatric AIDS, American Academy of Pediatrics. Diagnosis of HIV-1 infection in children younger than 18 months in the United States. Pediatrics. 2007;120(6):e1547-1562. Available at: http://www.ncbi.nlm.nih.gov/pubmed/18055670.
43. Burgard M, Blanche S, Jasseron C, et al. Performance of HIV-1 DNA or HIV-1 RNA tests for early diagnosis of perinatal HIV-1 infection during anti-retroviral prophylaxis. J Pediatr. 2012;160(1):60-66 e61. Available at: http://www.ncbi.nlm.nih.gov/pubmed/21.
44. Coutsoudis A. et al. Breastfeeding and IIV International Transmission Study Group: Late postnatal transmission of HIV-1 in breast-fed children: an individual patient data meta- analysis //J Infect Dis. – 2004. – Т. 189. – №. 12. – С. 2154-2166.
45. White A. B. et al. Antiretroviral interventions for preventing breast milk transmission of HIV //Cochrane Database of Systematic Reviews. – 2014. – №. 10.
46. Graybill L. A. et al. Incident HIV among pregnant and breast-feeding women in sub- Saharan Africa: a systematic review and meta-analysis //Aids. – 2020. – Т. 34. – №. 5. – С. 761-776.
47. Babiker A. et al. Human immunodeficiency virus type 1 RNA level and CD4 count as prognostic markers and surrogate end points: A meta-analysis //AIDS Research and Human Retroviruses. – 2000. – Т. 16. – №. 12. – С. 1123-1133.
48. Fox M., McCarthy O., Over M. A novel approach to accounting for loss to follow-up when estimating the relationship between CD4 count at ART initiation and mortality //PLoS One.
– 2013. – Т. 8. – №. 7. – С. e69300.
49. Baillargeon J., Grady J., Borucki M. J. Immunological predictors of HIV-related survival
//International journal of STD & AIDS. – 1999. – Т. 10. – №. 7. – С. 467-470.
50. Kebede M., Zegeye D. T., Zeleke B. M. Predicting CD4 count changes among patients on antiretroviral treatment: Application of data mining techniques //Computer methods and programs in biomedicine. – 2017. – Т. 152. – С. 149-157.
51. Stephan C. et al. Impact of baseline HIV‐1 RNA levels on initial highly active antiretroviral therapy outcome: a meta‐analysis of 12,370 patients in 21 clinical trials //HIV medicine. – 2013. – Т. 14. – №. 5. – С. 284-292.
52. Al. MLM et. Guidelines for the prevention and treatment of opportunistic infections among HIV-exposed and HIV-infected children: recommendations from CDC, the National Institutes of Health, the HIV Medicine Association of the Infectious Diseases Society of America, t // MMWR. Recomm. reports Morb. Mortal. Wkly. report. Recomm. reports/Centers Dis. Control. – 2009. – Т. 58. – №. RR-11. – С. 1.53. Hughes E. et al. Prevalence of HIV, hepatitis B, and hepatitis C in people with severe mental illness: a systematic review and meta-analysis //The Lancet Psychiatry. – 2016. – Т. 3. – №. 1. – С. 40-48.
54. Chen J. J. et al. Prevalence of hepatitis B and C in HIV-infected patients: a meta-analysis
//Hepatobiliary & Pancreatic Diseases International. – 2011. – Т. 10. – №. 2. – С. 122-127.
55. Dianatinasab M. et al. Prevalence of tuberculosis in HIV-positive prisoners: a systematic review and meta-analysis //AIDS reviews. – 2018. – Т. 20. – №. 2. – С. 114-124.
56. Wang TT, Xu Y, Li ZZ, Chen LZ. A meta-analysis of HIV seroprevalence in pregnant women with syphilis and the impact of syphilis infection on mother-to-child HIV transmission // Zhonghua Yu Fang Yi Xue Za Zhi. Zhonghua Yu Fang Yi Xue Za Zhi, 2016; 50, (11):. Pp. 1001–1007. doi: 10.3760/cma.j.issn.0253-9624.2016.11.015.
57. Ong JJ, Baggaley RC, Wi TE, Tucker JD, Fu H, Smith MK, et al. Global Epidemiologic Characteristics of Sexually Transmitted Infections Among Individuals Using Preexposure Prophylaxis for the Prevention of HIV Infection: A Systematic Review and Meta-analysis
// JAMA Netw. open. NLM (Medline), 2019; 2, (12):. Pp. e1917134. doi: 10.1001/jamanetworkopen.2019.17134.
58. Wankah P. N., Tagny C. T., Mbanya D. N. S. Profile of blood cell abnormalities among antiretroviral therapy naïve HIV patients attending the Yaounde University Teaching Hospital, Cameroon //BMC hematology. – 2014. – Т. 14. – №. 1. – С. 15.
59. Fellay, J., Ledergerber, B., Bernasconi, E., Furrer, H., Battegay, M., Hirschel, B., … Telenti,
A. (2001). Prevalence of adverse events associated with potent antiretroviral treatment: Swiss HIV Cohort Study. The Lancet, 358(9290), 1322–1327. doi:10.1016/.
- Клинические рекомендации Российского общества акушеров-гинекологов — 1. Gallo RC, Salahuddin SZ, Popovic M, et al. Frequent detection and isolation of cytopathic retroviruses (HTLV-III) from patients with AIDS and at risk for AIDS. Science. 1984;224:500–503.
Информация
Список сокращений
АЛТ – аланинаминотрансфераза
АРВП – антиретровирусные препараты
АРТ – антиретровирусная терапия
АСТ – аспартатаминотрансфераза
ВИЧ – вирус иммунодефицита человека
ВМИ – внутриматочная инсеминация
ВН – вирусная нагрузка – количество копий РНК ВИЧ в 1 мл биосубстрата
ВОЗ – Всемирная организация здравоохранения
ВРТ – вспомогательные репродуктивные технологии
ДКП – доконтактная профилактика
ДН – диспансерное наблюдение
ДНК – дезоксирибонуклеиновая кислота
ДНТ – дефект нервной трубки
ЖКТ – желудочно-кишечный тракт
ИБ – иммунноблотинг
ИИ – ингибиторы интегразы ВИЧ
ИКСИ – интрацитоплазматическая инъекция сперматозоида
ИМТ – индекс массы тела
ИП – ингибиторы протеазы ВИЧ
ИППП — инфекции передающиеся половым путем
ИРИ — иммунорегуляторный индекс
ИС – иммунный статус
ИС – ингибиторы слияния (фузии)
ИФА – иммуноферментный анализ
ИХА – иммунохроматографический анализ
ИХЛА – иммунохемилюминесцентный анализ
КТ – компьютерная томография
ЛЖВ – люди, живущие с ВИЧ-инфекцией
МКБ-10 – Международная классификация болезней и проблем, связанных со здоровьем, 10-го пересмотра
МРТ – магнитно-резонансная томография
МО – медицинская организация
МСМ – мужчины, практикующие секс с мужчинами
НИОТ – нуклеоз(т)идные ингибиторы обратной транскриптазы ВИЧ
ННИОТ – ненуклеозидные ингибиторы обратной транскриптазы ВИЧ
НЯ – нежелательные явления
ОАК – общий (клинический) анализ крови
ОАМ – общий (клинический) анализ мочи
ПАВ – психоактивные вещества
ПК – концентрация в плазме крови
ПМП — паллиативная медицинская помощь
ППМР – профилактика передачи от матери ребёнку
ПЦР – полимеразная цепная реакция
РК – Российская классификация ВИЧ-инфекции
РНК – рибонуклеиновая кислота
СПИД – синдром приобретённого иммунодефицита
УЗИ – ультразвуковое исследование
ФК – фармакокинетика
ФКД – фиксированная комбинация доз
ХГВ – хронический гепатит В
ХГС – хронический гепатит С
ХП – химиопрофилактика
ЭКО – экстракорпоральное оплодотворение
3TC – ламивудин**
ABC – абакавир**
ABC / 3TC – абакавир+ ламивудин** (ФКД)
ABC / ZDV / 3TC – абакавир+зидовудин+ламивудин ** (ФКД)
ATV – атазанавир**
CD – кластер дифференцировки (англ. Cluster of Differentiation)
CD4 – Т-лимфоциты с рецептором CD4+
CD8 – Т-лимфоциты с рецептором CD8+
COBI (С) – кобицистат
DHHS – Департамент здравоохранения и социальных служб США
DOR – доравирин
DOR/3TC/TDF DOR / TDF / 3TC – Доравирин+Ламивудин+Тенофовир (ФКД)**
DRV – дарунавир**
DTG – долутегравир**
EFV – эфавиренз**
ETR – этравирин**
ESV – элсульфавирин**
COBI/TAF/EVG/FTC – Кобицистат+Тенофовира алафенамид +Элвитегравир+Эмтрицитабин (ФКД) PhAZT — фосфазид**
FDA – Управление по контролю качества пищевых продуктов и лекарственных препаратов США
FPV – фосампренавир**
FTC – эмтрицитабин **
HAV – гепатит А
HBV – гепатит В
HLA – человеческий лейкоцитарный антиген
HLA-B*5701 – аллель 5701 локуса В главного комплекса гистосовместимости человека
IGRA – interferon gamma release assay, анализ выявления гамма-интерферона
LPV / r – Лопинавир+Ритонавир (ФКД) **
MVC – маравирок**
NVP – невирапин**
RAL – ралтегравир**
RPV – рилпивирин
RPV / TDF / FTC – Рилпивирин+Тенофовир+Эмтрицитабин** (ФКД)
RTV, r – ритонавир**
SQV – саквинавир**
TAF – тенофовира алафенамид
TDF –тенофовир**
ZDV – зидовудин**
2КР – двухкомпонентный режим
Термины и определения
Антиретровирусная терапия (АРТ) – этиотропная терапия инфекции, вызванной вирусом иммунодефицита человека (ВИЧ-инфекции), позволяющая добиться контролируемого течения заболевания, назначаемая пожизненно и основанная на одновременном использовании нескольких антиретровирусных препаратов, действующих на разные этапы жизненного цикла ВИЧ.
Бесплодие – заболевание, характеризующееся невозможностью достичь клинической беременности после 12 месяцев регулярной половой жизни без контрацепции вследствие нарушения способности субъекта к репродукции, либо индивидуальной, либо совместно с его/ее партнером.
Вспомогательные репродуктивные технологии – методы лечения бесплодия, при применении которых отдельные или все этапы зачатия и раннего развития эмбрионов осуществляются вне материнского организма (в том числе с использованием донорских и (или) криоконсервированных половых клеток, тканей репродуктивных органов и эмбрионов, а также суррогатного материнства)
Вирус иммунодефицита человека (ВИЧ) – возбудитель ВИЧ-инфекции из семейства ретровирусов, вызывающий постепенное развитие иммунодефицита.
Вирусная нагрузка (ВН) – количество вируса в материале пациента (плазма, ликвор и т.д.), определяемое с помощью полимеразной цепной реакции (ПЦР) и выраженное в количестве копий рибонуклеиновой кислоты (РНК) ВИЧ в 1 мл плазмы.
Вирусная супрессия – цель АРТ, заключающаяся в снижении и поддержании вирусной нагрузки ниже уровня, выявляемого имеющимися тестами.
«Всплеск (подскок) виремии» (blip) — однократный подъём вирусной нагрузки до уровня менее 200 копий/мл после неопределяемой.
Генотипирование – метод, основанный на непрямой оценке лекарственной устойчивости путём сравнения консенсусной последовательности РНК ВИЧ с последовательностью РНК ВИЧ, полученной от пациента.
Детский возраст – с рождения до 17 лет 11 месяцев 29 дней
Иммунный статус (ИС) – оценка состояния иммунной системы. При ВИЧ- инфекции исследуют процентное содержание и абсолютное количество иммунных клеток регуляторного звена (хелперные Т-лимфоциты и супрессорные Т-лимфоциты) и эффекторного звена (цитотоксические Т-лимфоциты), наиболее важных в патогенезе заболевания. Используется для мониторинга естественного течения ВИЧ-инфекции и оценки эффективности АРТ.
Иммуноблоттинг (ИБ) – лабораторный иммунологический метод определения антител в крови к различным белкам ВИЧ. Вследствие высокой специфичности используется как подтверждающий метод после получения положительного результата на этапе скрининга.
Иммунорегуляторный индекс (ИРИ) – соотношение абсолютного количества CD4 и CD8. У здоровых лиц значение ИРИ равно или выше 1. При ВИЧ-инфекции происходит инверсия показателя за счёт снижения доли CD4; прогрессирование поражения иммунной системы сопровождается снижением ИРИ. Используется в прогностических целях.
Иммуноферментный анализ (ИФА) и иммунохемилюминесцентный анализ (ИХЛА) – лабораторные иммунологические методы качественного определения в крови суммарных антител к ВИЧ. Вследствие высокой чувствительности используются в качестве скрининговых методов.
Иммунохроматографический анализ (ИХА) – лабораторный иммунологический метод анализа, основанный на принципе тонкослойной хроматографии и включающий реакцию между антигеном и соответствующем ему антителом в биологических материалах. Проводится с помощью специальных тест-полосок, панелей или тест-кассет.
Индекс массы тела (ИМТ) – величина, позволяющая оценить степень соответствия массы человека и его роста и, тем самым, косвенно оценить, является ли масса недостаточной, нормальной или избыточной. Важен при определении адекватных доз фармакологических препаратов. Индекс массы тела рассчитывается по формуле: ИМТ (кг/м²) = m/ h2, где m — масса тела в кг, h – рост в м.
Интрацитоплазматическая инъекция сперматозоидов (ИКСИ) – процедура, во время которой один сперматозоид вводят в цитоплазму ооцита.
Искусственная инсеминация (внутриматочная инсеминация) – процедура, во время которой обработанная в лабораторных условиях сперма вводится в полость матки с целью достижения беременности.
Криоконсервация — процесс медленного замораживания или витрификации для сохранения биологического материала (например, гамет, зигот, эмбрионов на стадии дробления, бластоцист или ткани гонад) при экстремально низких температурах.
Люди, живущие с ВИЧ-инфекцией (ЛЖВ) – собирательное понятие, определяющее принадлежность человека (людей) к группе инфицированных ВИЧ.
Младенческий возраст – от 0 до 12 месяцев жизни.
Неопределяемый уровень ВН – уровень вирусной нагрузки ВИЧ ниже порога определения тест-системы или менее 50 копий/мл (рекомендуется использовать тест- системы с порогом чувствительности 50 копий / мл).
«Низкоуровневая виремия» – повторяющиеся значения вирусной нагрузки в интервале 50-1000 копий / мл (low level viremia). «Низкоуровневая виремия» является предиктором развития лекарственной устойчивости ВИЧ.
Овариальная стимуляция (стимуляция яичников) — фармакологическая терапия с целью индуцировать развитие фолликулов в яичниках. Ее можно использовать для двух целей: 1) для запланированного полового контакта или инсеминации; 2) при вспомогательных репродуктивных технологиях, для получения нескольких ооцитов при пункции фолликулов.
Определяемый уровень ВН ВИЧ – уровень вирусной нагрузки ВИЧ выше порога определения тест-системы (рекомендуется использовать тест-системы с порогом чувствительности 50 копий/мл).
Паллиативная медицинская помощь (ПМП) – медицинская помощь, направленная на улучшение качества жизни граждан, страдающих неизлечимыми прогрессирующими заболеваниями и состояниями, которые, как правило, приводят к преждевременной смерти, а также заболеваниями в стадии, когда исчерпаны возможности радикального лечения.
Перенос эмбриона — введение в полость матки эмбриона на любой стадии развития эмбриона с 1 по 7 день после экстракорпорального оплодотворения или ИКСИ.
Перинатальный контакт по ВИЧ-инфекции – контакт ребёнка с ВИЧ- инфицированной матерью на протяжении периода гестации, родов и грудного вскармливания.
Профилактика перинатальной передачи ВИЧ-инфекции – комплекс мероприятий по предупреждению ВИЧ-инфицирования ребёнка в период беременности, родов, послеродовом периоде. Включает медикаментозные методы (химиопрофилактика) и немедикаментозные (оперативное родоразрешение).
Полимеразная цепная реакция (ПЦР) – лабораторный метод качественного и количественного определения генетического материала ВИЧ, основанный на использовании уникальности нуклеотидных последовательностей участков РНК/ДНК. Обладает высокой чувствительностью и специфичностью. Качественное определение дезоксирибонуклеиновой кислоты (ДНК) ВИЧ в лимфоцитах крови используется у взрослых для раннего выявления ВИЧ-инфекции в установленном/предполагаемом периоде «серологического окна» (в первые недели после инфицирования, когда количество вырабатываемых специфических антител к ВИЧ в организме заразившегося человека недостаточно для выявления). Количественное определение РНК ВИЧ используется при выборе препаратов в составе схем АРТ, для оценки эффективности АРТ и с прогностической целью (см. «Вирусная нагрузка»).
Редукция эмбриона/плода — вмешательство с целью уменьшения числа плодных яиц или эмбрионов/плодов при многоплодной беременности.
Селективный перенос одного эмбриона — перенос одного (единственного) эмбриона, выбранного из когорты имеющихся эмбрионов.
Серодискордантные пары
– пары, поддерживающие продолжительные сексуальные взаимоотношения, в которых только один из партнёров имеет ВИЧ-инфекцию.
Суррогатная мать — женщина, которая вынашивает плод после переноса донорского для нее эмбриона
CD4 – CD4+-Т-лимфоциты – антигенраспознающие Т-лимфоциты-хелперы, обязательный компонент индукции гуморального ответа на Т-зависимые антигены.
CD8 – CD8+-Т-лимфоциты – Т-цитотоксические лимфоциты (Т-киллеры) лизируют клетки-мишени, несущие чужеродные антигены или изменённые аутоантигены.
Экстракорпоральное оплодотворение – последовательность манипуляций, включающая экстракорпоральное оплодотворение ооцитов. Оно включает традиционную инсеминацию in vitro и интрацитоплазматическую инъекцию сперматозоидов.
Элитный контроллер – лицо, относящееся к небольшой группе ВИЧ- инфицированных пациентов, которым удаётся сдерживать вирусную репликацию без антиретровирусной терапии, в связи с чем, несмотря на достоверную серологическую инфицированность, вирусная РНК в плазме крови методом ПЦР не обнаруживается Распространённость элитных контроллеров, обладающих способностью к длительному подавлению репликации вируса, составляет менее 1%, временный контроль наблюдается несколько чаще.
Критерии оценки качества медицинской помощи
Таблица 11. Критерии оценки качества амбулаторной медицинской помощи


Приложение А1. Состав рабочей группы по разработке и пересмотру клинических рекомендаций
Адамян Лейла Вагоевна –академик РАН, профессор, заслуженный деятель науки РФ, заместитель директора по научной работе ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова» Минздрава России, главный внештатный специалист по акушерству и гинекологии Министерства здравоохранения Российской федерации, заведующий кафедрой репродуктивной медицины и хирургии ФПДО МГМСУ имени А.И. Евдокимова, член Российского обществ акушеров-гинекологов (г. Москва)
Баранов Игорь Иванович – доктор медицинских наук, профессор, заведующий организационно-методическим отделом Службы научно-организационного обеспечения ФГБУ «Научный центр акушерства, гинекологии и перинатологии им. В.И. Кулакова» Минздрава России, член Российского обществ акушеров- гинекологов (г. Москва)
Белова Елена Геннадьевна – кандидат медицинских наук, врач-инфекционист отделения профилактики ВИЧ-инфекции Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Бессараб Тимур Петрович – кандидат медицинских наук, заведующий отделением профилактики ВИЧ-инфекции Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Влацкая Юлия Федоровна – кандидат медицинских наук, заведующая амбулаторно-поликлиническим педиатрическим отделением Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Володин Николай Николаевич – доктор медицинских наук, академик РАН, президент ОО «Российская ассоциация специалистов перинатальной медицины»
Гейне Маргарита Дмитриевна – врач клинической лабораторной диагностики Центральной лаборатории диагностики ВИЧ-инфекции Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Иванников Евгений Васильевич – заведующий поликлиническим отделением Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Кесаева Мадина Юрьевна – кандидат медицинских наук, врач-инфекционист отделения профилактики ВИЧ-инфекции Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Коноплянников Александр Георгиевич – доктор медицинских наук, профессор кафедры акушерства и гинекологии педиатрического факультета РГМУ
Кузьмин Владимир Николаевич — доктор медицинских наук, профессор кафедры акушерства и гинекологии ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава
России (г. Москва).
Курцер Марк Аркадьевич – доктор медицинских наук, академик РАН, заведующий кафедрой акушерства и гинекологии Педиатрического факультета ФГБОУ ВО РНИМУ им. Н.И. Пирогова, Председатель Президиума Московского общества акушеров-гинекологов
Литвинова Наталья Геннадьевна – врач-инфекционист поликлинического отделения Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»
Мазус Алексей Израилевич – доктор медицинских наук, руководитель Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы и Международного центра вирусологии Медицинского института РУДН, главный внештатный специалист по ВИЧ- инфекции Министерства здравоохранения РФ и Департамента здравоохранения города Москвы, председатель правления НП «Национальная вирусологическая ассоциация»
Митюрина Елена Викторовна — кандидат медицинских наук, старший научный сотрудник научно-клинического отделения ВРТ им. Ф. Паулсена старшего ФГБУ НМИЦ АГП им. В.И. Кулакова
Набиулина Динара Ринатовна – врач-инфекционист поликлинического отделения Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»
Назаренко Татьяна Алексеевна — профессор, доктор медицинских наук, директор Института репродуктивной медицины ФГБУ НМИЦ АГП им. В.И. Кулакова
Оленев Антон Сергеевич – кандидат медицинских наук, главный внештатный специалист по акушерству и гинекологии, заведующий филиалом «Перинатальный центр» ГБУЗ «Городская клиническая больница № 24 ДЗМ», член Междисциплинарной ассоциации специалистов репродуктивной медицины
Ольшанский Александр Яковлевич – кандидат медицинских наук, заведующий Центральной лабораторией диагностики ВИЧ-инфекции Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы
Перминова Светлана Григорьевна — доктор медицинских наук, доцент, ведущий научный сотрудник научно-клинического отделения ВРТ им. Ф. Паулсена старшего ФГБУ НМИЦ АГП им. В.И. Кулакова
Серебряков Егор Михайлович – заведующий организационно-методическим отделом Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»
Филиппов Олег Семенович – доктор медицинских наук, профессор, заместитель директора Департамента медицинской помощи детям и службы родовспоможения Министерства здравоохранения Российской Федерации, профессор кафедры акушерства и гинекологии ФГБОУ ВО МГМСУ им. А.И. Евдокимова Минздрава России (г. Москва).
Цыганова Елена Валерьевна – кандидат медицинских наук, главный внештатный специалист по проблемам ВИЧ-инфекции Центрального Федерального округа, заместитель главного внештатного специалиста по инфекционным болезням Департамента здравоохранения города Москвы, заведующая научно-клиническим отделом Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»,
Шимонова Татьяна Евгеньевна – кандидат медицинских наук, врач-эпидемиолог Московского городского центра профилактики и борьбы со СПИД Департамента здравоохранения города Москвы, член НП «Национальная вирусологическая ассоциация»
Конфликт интересов. Все члены рабочей группы подтвердили отсутствие финансовой поддержки/конфликта интересов, о котором необходимо сообщить.
Приложение А2. Методология разработки клинических рекомендаций
Методы, использованные для оценки качества и силы доказательств:
- обзоры опубликованных метаанализов;
- систематические обзоры с таблицами доказательств.
- консенсус экспертов;
- оценка значимости в соответствии с рейтинговой схемой (схемы прилагаются);
Рекомендации обсуждены и одобрены членами Национальной ассоциации специалистов в области профилактики, лечения и диагностики ВИЧ-инфекции, рабочей группой Профильной комиссии по проблемам диагностики и лечения ВИЧ- инфекции Минздрава России.
В данных клинических рекомендациях все сведения ранжированы по уровню достоверности (доказательности) в зависимости от количества и качества исследований по данной проблеме. Доказательной базой для рекомендаций явились публикации, вошедшие в Кокрейновскую библиотеку, базы данных EMBASE, PUBMED и MEDLINE. Оценка значимости рекомендаций приведена в соответствии с классификацией уровней их достоверности и доказательности (рейтинговой схемой).
Метод, использованный для формулирования рекомендаций — консенсус экспертов.
Методы валидизации рекомендаций:
- внутренняя экспертная оценка;
- анализ соответствия нормативной базе;
- внешняя экспертная оценка.
Методология анализа доказательств
Отбор публикаций как потенциальных источников доказательств по уровню валидности каждого исследования.
Влияние доказательности, присваиваемой публикации, на силу вытекающих из неё рекомендаций.
Для сведения к минимуму потенциальных ошибок вследствие субъективного фактора каждое исследование оценивалось независимо, по меньшей мере, двумя независимыми членами рабочей группы. Какие-либо различия в оценках обсуждались всей группой в полном составе. При невозможности достижения консенсуса привлекались независимые эксперты из числа наиболее опытных специалистов территориальных центров по профилактике и борьбе со СПИД.
Целевая аудитория данных клинических рекомендаций – специалисты, имеющие высшее медицинское образование по следующим специальностям:
- инфекционные болезни;
- терапия;
- общая врачебная практика (семейная медицина);
- акушерство и гинекология;
- эпидемиология;
- клиническая лабораторная диагностика.
Клинические рекомендации могут использоваться при разработке учебно- методических комплексов для подготовки и повышения квалификации врачей.
Шкалы оценки уровней достоверности доказательств (УДД) для методов диагностики, профилактики, лечения и реабилитации (диагностических, профилактических, лечебных, реабилитационных вмешательств) и шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических, диагностических, лечебных, реабилитационных вмешательств).
Шкала оценки уровней достоверности доказательств (УДД) для методов диагностики (диагностических вмешательств)


Шкала оценки уровней достоверности доказательств (УДД) для методов профилактики, лечения и реабилитации (профилактических, лечебных,
реабилитационных вмешательств)

Шкала оценки уровней убедительности рекомендаций (УУР) для методов профилактики, диагностики, лечения и реабилитации (профилактических,
диагностических, лечебных, реабилитационных вмешательств)


Порядок обновления клинических рекомендаций – один раз в два года.
Приложение А3. Справочные материалы, включая соответствие показаний к применению и противопоказаний, способов применения и доз лекарственных препаратов, инструкции по применению лекарственного препарата
ВИЧ-инфекция и законодательство Российской Федерации
Федеральный закон от 21.11.2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации».
Федеральный закон от 24.11.1995 г. № 181-ФЗ (ред. от 29.07.2018) «О социальной защите инвалидов в Российской Федерации».
Федеральный закон от 30.03.1995 г. № 38-ФЗ «О предупреждении распространения в Российской Федерации заболевания, вызываемого вирусом иммунодефицита человека (ВИЧ-инфекции)».
Приказ Министерства здравоохранения Российской Федерации от 08.11.2012 года № 689 «Об утверждении порядка оказания медицинской помощи взрослому населению при заболевании, вызываемом вирусом иммунодефицита человека (ВИЧ-инфекции)».
Приказ Министерства здравоохранения РФ от 29.12.2014 г. № 930н «Об утверждении Порядка организации оказания высокотехнологичной медицинской помощи с применением специализированной информационной системы».
Приказ Министерства здравоохранения РФ от 29.05.2015 г. № 280н «О внесении изменений в Порядок организации оказания высокотехнологичной медицинской помощи с применением специализированной информационной системы, утверждённый приказом Министерства здравоохранения Российской Федерации от 29 декабря 2014 г. N 930н».
Постановление Главного Государственного санитарного врача РФ от 21.07.2016 г. № 95 «О внесении изменений в СП 3.1.5.2826-10 Профилактика ВИЧ-инфекции».
Приказ Министерства здравоохранения РФ от 1 ноября 2012 г. N 572н «Об утверждении Порядка оказания медицинской помощи по профилю «акушерство и гинекология (за исключением использования вспомогательных репродуктивных технологий)».
Приказ департамента здравоохранения города Москвы от 17.08.2018 г. № 563 «О дальнейшем совершенствовании мероприятий по профилактике перинатальной передачи ВИЧ-инфекции в медицинских организациях государственной системы здравоохранения города Москвы»
Приложение А3.1. Информированное согласие на проведение обследования на ВИЧ-инфекцию
Информированное согласие на проведение обследования на ВИЧ-инфекцию
Я,
(фамилия, имя, отчество)
года рождения, настоящим подтверждаю, что на основании предоставленной мне информации, свободно и без принуждения, отдавая отчет о последствиях обследования, принял решение пройти тестирование на антитела к ВИЧ. Для этой цели я соглашаюсь сдать анализ крови.
Я подтверждаю, что мне разъяснено, почему важно пройти тестирование на ВИЧ, как проводится тест и какие последствия может иметь тестирование на ВИЧ.
Я проинформирован, что:
— тестирование на ВИЧ проводится в Центре СПИД и других медицинских учреждениях. Тестирование по моему добровольному выбору может быть добровольным анонимным (без предъявления документов и указания имени) или конфиденциальным (при предъявлении паспорта, результат будет известен обследуемому и лечащему врачу). В государственных медицинских учреждениях тестирование на ВИЧ проводится бесплатно;
— доказательством наличия ВИЧ-инфекции является присутствие антител к ВИЧ в крови обследуемого лица. Вместе с тем, в период между заражением и появлением антител к ВИЧ (так называемое «серонегативное окно», обычно 3 месяца) при тестировании не обнаруживаются антитела к ВИЧ и обследуемое лицо может заразить других лиц;
— ВИЧ-инфекция передается только тремя путями:
— парентеральный — чаще всего при употреблении наркотиков, но может передаваться также при использовании нестерильного медицинского инструментария, переливания компонентов крови, нанесении татуировок, пирсинге зараженным инструментом, использовании чужих бритвенных и маникюрных принадлежностей;
— при незащищенных сексуальных контактах;
— от инфицированной ВИЧ матери к ребенку во время беременности, родов и при грудном вскармливании.
подпись обследуемого на ВИЧ дата
Приложение А3.2. Информирование о выявлении ВИЧ- инфекции
Информирование о выявлении ВИЧ-инфекции
Я,
(фамилия, имя, отчество)
года рождения, настоящим подтверждаю, что получил информацию о выявлении у меня ВИЧ-инфекции; мне разъяснено что означает этот диагноз.
Я проинформирован, что:
— присутствие антител к ВИЧ, эпидемиологических и клинических данных является доказательством наличия ВИЧ-инфекции;
— для диспансерного наблюдения, уточнения стадии заболевания и назначения лечения мне необходимо обратиться в Центр по профилактике и борьбе со СПИД. Мне разъяснено, что:
— ВИЧ-инфицированным оказываются на общих основаниях все виды медицинской помощи по клиническим показаниям в соответствии с законодательством Российской Федерации об охране здоровья граждан;
— ВИЧ-инфицированные граждане Российской Федерации обладают на ее территории всеми правами и свободами и исполняют обязанности в соответствии с Конституцией Российской Федерации, законодательством Российской Федерации;
— в настоящее время в России существует бесплатное обследование и лечение (антиретровирусная терапия) для нуждающихся инфицированных ВИЧ. Для наблюдения и лечения мне рекомендовано немедленно обратиться в территориальный Центр СПИД. Антиретровирусная терапия не позволяет излечиться от ВИЧ-инфекции, но останавливает размножение вируса, существенно продлевает жизнь больному и уменьшает вероятность передачи от него заболевания. ВИЧ-инфицированным беременным женщинам важно как можно раньше обратиться в Центр СПИД и начать принимать специальные лекарства для предотвращения заражения будущего ребенка;
— ВИЧ-инфекция передается только тремя путями:
- При незащищенных сексуальных контактах.
- Через кровь — чаще всего при употреблении наркотиков, но может передаваться также при использовании нестерильного медицинского инструментария, переливании компонентов крови, нанесении татуировок, пирсинге зараженным инструментом, использовании чужих бритвенных и маникюрных принадлежностей.
- От инфицированной ВИЧ матери к ребенку во время беременности, родов и при грудном вскармливании;
— заражение ВИЧ в быту при рукопожатиях, пользовании общей посудой, бассейном, туалетом, совместном приеме пищи, а также при укусах насекомых не происходит;
— я должен/должна соблюдать меры предосторожности, чтобы не инфицировать ВИЧ других людей. Защитить других от заражения ВИЧ-инфекцией можно, если не иметь с ними опасных контактов (люди не должны иметь контакты с кровью, выделениями половых органов и грудным молоком инфицированного ВИЧ человека). Мне дана рекомендация информировать половых партнеров о наличии у меня ВИЧ-инфекции, всегда и правильно пользоваться презервативами. Следует оградить других людей от контактов с кровью инфицированного ВИЧ человека, пользоваться только индивидуальными предметами личной гигиены (бритвами, маникюрными принадлежностями, зубными щетками) и при необходимости стерильными медицинскими инструментами, не употреблять наркотики;
— инфицированные ВИЧ не могут быть донорами крови, биологических жидкостей, органов и тканей.
Существует уголовная ответственность за заведомое поставление другого лица в опасность заражения ВИЧ-инфекцией либо заражение другого лица ВИЧ-инфекцией (ст. 122 Уголовного кодекса Российской Федерации, Собрание законодательства Российской Федерации);
— с вопросами можно обратиться в территориальный центр СПИД
подпись обследуемого на ВИЧ дата
Приложение А3.3. Информированное согласие на проведение химиопрофилактики передачи ВИЧ-инфекции от матери ребенку во время беременности и родов
Информированное согласие на проведение химиопрофилактики передачи ВИЧ-инфекции от матери ребенку во время беременности и
родов
Я (фамилия, имя, отчество полностью),
года рождения, настоящим подтверждаю свое добровольное согласие на прием лекарственных препаратов, действие которых направлено на предотвращение заражения моего будущего ребенка вирусом иммунодефицита человека или/и лечение ВИЧ-инфекции.
Я подтверждаю, что мне в доступной форме разъяснено, почему прием данных лекарств необходим, разъяснено действие назначаемых мне и моему будущему ребенку препаратов.
Я проинформирована, что:
— назначенные мне препараты снижают количество вируса в моем организме и предотвращают заражение ВИЧ-инфекцией;
— соблюдение режима приема препаратов снижает вероятность заражения будущего ребенка;
— тем не менее даже при абсолютном соблюдении всех правил приема препаратов полной гарантии предотвращения заражения будущего ребенка нет, риск заражения ребенка составляет до 1%;
— при отказе от приема назначенных лекарств или нарушениях режима их приема риск заражения возрастает до 40%;
— все назначаемые мне и моему будущему ребенку лекарственные препараты разрешены к применению в России;
— как и любое лекарственное средство, назначенные мне и моему будущему ребенку препараты могут вызывать некоторые побочные реакции, о возможном появлении которых я информирована;
— если вследствие приема назначенных мне лекарств возникнет угроза моему здоровью или здоровью будущего ребенка, химиопрофилактика/лечение могут быть прекращены по решению лечащего врача;
— что прикладывание моего ребенка к груди и/или кормление его моим грудным молоком является поставлением ребенка в опасность заражения ВИЧ-инфекцией;
— что искусственное вскармливание — безопасный метод вскармливания моего ребенка.
Я обязуюсь:
— проходить медицинское обследование для контроля действия назначенных мне препаратов по установленному графику, заполнять предусмотренные для этого анкеты, сдавать анализы;
— принимать назначенные мне лекарственные препараты строго в соответствии с предписанием лечащего врача;
— сообщать лечащему врачу обо всех нарушениях в приеме назначенных мне препаратов или прекращении их приема по каким-либо причинам;
— сообщать лечащему врачу обо всех изменениях в состоянии моего здоровья и делать это незамедлительно (в течение суток), если я считаю, что эти изменения связаны с приемом назначенных мне препаратов;
— не принимать, не посоветовавшись с лечащим врачом, назначившим мне химиопрофилактику/лечение, какие-либо другие лекарственные препараты (даже если они назначаются другим врачом). Если же прием этих лекарств неизбежен (например, в неотложных или экстренных случаях), обязательно сообщать об этом лечащему врачу.
Подпись пациента
Дата:
Подпись лечащего врача
Дата:
Приложение А3.4. Установленные FDA категории риска применения лекарственных средств во время беременности
Установленные FDA категории риска применения лекарственных средств во время беременности


Приложение А3.5. Использование АРВП у беременных с ВИЧ- инфекцией: данные ФК и токсичности при беременности человека и рекомендации по применению во время беременности










Приложение А3.6. Схемы АРВП для беременных, не получавших АРТ
Схемы АРВП для беременных, не получавших АРТ [12,96,98,106,109–121]





Приложение А3.7. Рекомендации по применению АРВП у ВИЧ- инфицированных беременных женщин и ВИЧ-инфицированных женщин, планирующих беременность [12,96,98,106,109–121]





Приложение А3.8. Регламент основных осмотров и обследований ВИЧ- инфицированных беременных при диспансерном наблюдении в территориальном центре профилактики и борьбы со СПИДом




Приложение А3.9. Инструкция по проведению профилактики передачи ВИЧ-инфекции от матери ребёнку в родильных домах (отделениях)
Инструкция по проведению профилактики передачи ВИЧ-инфекции от матери ребёнку в родильных домах (отделениях)
- При поступлении беременной в родильное отделение, женщина продолжает приём АРТ, назначенной во время беременности. Если женщина не принимала АРТ, то ей назначается:
— Зидовудин/Ламивудин** 0,3г/0,15г 1 таблетка 2 раза в день; Лопинавир/Ритонавир** 0,2г/0,05г 3 таблетки 2 раза в день, через 12 ч;
— в день родов – Ламивудин** 0,15г 1 таблетка каждые 12ч, Лопинавир/Ритонавир** 0,2г/0,05г 3 таблетки каждые 12ч.
С началом родовой деятельности: Зидовудин** внутривенно капельно 2мг/кг в течение 1 ч (доза насыщения), 1 мг/кг/ч (поддерживающая доза) в течение всей родовой деятельности до пересечения пуповины. Порядок приготовления раствора Зидовудина**: в 500 мл раствора 5% декстрозы** добавляют 2 флакона (40 мл) раствора Зидовудина** для инъекций 10 мг/мл. Полученная концентрация составляет 0,0008 г/мл (0,8 мг/мл).
Соотношение объёмов ZDV для в/в введения и 5% р-ра декстрозы**


Схема дозирования препарата Зидовудин** для внутривенной инфузии

1. При операции кесарева сечения инфузии начинаются за 4 ч до операции и продолжаются до пересечения пуповины.
Приложение А3.10. Информированное согласие на проведение ребенку антиретровирусной терапии с целью предотвращения перинатального заражения ВИЧ-инфекцией
Информированное согласие на проведение ребенку антиретровирусной терапии с целью предотвращения перинатального заражения ВИЧ-инфекцией
(подписывает законный представитель ребенка)
Я (фамилия, имя, отчество полностью разборчиво) настоящим подтверждаю свое добровольное согласие на лечение ребенка
(фамилия, имя, отчество полностью разборчиво)
(дата рождения) лекарственными препаратами, направленными на предотвращение заражения ребенка ВИЧ-инфекцией от матери.
Я подтверждаю, что мне разъяснено:
— почему проведение данного лечения необходимо моему ребенку;
— действие назначаемых моему ребенку препаратов;
— как необходимо давать моему ребенку назначенные препараты;
— возможное побочное действие препаратов, назначенных моему ребенку;
— что мой ребенок должен проходить регулярные обследования, в том числе сдавать кровь, для диагностики ВИЧ-инфекции и оценки безопасности назначенного лечения и выявления возможного побочного действия лекарств;
— в какие сроки я должна приводить ребенка на обследование;
— что профилактический эффект может быть достигнут при неукоснительном соблюдении всех рекомендаций, данных мне лечащим врачом.
Я осознаю, что:
— при отсутствии химиопрофилактики передачи ВИЧ-инфекции от матери ребенку вероятность заражения составляет до 40%;
— назначение антиретровирусных препаратов позволяет снизить вероятность ВИЧ- инфицирования ребенка до 1%;
— если вследствие проведения лечения возникнет угроза здоровью моего ребенка, я буду проинформирована об этом для принятия решения о целесообразности дальнейшего его проведения;
— если вследствие проведения лечения возникнет угроза жизни моего ребенка, это лечение может быть прекращено по решению лечащего врача. В этом случае мне должны быть разъяснены причины этого решения;
— все лекарственные препараты, назначаемые моему ребенку, разрешены к применению в России;
— как и любое лекарственное средство, назначенные моему ребенку препараты могут вызывать некоторые побочные реакции, информация о которых предоставлена мне моим лечащим врачом.
Я обязуюсь:
— по установленному графику приводить своего ребенка на медицинское обследование для контроля воздействия назначенных ему препаратов, заполнять предусмотренные для этого анкеты, давать разрешение на взятие крови на анализы;
— давать назначенные моему ребенку лекарственные препараты строго в соответствии с предписанием лечащего врача;
— выполнять рекомендации лечащего врача по уходу за моим ребенком, его кормлению;
— не прикладывать ребенка к груди и не кормить его моим грудным молоком;
— сообщать лечащему врачу обо всех нарушениях в приеме назначенных моему ребенку препаратов или прекращении лечения по каким-либо причинам;
— сообщать лечащему врачу обо всех изменениях в состоянии здоровья моего ребенка и делать это незамедлительно (в течение суток), если я считаю, что эти изменения связаны с приемом препаратов, назначенных моему ребенку;
— не посоветовавшись с лечащим врачом, не давать моему ребенку какие-либо лекарственные препараты и не делать прививки (даже если лекарства и прививки назначаются другим врачом). Если же прием этих лекарств неизбежен (например, в экстренных случаях), незамедлительно сообщать об этом лечащему врачу;
— сообщить врачу, назначившему моему ребенку лекарственные препараты в экстренных случаях, что ребенок получает препараты для профилактики заражения ВИЧ- инфекцией.
Подпись законного представителя ребенка:
Дата:
Подпись лечащего врача
Дата:
Приложение А3.11. Уведомление об ответственности за отказ от профилактики передачи
Уведомление об ответственности за отказ от профилактики передачи ВИЧ-инфекции от матери ребенку
Мне
,
г.р., (фамилия имя отчество) разъяснены медицинские и юридические последствия отказа от профилактики передачи от матери ребенку для здоровья моего и моего ребенка. Вероятность передачи ВИЧ от матери к ребенку без проведения профилактических мероприятий составляет до 40%.
Регулярный прием мною антиретровирусных препаратов снижает риск заражения ребенка ВИЧ-инфекцией от матери до 1%.
Такого снижения можно добиться при сочетании приема антиретровирусных препаратов во время беременности, родов и в послеродовый период и ряда немедикаментозных мер, в том числе полной замены грудного вскармливания искусственным.
Отказ от приема мной антиретровирусных препаратов может повлечь за собой ухудшение состояния здоровья, прогрессию заболевания, выраженное снижение иммунитета, присоединение тяжелых, опасных для жизни оппортунистических заболеваний.
Мне разъяснено, что при грудном вскармливании и отказе от проведения ребенку антиретровирусной терапии существует непосредственная угроза жизни и здоровью моего ребенка, заключающаяся в возможности заражения его ВИЧ-инфекцией.
Мне разъяснено, что в этом случае, в соответствии с частью 5 статьи 20 Федерального закона от 21.11.2011 N 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» при отказе родителей от медицинской помощи, необходимой для спасения жизни ребенка, медицинская организация имеет право обратиться в суд для защиты интересов ребенка.
Согласно Семейному кодексу медицинская организация обязана сообщить в органы опеки и попечительства с передачей моих персональных данных для проведения дальнейших действий в целях защиты прав ребенка в соответствии с действующим законодательством.
Статьи Уголовного и Семейного кодекса и Федерального закона об основах охраны здоровья граждан зачитаны мне вслух.
Подпись пациента
Дата:
Подпись лечащего врача
Дата:
Подпись заведующего отделением
Дата:
(Ф.И.О., разборчиво) (подпись)
Приложение А3.12. Мероприятия по предотвращению отказов ВИЧ-инфицированных женщин по проведению профилактики передачи ВИЧ-инфекции от матери ребёнку
1. Отказы женщин от проведения профилактики передачи ВИЧ-инфекции от матери ребёнку обусловлены наличием в СМИ информации СПИД-диссидентской направленности, отрицанием своего ВИЧ-статуса (иногда совместно с ВИЧинфицированным партнёром), страхом развития побочных эффектов от приёма препаратов.
2. В целях обеспечения возможности своевременной защиты прав ребенка на жизнь и здоровье женщинам предлагается подписать согласие на передачу сведений, составляющих врачебную тайну в установленном законом порядке в иные медицинские организации, органы опеки, попечительства и патронажа в целях обеспечения его прав и законных интересов ребенка.
3. При появлении отказа рекомендуется:
— приём пациентки максимально возможным числом врачей, психологом, социальным работником, юрисконсультом с отражением разъяснительной работы в медицинской документации;
— приглашение женщины на повторные визиты.
4. Женщина должна быть предупреждена об ответственности за отказ от медицинской помощи, влекущий за собой угрозу жизни или здоровью несовершеннолетнего с отражением медицинской документации (ст. 125 и ст. 156 Уголовного кодекса РФ, ч. 5, ст. 20 Федерального закона от 21.11.2011 г. № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации»).
5. Рекомендуется заполнение формы уведомления об ответственности за отказ от профилактики передачи ВИЧ-инфекции от матери ребёнку (Приложение А3.9.). Если мать отказывается его подписать, то документ читается матери вслух и заверяется двумя подписями медработников.
6. Медицинские учреждения в обязательном порядке информируют органы опеки и попечительства о матерях, отказывающихся от проведения профилактики ребенку (по месту фактического нахождения ребёнка) (ч. 3 ст. 56 Семейного кодекса РФ).
7. В исключительных случаях (отказ от профилактики новорождённому) органы опеки и попечительства могут применить ст. 77 Семейного Кодекса РФ об отобрании ребёнка при непосредственной угрозе его здоровью с целью организации проведения дальнейших действий по защите здоровья ребёнка.
Приложение Б. Алгоритм действий врача

Приложение В. Информация для пациента
После постановки диагноза ВИЧ-инфекции проводится беседа с беременной женщиной о заболевании, его прогнозе, влиянии на беременность и здоровье будущего ребенка и предполагаемой схеме лечения. Проводится беседа в доступной для нее форме, при необходимости с привлечением психолога. Разъясняется необходимость назначения АРТ не позднее 13й недели беременности, далее в родах и новорожденному ребенку для профилактики перинатальной передачи ВИЧ-инфекции.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Меню сайта
Врачи портала
Познакомьтесь с нашими экспертами — врачами-инфекционистами, имеющими большой опыт работы с ВИЧ-инфекцией
Симптомы
Какие симптомы и признаки могут быть при ВИЧ-инфекции
Справочник
Все, что нужно знать о ВИЧ-инфекции и связанных с ней заболеваниях
Онлайн консультация
Анонимная и конфиденциальная беседа со специалистом для людей, живущих с ВИЧ, и их родных
Вопрос ответ
Здесь вы найдете ответы на популярные вопросы о ВИЧ и сможете задать свой, если его нет в списке
Видео материалы
Информационные и социальные видеоролики, записи лекций и конференций, посвященных проблеме ВИЧ и СПИДа
Блог
Сборник полезных материалов о диагностике, лечении и профилактике ВИЧ — самая актуальная информация с позиции доказательной медицины
Частные клиники
Информация о клиниках, где вы сможете пройти лечение ВИЧ и СПИДа анонимно.
Государственные клиники
Перечень лучших больниц, которые оказывают бесплатную помощь ВИЧ-инфицированным по полису ОМС





WORLD
HIV LIFE
консультация
Ведущий портал для всех, кого затронула проблема ВИЧ-инфекции и СПИДа Полезная информация и доказательные рекомендации, которые помогают тысячам людей с ВИЧ жить активной и полноценной жизнью уже сегодня. Здесь вы найдете ответы на все вопросы, получите помощь и поддержку.
Ложноположительный тест на ВИЧ
Ложноположительный тест на ВИЧ: почему так бывает и что делать

Современные виды анализов на ВИЧ-инфекцию обладают высокой чувствительностью и специфичностью, поэтому неправильные результаты бывают крайне редко. Однако как и любой метод диагностики, они не могут гарантировать 100% точность результатов. На практике иногда встречаются ложноположительные тесты на ВИЧ — анализ показывает присутствие вируса в крови, хотя на самом деле человек не заражен.
Именно поэтому диагноз никогда не ставят по результатам одного теста. Существует специальный протокол, который предполагает тестирование несколькими методами с подтверждением в сертифицированной лаборатории. Только при положительных результатах на всех этапах устанавливается окончательный диагноз ВИЧ-инфекции.
Причины ложноположительного теста на ВИЧ

Все факторы, которые могут спровоцировать ошибки при тестировании на ВИЧ-инфекцию, подразделяются на 3 группы:
1. Низкое качество тест-систем. Недобросовестные лаборатории могут использовать наборы для тестирования, которые не прошли сертификацию. Еще один фактор — неправильное хранение или истекший срок годности тест-системы.
2. Нарушения техники исследования. На этом этапе большую роль играет человеческий фактор: неправильная маркировка образцов крови, несоблюдение протокола тестирования, ошибки при визуальном считывании результатов экспресс-тестов.
3. Биологические причины. К этой группе относят любые заболевания и состояния, сопровождающиеся появлением в крови антител, которые ошибочно определяются тест системами как антитела к ВИЧ.
Причиной ошибочного результата теста могут быть различные медицинские состояния. Прежде всего, это недавняя вакцинация либо участие в клинических испытаниях вакцин. Ложноположительные результаты также бывают после введения иммуноглобулинов. Среди заболеваний причиной ошибки чаще всего выступают аутоиммунные патологии, которые сопровождаются образованием большого количества антител.


Что делать, если тест на ВИЧ положительный

Обнаружение положительного результата экспресс-тестирования — показание к расширенной лабораторной диагностике. Если первый тест был ошибочным, то повторное исследование с применением других тест-систем покажет отрицательные результаты.
Бывают случаи, когда повторные тестирования на антитела оказываются положительными у незараженных людей. В такой ситуации решающее значение имеет иммуноблоттинг, который назначается на финальном этапе как подтверждающий метод диагностики. Анализ имеет максимальную специфичность, позволяет отделить положительные результаты от ложноположительных.
Учитывая высокую распространенность ВИЧ-инфекции и настороженность врачей в отношении этого заболевания, пациентам с ошибочными результатами рекомендуется повторить исследование спустя 3 месяца. Получение отрицательных результатов и отсутствие любых клинических симптомов подтверждает, что человек полностью здоров.
Онлайн консультация



Стаж
Врач
Корнеева Татьяна Сергеевна
Специализация
Подробнее


Стаж
Врач
Козминский Евгений Борисович
Специализация
Подробнее


Стаж
Врач
Сизова Наталия Владимировка
Специализация
Подробнее


Стаж
Врач
Киселёва Людмила Ивановна
Специализация
Подробнее
Теги

Читайте так же


Читать: 3 минут
Нужно ли сдавать клеща на анализ?
Клещи активны с первого потепления в апреле и до заморозков в октябре-ноябре.
Подробнее

Читать: 3 минут
Анализ на гистологию: зачем нужен и как его делают
Гистологическое исследование — изучение образца ткани под микроскопом, чтобы определить различные патологические отклонения,
Подробнее

Читать: 5 минут
Нарушения оргазма (аноргазмия)
Неспособность достичь разрядки во время секса или слабый оргазм, который не доставляет ожидаемого удовольствия, — типичная проблема, которая чаще встречается у женщин.
Подробнее

Читать: 3 минут
ВИЧ у мужчин
Заражение вирусом иммунодефицита человека широко распространено среди мужчин всех возрастов, но наиболее уязвимая категория — от 20 до 35 лет.
Подробнее
Частные клиники


СПИД центр Кострома
Консультация
Лаборатория
В Центре для людей с положительным ВИЧ-статусом организована комплексная и профессиональная медицинская помощь по любым вопросам диагностики, лечения, диспансерного наблюдения и профилактики инфекции.
г. Кострома
Адрес: проспект Текстильщиков, д. 31а
нет данных
8 (4942)47-07-18
Подробнее

СПИД центр Владивосток
Консультация
Лаборатория
В Центре для людей с положительным ВИЧ-статусом организована комплексная и профессиональная медицинская помощь по любым вопросам диагностики, лечения, диспансерного наблюдения и профилактики инфекции.
г. Владивосток
Адрес: ул. Борисенко, д. 50
нет данных
8(423)263-63-72
Подробнее

СПИД центр Новопавловск
Консультация
Лаборатория
В Центре для людей с положительным ВИЧ-статусом организована комплексная и профессиональная медицинская помощь по любым вопросам диагностики, лечения, диспансерного наблюдения и профилактики инфекции.
г. Новопавловск
Адрес: ул. Кирова, д. 35
нет данных
8(87938) 5-11-68
Подробнее

СПИД центр Тобольск
Консультация
Лаборатория
В Центре для людей с положительным ВИЧ-статусом организована комплексная и профессиональная медицинская помощь по любым вопросам диагностики, лечения, диспансерного наблюдения и профилактики инфекции.
г. Тобольск
Адрес: ул.Красноармейская, 4
нет данных
8(3456) 26-41-19
Подробнее


