- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Томнюк Н.Д.
1
Мунин А.М.
2
Брюханов Н.Е.
2
Гапоненко В.О.
2
Данилина Е.П.
1
1 ФГБОУ ВО «Красноярский государственный медицинский университет им. проф. В.Ф. Войно-Ясенецкого»
2 КГБУЗ «Красноярская межрайонная клиническая больница скорой медицинской помощи им. Н.С. Карповича»
По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебных вмешательств. Цель исследования – на основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения. Статья посвящена проблеме врачебных ошибок, допускаемых врачами как в постановке диагноза, так и в процессе лечения. Врачебным ошибкам противостоит клинический опыт врача, который формируется в течение многих лет по не изученным до настоящего времени законам. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди». На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже. Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Огорчает слабое понимание некоторыми врачами важности комплексного подхода в лечении пациента. Порой врачи лечат только лишь заболевание, забывая, что перед ними живой человек. Авторы подробно анализируют причины возникновения врачебных ошибок и дают рекомендации, как можно уменьшить их количество. Практика показывает, что полностью избежать врачебных ошибок невозможно, но можно научиться сводить к минимуму их число и последствия.
врачебные ошибки
причины врачебных ошибок
неправильный диагноз
полипрагмазия
медицина
диагностика
1. Дац А.В., Горбачёва С.М., Дац Л.С., Прокопчук С.В. Структура врачебных ошибок и выживаемость пациентов в отделениях интенсивной терапии // Вестник анестезиологии и реаниматологии. 2015. Т. 12. № 4. С. 44–49.
2. Савощикова Е.В. Дефекты оказания медицинской помощи: правовые последствия профессиональной некомпетентности // Российский журнал правовых исследований. 2018. Т. 12. № 4. С. 64–69.
3. Морозова А.М. Врачебная ошибка в хирургической практике // Современный ученый. 2018. Т. 12. № 5. С. 308–314.
4. Махамбетчин М.М. О врачебных ошибках // Здравоохранение Российской Федерации. 2018. № 62. С. 323–329.
5. Султангалиева Д.А. Современные критерии ограничения компетенций пациента: категории и группы с позиции биоэтики // Международный журнал экспериментального образования. 2017. № 4. С. 184–185.
6. Лесниченко А.М. Врачебная ошибка // Вопрос науки и образования. 2018. Т. 12. № 9. С. 66-78.
7. Strepetova V.D., Ten A.R. Medical errors. Colloquium-journal. 2019. Vol. 12. No. 6. P. 68–70.
8. Засыпкина Е.В. К вопросу о врачебных ошибках: методология и критерии определения // Бюллетень медицинских интернет-конференций. 2016. Т. 12. № 6. С. 243-247.
9. Paul Greve. Medical malpractice claim trends in 2017. Healthtrek. 2017. [Электронный ресурс]. URL: https://www.wtwco.com/en-US/insights/2017/06/insights-healthtrek-medical-malpractice-claimtrends-in-2017 (дата обращения: 14.01.2022).
10. Доскин В.А., Деринова Е.А., Картоева Р.А., Соколова М.С. Врачебные ошибки и конфликтные ситуации в клинической практике // Клиническая медицина. 2014. Т. 12. № 4. С. 57–63.
11. Jiaquan Xu, Sherry L. Murphy, Kenneth D. Kochanek. Deaths: final data for 2013. National Vital Statistics Reports. 2016. V. 64(2). Р. 1-119.
12. Чурляева И.В. О криминализации врачебной ошибки в уголовном законодательстве Российской Федерации // Юристъ – Правоведъ. 2018. № 4. С. 147–151.
13. Топчиев П.М., Хитров Д.И. Сущность и проблема решения врачебной ошибки // Бюллетень медицинских интернет-конференций. 2015. № 5. С. 835.
14. Батюкова В.Е. Об ответственности врачей за допущенные ошибки // Государственная служба и кадры. 2019. Т. 12. № 1. С. 108–110.
15. Варданян Г.Д., Аветисян Г.А., Джаноян Г.Дж. Врачебные ошибки: современное состояние проблемы // Медицинская наука Армении. 2019. Т. 59. № 4. С. 105–120.
16. Ерошина Т.А., Столяров Э.В. Проблема врачебной ошибки в свете учения о познании И. Канта // Личность в меняющемся мире: здоровье, адаптация, развитие. 2015. № 2. URL: http://humjournal.rzgmu.ru/upload-files/01_Eroshina_Stolyarov_2015_02.pdf (дата обращения: 14.01.2021).
17. Махамбетчин М.М. Врачебная ошибка и наказание несовместимы // Клиническая медицина. 2015. № 5. С. 72–76.
18. Ялалетдинова И.Р. Врачебная ошибка // Аллея науки. 2017. № 16. С. 686–689.
19. Дыбец А.А. Ответственность за врачебную ошибку // Наука через призму времени. 2017. № 8. С. 65–70.
20. Смирнов А.В. Врачебные ошибки в социальном и этическом измерении // Научно-медицинский вестник центрального Черноземья. 2015. № 60. С. 64–69.
21. Колоколов Г.Р. Врачебная ошибка и ее место в структуре неблагоприятных последствий лечения (ятрогений) // Вопрос современной юриспруденции. 2015. № 45–46. С. 74–78.
22. Кулькина И.В. Вопросы ответственности за врачебную ошибку // Сборник трудов конференции. 2015. С. 80–84.
23. Кирова Т.А. К вопросу об эффективности исполнения наказания в виде лишения права заниматься медицинской деятельностью // Медицинское право: теория и практика. 2015. № 1. С. 238–243.
24. Кунц Е.В. Проблемы отграничения преступного деяния врача и врачебной ошибки // Сборник трудов конференции. 2017. С. 92–95.
25. Савощикова Е.В. Причинение вреда жизни или здоровью пациента в порядке «врачебной ошибки» – понятие и классификация // Успехи современной науки и образования. 2016. № 12. С. 14–19.
26. Шмаров Л.А. Логический анализ понятия «медицинская ошибка» // Судебно-медицинская экспертиза. 2018. № 61. С. 61–63.
27. Нагорная И.И. Неосторожность медицинского работника при причинении вреда здоровью или смерти пациенту // Российский юридический журнал. 2017. № 4. С. 81–90.
28. Ерохина А.В., Доника А.Д. Современный контент автономии и ответственности в клинической медицине // Международный журнал экспериментального образования. 2017. № 14. С. 53–54.
29. Айвазян Ш.Г., Доника А.Д., Элланский Ю.Г. Общая врачебная практика как предмет исследования социологии медицины М.: Издательский дом Академии Естествознания, 2017. 116 с.
30. Асаев И.В. Врачебная ошибка в современной медицинской практике // Сборник трудов конференции. 2019. С. 334–338.
Врачебные ошибки и непрофессионализм медработников приводят к более чем 70 тыс. случаев осложнений каждый год, а случаи смерти бывают даже при использовании простых лекарств и медоборудования, начиная от неосторожного использования каталок и заканчивая ошибками во время операций [1]. По данным Всемирной организации здравоохранения ежегодно 0,7 % больных страдают от врачебного вмешательства. Также нельзя оставить без внимания тот факт, что на каждую отрасль медицины есть свой процент медицинских ошибок. Лидером в данном рейтинге являются хирургические вмешательства – 25 % [2]. В России статистика по данному вопросу не ведется. Это связано с тем, что в законодательстве нашей страны нет понятия «врачебная ошибка». Проблема весьма актуальна в современном мире, поскольку затрагивает не только сферу здравоохранения, но и правовой аспект как пациента, так и врача. Данное явление встречается повсеместно [3].
На основании литературных данных проанализировать структуру врачебных ошибок, а также выявить наиболее частые причины их возникновения.
Материалы и методы исследования
Проведен поиск в базах данных Pubmed, Web of Science, Scopus, eLibrary и академии Google, используя следующие ключевые слова: врачебные ошибки, причины врачебных ошибок, неправильный диагноз, полипрагмазия, медицина, диагностика. Исключены статьи с дублирующей информацией. Всего найдено 63 статьи, из них релевантных – 32 статьи.
Результаты исследования и их обсуждение
Как показывает практика, полностью избежать врачебных ошибок нельзя, но можно научиться сводить к минимуму их число и последствия [2]. Неизбежность врачебных ошибок определяется спецификой клинического мышления, заключающегося в отсутствии в нем однозначных решений, вследствие чего клинический диагноз может содержать определенную долю гипотезы [1, 2]. Многие авторы считают, что термин «врачебная ошибка» следует заменить на «невиновная ошибка». Однако с юридической точки зрения данные понятия не являются синонимами [4]. Наличие врачебных ошибок как феномена само по себе абсурдно, так как противоречит главному правилу всех медицинских работников – «не навреди» [5].
Врачебным ошибкам противостоит клинический опыт врача. Он формируется, к сожалению, только в течение многих лет по не изученным до настоящего времени законам [6, 7]. Клиническая медицина характеризуется недоразвитостью, которую можно объяснить недостаточным вниманием клиницистов и системы обучения врачебной профессии к теории диагностики. Знание патологии и владение теорией диагноза могут восполнить недостатки клинического опыта врача, предостеречь пациентов от многих ошибок [3]. Важно, что все люди разные, и конкретные клинические случаи должны рассматриваться с учетом основных клинических рекомендаций, а также дополнительных приказов по маршрутизации [7].
Чаще все же говорят об ошибках диагностики. К примеру, распознавание опухоли желудка или инфаркта миокарда достаточно определено, и это, в меньшей степени, относится к дефектам хирургического лечения, которые выявить относительно проще [8, 9]. С ошибками в лечении все гораздо сложнее. Исключая грубые дефекты, взгляды на лечение той или иной болезни у представителей различных школ отличаются. Это касается отношения к всевозможным методам, тактикам, рекомендациям применения или неприменения различных лекарств, диет, физиотерапии и т.д. [10]. Одни и те же болезни по-разному лечатся в разных странах и даже в разных клиниках одного и того же региона [11, 12]. Тем не менее заключение об ошибочном лечении возможно на основе обширных в стране установок. Любопытные данные обнаруживаются при анализе приема больных в поликлиниках [13]. Выявлены ошибки в диагностике и лечении у каждого третьего-пятого пациентов в разных группах болезни [14]. В стационарах, по тем же данным, эти ошибки обнаруживаются не реже, но они несколько иного характера. Так, в поликлиниках не всегда мотивированно заменяют один медикамент другим, а в стационарах наблюдается другая картина: назначенное лекарство могут давать со дня поступления и до самой выписки, хотя надобности в этом и нет [15].
Возникает вопрос: каковы же причины ошибок? Ответить на прямой вопрос довольно сложно. Здесь уместно вспомнить, что включает в себя весь лечебный процесс. Условно можно выделить четыре главных направления: диагностика основного заболевания, недооценка хронических сопутствующих заболеваний и осложнений, отсутствие преемственности в лечении больного и ошибки в самом лечении [16–18].
Таким образом, ошибка диагностики – это неспособность к концептуальному мышлению в распознавании конкретного заболевания, которая оборачивается хаотичным лечением. По существу, к этой группе можно отнести недооценку сопутствующих заболеваний и осложнений [19]. На фоне старения населения и хронизации многих заболеваний пациенты, страдающие только одним из заболеваний, встречаются все реже [20]. На сегодняшний день множественность болезней присуща не только больным пожилого и старческого возраста, но и многим молодым [21]. К сожалению, современная система подготовки врачей мало учитывает это обстоятельство, отсюда и нередкие случаи лечения, например, без учета уровня артериального давления, состояния печени, наличия сахарного диабета, состояния других органов и систем [22].
Недостаточная преемственность, как причина дефектов в лечении, отмечается в дублирующих системах территориальной и ведомственной медицины, но особенно между врачами разных специальностей [4]. При этом необходимо иметь в виду не только прямую, но и обратную связь. Например, много споров возникает в лечении язвенной болезни между хирургами и терапевтами: хирурги выступают за активные действия, а терапевты являются сторонниками выжидательной тактики. В результате резко увеличилось количество пациентов с перфорациями и кровотечением как осложнениями хронических язв [5]. Относится это и к преемственности лечения в поликлиниках после выписки больного из стационара [23]. Всем хорошо известен афоризм: кто хорошо диагностирует, тот хорошо лечит. Безусловно, правильно установленный диагноз – предпосылка «адекватного» лечения. Но и при распознанной болезни возможно её неправильное лечение.
Собственно, ошибки в лечении, как вообще врачебные ошибки, могут иметь в своей основе объективные и субъективные причины [7, 24]. Однако грань между ними относительна и не всегда отчетлива. К объективным факторам можно отнести отсутствие необходимых медикаментов, хотя и в этом случае могут оказываться субъективные обстоятельства.
Если при неправильной диагностике большой процент ошибок вызывается субъективными причинами, то при ошибочном лечении их удельный вес – подавляющий [24]. Обычно при этом всё сводят к врачебному незнанию, забывая о таких факторах, как особенности личности и мышления врача.
Исходная врачебная специальность во все времена несет в себе философскую нагрузку. Врач в определенной и достаточно большой мере является философом, так как в повседневной диагностической практике ему приходится решать вопросы, требующие владения аналитическим, пространственным и концептуальным мышлением [19, 22]. Поставив больному диагноз, врач лечит его и наблюдает за ним. Он всегда учитывает широкий круг неожиданностей, и это необходимо для защиты от врачебных ошибок.
Философский аспект в работе врача обнаруживается в следующих положениях: знании свойств, характерных для всех без исключения симптомов, синдромов и диагнозов; знании, что в медицине нет абсолютно специфических симптомов и синдромов, а диагноз в определенной степени является гипотезой [25]. Врач систематически занимается проверкой диагностических гипотез, выстраивает план дифференциального диагноза, размышляет далеко за пределами частной формы патологии, используя важнейшие законы логики, философии, общей патологии и в достаточной мере владеет ими в процессе размышления над клинической картиной [18]. Таким образом, данные факторы определяют содержательность творческой личности и творческого характера труда врача-клинициста. Это дает основание гордиться своей профессией, носящей на себе особую печать благородства. Именно этим, несмотря на трудности и ошибки, медицина привлекает молодых людей, наполненных жизненной силой служения людям и, конечно же, ожиданием достойной оценки обществом своего труда [26].
Корни незнания прежде всего в том, что высшая школа не учит будущих врачей систематически учиться. Усовершенствование — это прежде всего самоусовершенствование. Молодой специалист переоценивает только что полученные знания, врач со стажем – свой опыт. И тот и другой забывают, что информация имеет неодолимую «привычку» устаревать [16].
Личность врача в лечебном процессе трудно переоценить. Слабость синтетического мышления является одной из причин полипрагмазии и преимущественно симптоматического лечения [27]. Неуверенность приводит к отсутствию динамичности в понимании болезненного процесса, что в свою очередь приводит к длительному неэффективному лечению. Между тем, помимо знания и понимания всего комплекса взаимоотношений, необходимо уметь подстраиваться под психологическое состояние пациента, учитывать разные аспекты его состояния здоровья, возраста, пола и т.д. К слову сказать, именно это, по высказыванию С.Н. Боткина, занимает важное место в системе подготовки врача [28].
Огорчает слабое понимание некоторыми врачами (особенно узких специальностей) важности комплексного подхода в лечении пациента. Порой врачи лечат только заболевание, забывая, что перед ними живой человек. Именно комплексный подход к здоровью пациента поможет избежать такого распространенного явления, как полипрагмазия [29]. Тенденция такова, что большинство врачей упускают из вида диетотерапию, реабилитацию, физическую активность человека, хотя все эти направления терапии являются важным составляющим общего здоровья населения. Диету обычно упрощают, сводя все, независимо от болезни, к запрету острых, жареных и жирных блюд, в итоге – не есть ничего вкусного. То же самое можно отметить и в применении физиотерапии. Она чаще применяется при болезнях опорно-двигательного аппарата и крайне редко в кардиологии, гастроэнтерологии, пульмонологии. Забывают терапевты и хирурги о лечебной физкультуре, санаторно-курортном лечении, как профилактике многих заболеваний, а ведь именно грамотный подход к профилактике позволяет избежать хронизации процесса, что, в свою очередь, также является пусть не халатным обращением, но совершенно точно упущением со стороны медицинских работников.
На сегодня нужно отметить, что имеется много ошибок в фармакотерапии. Никак не прививается разумное начало: где можно лечить без лекарств, лучше их не использовать [30]. Особенно распространена полипрагмазия, увеличение частоты функциональных расстройств нервной системы. Больные обращаются к нескольким врачам, получая от них различные рекомендации.
Неудовлетворительно знают терапевты, хирурги и другие специалисты диапазоны дозировки лекарств, их совместимость, побочные эффекты, противопоказания, особенности применения у людей пожилого возраста, беременных и детей [27]. Не случайно в наше время заговорили о все более опасной терапии. Хотелось бы еще отметить несомненные успехи анестезиологии и реаниматологии, которые порождают у отдельных врачей, чаще хирургов, эйфорическую веру в действенность оперативного вмешательства как такового, без учета фона, на котором оно проводится. К сожалению, даже при отсутствии ургентности приглашают консультанта только после проведенной операции, когда наступают осложнения. Умирает такой больной не от операции, которая технически проведена безупречно, а от болезни внутренних органов, состоянию которых не придали должного значения.
Нельзя не затронуть тот момент, когда лечение задерживается по вине других специалистов и вмешиваться приходится уже по жизненным показаниям [23]. Нет надобности доказывать, что прогноз при этом ухудшается или оказывается неблагоприятным.
Заключение
Как же уменьшить число ошибок при лечении? Прежде всего, этой проблеме нужно уделить больше внимания при повышении квалификации врачей. В медицине, как вообще в жизни, негативные примеры педагогически более конструктивны, чем позитивные. Как отметил А.Ф. Билибин, хороший врач отличается от плохого тем, что первый знает, как не надо лечить.
Таким образом, при обсуждении общих принципов лечения и допускаемых при этом ошибок следует учитывать влияние специализации, стремление к усовершенствованию, что должно помочь врачу и начинающему, и опытному противостоять врачебным ошибкам, а также уменьшить негативное влияние неизбежных врачебных ошибок на здоровье пациентов.
Библиографическая ссылка
Томнюк Н.Д., Мунин А.М., Брюханов Н.Е., Гапоненко В.О., Данилина Е.П. ВРАЧЕБНЫЕ ОШИБКИ И ИХ ПРИЧИНЫ // Международный журнал прикладных и фундаментальных исследований. – 2022. – № 1.
– С. 51-55;
URL: https://applied-research.ru/ru/article/view?id=13345 (дата обращения: 27.06.2023).
Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
ГБОУ ВПО Саратовский ГМУ им. В.И. Разумовского Минздрава РФ Кафедра иностранных языков
Врачебные ошибки и их причины
Медицинская ошибка – это предотвратимое неблагоприятное влияние медицинского ухода, так или иначе вредное для пациента. Ошибка может состоять в неточности или неполноте диагностики или лечения заболевания, травмы, синдрома, режима, инфекции или другого повреждения. Медицинская ошибка возникает, когда медицинский работник выбирает неправильный метод лечения или ненадлежащим образом выполняет необходимое лечение. Врачебные ошибки часто описываются в здравоохранении как человеческие ошибки.
Некоторые выявленные причины медицинских ошибок:
1. Ошибки толкования. Например, передозировка химиотерапии в связи с неправильным толкованием назначений врача. В других случаях происходит путаница лекарств с наркотическими средствами ввиду схожести их названий.
2. Рост специализации и фрагментации здравоохранения. Чем больше людей будет вовлечено в лечение пациента, тем больше вероятность, что будет упущена важная лечебная информация.
3. Человеческие ошибки, связанные с переутомлением и измождением врача. За годы работы в больнице интерны, врачи и медсестры связывали ошибки в лечении пациентов с долгими часами работы и с недостаточной продолжительностью сна.
4. Производственные ошибки. Например, когда продукты крови были неправильно маркированы, в результате чего пациенту переливалась кровь несовместимая с его группой крови.
5. Неисправности оборудования. Типичный пример неисправного оборудования — внутривенный насос с неисправным клапаном, который доставил бы в вену большое количество препарата за короткий период времени.
6. Диагностические ошибки. Неправильно диагностика болезни может привести к выписке врачом неправильного типа лечения. Ошибки в интерпретации диагностических снимков приводят к хирургическим операциям на здоровых частях тела пациента. Другая распространенная форма диагностической ошибки – бездействие при аномальных результатах исследования.
7. Плохо спроектированные здания и сооружения. Например, коридоры, заканчивающиеся резкими, прямыми углами увеличивают вероятность падения или столкновения пациентов.
Список использованных сайтов
1. http://en.wikipedia.org/wiki/Medical_error
2. http://en.citizendium.org/wiki/medical_error
3. http://www.surgeryencyclopedia.com/La-Pa/Medical-Errors.html
Врачебные ошибки как причина осложнений лекарственной терапии
Статьи
Опубликовано в журнале:
Качественная клиническая практика »» 1 / 2002 В.К. Лепахин*, А.В. Астахова, Е.А. Овчинникова, Л.К. Овчинникова
*Всемирная Организация Здравоохранения (ВОЗ)
Кафедра общей и клинической фармакологии Российского университета дружбы народов, Москва
Проблема осложнений лекарственной терапии становится все более актуальной во всем мире. Это связано прежде всего с внедрением в медицинскую практику большого числа фармакологических препаратов, обладающих высокой биологической активностью, сенсибилизацией населения к биологическим и химическим веществам, нерациональным использованием лекарств, медицинскими ошибками и применением не качественных и фальсифицированных препаратов.
Результаты проведенных за последние годы фармакоэпидемиологических исследований позволяют говорить о том, что недооценка и запоздалое решение этой проблемы чреваты развитием самых серьезных последствий [1, 2].
Масштаб проблемы
В специально проведенных исследованиях было показано, что тяжелые, подчас необратимые осложнения в результате лекарственной терапии развиваются у миллионов людей. Количество летальных исходов, связанных с применением лекарств, исчисляется сотнями тысяч. Только в США ежегодно госпитализируется от 3,5 до 8,8 млн. больных и погибает 100-200 тыс. пациентов вследствие развития неблагоприятных побочных реакций, связанных с применением лекарств [3]. Как вы думаете, в России эта цифра меньше?
Результаты мета-анализа 39 перспективных исследований, проведенных в США в период с 1966 по 1996 гг., показали, что серьезные неблагоприятные побочные реакции возникали в среднем в 6,7% случаев, а летальные осложнения имели место у 0,32% всех госпитализированных больных. Осложнения лекарственной терапии заняли 4-6-е место среди причин смертности после сердечно-сосудистых, онкологических, бронхо-легочных заболеваний и травм [2].
Подобное положение отмечается и в других развитых странах. Так, во Франции в 1997 г. около 10% всех госпитализированных составляли больные с побочными реакциями. Осложнения лекарственной терапии возникли у 1317650 пациентов, из них в 33% случаев — серьезные и в 1,4% — летальные [4]. Неблагоприятные побочные реакции явились причиной госпитализации 5,8% больных в Германии [5].
Согласно данным Pirmohamed и et аl. [6], 5% госпитализаций связаны с лекарственными осложнениями, неблагоприятные побочные реакции возникают у 10-20% госпитализированных больных, осложнения лекарственного генеза стали причиной летальных исходов в 0,1% случаев (для сравнения: летальные исходы в результате хирургических вмешательств наблюдаются в 0,01% случаев).
Неблагоприятные побочные реакции — это не только серьезная медицинская, социальная, но и экономическая проблема.
Экономические затраты, связанные с лекарственными осложнениями, составляют в США около 76,6 млрд. долл. в год [3]. Общие годовые затраты только на лечение предотвратимых осложнений фармакотерапии в США колеблются от 17 до 29 млн. долл.
В Великобритании ежегодно расходуется около 4 млрд. долл. в связи с увеличением продолжительности пребывания в стационарах больных из-за возникших неблагоприятных побочных эффектов лекарств [7].
По данным исследования Moore et аl. (1998), затраты, связанные с побочными реакциями, составляют в разных странах от 5,5 до 17% общего бюджета больниц 181.
Зарубежный опыт изучения проблемы побочного действия лекарств свидетельствует о том, что многие лекарственные осложнения являются следствием медицинских ошибок.
Современное состояние проблемы медицинских ошибок
Неблагоприятные побочные реакции лекарственных препаратов вследствие нерационального применения и врачебных ошибок — это только один из наиболее часто встречающихся видов медицинских ошибок. К медицинским ошибкам относят также:
- неправильную постановку диагноза, приведшую к неверному выбору препарата для лечения
- неиспользование предписанного диагностического обследования;
- неверную интерпретацию результатов обследования;
- непринятие мер после получения результатов, отклоняющихся от нормы;
- использование неисправного медицинского оборудования;
- осложнения при переливании крови;
- невыполнение других медицинских предписаний.
Проблема медицинских ошибок не нова, однако в прошлом на нее не обращали должного внимания. Первые работы, посвященные описанию и изучению проблемы медицинских ошибок, стали появляться в 90-е гг. [9]. Одно из первых значимых исследований этого вопроса было организовано в США Агентством по исследованиям и качеству в здравоохранении и проведено Институтом медицины [10].
По завершении данного исследования в ноябре 1999 г. был составлен отчет, озаглавленный: «Человеку свойственно ошибаться: повышение безопасности в здравоохранении» [11]. В отчете отмечалось, что в результате медицинских ошибок в больницах США ежегодно умирает от 44 000 до 98 000 человек. Это больше, чем смертность в результате автомобильных аварий (43 458), рака молочной железы (42297) или СПИДа (16516).
Согласно полученным данным, только от ошибок, связанных с неправильным применением лекарств, ежегодно погибает 7000 человек; это на 16% больше, чем смертность в результате производственного травматизма [11].
С медицинскими ошибками связаны огромные финансовые издержки. В отчете Института медицины отмечается, что медицинские ошибки обходятся США примерно в 37,7 млрд. долл. в год, причем из них около 17 млрд. долл. связаны с расходами, которые можно было предотвратить. Приблизительно половины этих средств расходуется на лечение последствий предотвратимых медицинских ошибок [11].
Реакция на полученные Институтом медицины данные последовала со стороны руководства страны на самом высоком уровне уже в декабре 1999 г. Президент США Билл Клинтон Исполнительным распоряжением создал Межведомственную рабочую группу по координации качества в здравоохранении и потребовал от нее представить ему в течение 60 дней рекомендации, направленные на повышение степени безопасности больных. Разработанные Президентской комиссией рекомендации были выпущены Белым Домом 22 февраля 2000 г. [12].
Вслед за этим многие страны, включая Канаду, Нидерланды, Новую Зеландию, Швецию и другие, начали специальные национальные программы по исследованию качества оказания медицинской помощи и безопасности пациентов.
Департамент здравоохранения Великобритании в докладе за 2000 г. отметил, что неблагоприятные последствия медицинских вмешательств составили 850 тыс. случаев и явились причиной 10% всех госпитализаций [7].
Исследование качества медицинской помощи в Австралии в 1995 г. показало, что неблагоприятные побочные эффекты имели место у 16,6% госпитализированных больных [13].
Учитывая глобальный характер проблемы медицинских ошибок. Исполнительный комитет Всемирной Организации Здравоохранения (ВОЗ) в январе 2002 г. рассмотрел специальную резолюцию «Качество здравоохранения и безопасность больных» и утвердил Стратегию по повышению безопасности больных, в которой наметил основные меры по улучшению качества оказания медицинской помощи населению [14].
В резолюции Исполнительного комитета ВОЗ отмечается, что, «несмотря на возрастающий интерес к проблеме безопасности больных, в мире еще нет осознания чрезвычайной важности проблемы неблагоприятных побочных реакций». В основном это связано с недостаточностью специальных исследований и фактических данных поданному вопросу.
ВОЗ призывает страны к более активному международному сотрудничеству в этой области.
Ошибки врачей при фармакотерапии
Проблема медицинских ошибок вообще и врачебных ошибок при лекарственной терапии в частности до настоящего времени в России практически не изучалась. Медицинские работники и руководители лечебно-профилактических учреждений стараются избегать обсуждения данной темы; она редко находит отражение на страницах медицинской печати. Между тем, врядли будет преувеличением сказать, что эта проблема актуальна и для нашей страны.
К числу врачебных ошибок, как составляющей медицинских ошибок относят все случаи, связанные с использованием лекарственных препаратов с нарушениями инструкции по медицинскому применению [15].
По данным Classen et аl. [1], полученным при активном мониторинге использования лекарств в стационаре, среди типов врачебных ошибок в медицинской практике лидирующими являются ошибки выбора врачом лекарственного препарата и его дозы. Такого типа ошибки составили 56%. Второе место заняли врачебные ошибки, связанные с некорректным изменением дозы и длительностью применения лекарственных средств — 34%. Наделю неблагоприятных побочных эффектов из-за ошибок, допущенных средним медицинским персоналом и фармацевтическими работниками больничной аптеки, приходилось 10% неблагоприятных побочных эффектов.
Неблагоприятные побочные реакции, возникающие в результате врачебных ошибок, являются потенциально предотвратимыми, поскольку их можно избежать при рациональном использовании лекарственных средств.
Основу профилактики неблагоприятных побочных эффектов лекарственных препаратов, в том числе связанных с врачебными ошибками, составляет их выявление, последующий анализ и разработка предложений по решению проблемы. Решения указанных задач возложено на организованные в большинстве стран мира специальные службы контроля безопасности лекарств (фармаконадзора).
Службы контроля безопасности лекарств.
После «талидомидовой трагедии» в 60-е гг. в разных странах стали создаваться специальные службы фармаконадзора с целью выявления и профилактики осложнений лекарственной терапии. Основу этих служб составляли национальные центры по изучению побочного действия лекарств. В 1969 г. в Советском Союзе был организован Всесоюзный центр по изучению побочного действия лекарств Минздрава СССР, выполняющий весьма важные функции по выявлению, анализу и систематизации сообщений о побочных реакциях, подготовке предложений для Минздрава СССР об ограничении или запрещении применения отдельных препаратов, а также по предоставлению медицинским и фармацевтическим работникам информации по вопросам безопасности лекарственных средств и профилактики возникновения лекарственных осложнений.
После распада СССР в течение 6 лет в России не было национального центра по контролю безопасности лекарств. Часть функций центра в течение указанного времени выполнял Фонд по изучению эффективности и безопасности лекарств, организованный на базе кафедры общей и клинической фармакологии Российского Университета дружбы народов, основным научным направлением которой является изучение вопросов безопасности лекарств и их рационального применения.
В 1997 г., благодаря усилиям сотрудников кафедры общей и клинической фармакологии РУДН, Минздрав России создал на ее базе Федеральный центр по изучению побочных действий лекарств. Центр организовал и возглавил работу по созданию в России службы фармаконадзора, основными задачами которой являются выявление неблагоприятных побочных реакций, разработка предложений по их профилактике и обеспечение медицинской общественности соответствующей информацией [16].
За короткий срок на территории Российской Федерации было создано несколько региональных центров по изучению побочных действий лекарств. Эти центры являются первичным звеном в процессе сбора и оценки сообщений о побочных реакциях лекарств, а также распространения информации о возможных осложнениях лекарственной терапии. В настоящее время в различных регионах России действует 29 таких центров.
Работа Федерального центра получила высокую оценку Всемирной Организации Здравоохранения (ВОЗ) и в конце 1997 г. Россия была принята в качестве полноправного члена в Программу ВОЗ по международному мониторингу лекарств.
В результате последующей реорганизации с 1999 г. функции Федерального центра выполняет отдел токсикологии и изучения побочных действий лекарств Института доклинической и клинической экспертизы лекарств Научного центра экспертизы и государственного контроля лекарственных средств Минздрава РФ.
Юридические основы контроля безопасности лекарств в нашей стране были заложены в «Законе о лекарственных средствах», принятом в 1998 г. В ст. 41 Закона указывается, что «субъекты обращения лекарственных средств обязаны сообщать федеральному органу исполнительной власти в сфере здравоохранения, органам исполнительной власти субъектов Российской Федерации в сфере здравоохранения, федеральному органу контроля качества лекарственных средств и территориальным органам контроля качества лекарственных средств обо всех случаях побочных действий и об особенностях взаимодействия лекарств с другими лекарственными препаратами, которые не соответствуют сведениям о лекарственных средствах, содержащимся в инструкциях по их применению».
Сообщения, поступающие в виде заполненных индивидуальных карт учета НПР, подвергаются всестороннему анализу и заносятся в специальную базу данных [17].
Результаты анализа сообщений о НПР в России
С целью выяснения роли врачебных ошибок в возникновении неблагоприятных побочных реакций был проведен анализ спонтанных сообщений, поступивших в Центр за 1997-2000 гг.
В результате анализа 565 сообщений было установлено, что на долю сведений о лекарственных осложнениях вследствие врачебных ошибок приходилось 27,4%.
Выявлены следующие типы врачебных ошибок (рис. 1):
- непереносимость лекарственного препарата в прошлом;
- неоправданный выбор лекарственного средства, в том числе в результате их назначения при наличии противопоказаний к применению;
- ошибки дозирования препарата, включающие передозировку в случае назначения одного и того же препарата под разными названиями, либо превышения суточной дозы в условиях монотерапии;
- одновременное применение двух и более препаратов одной группы;
- одновременное применение двух и более препаратов разных групп без учета их взаимодействия.
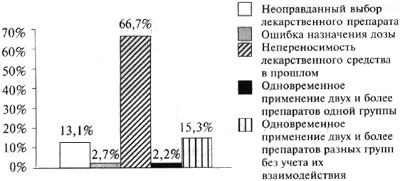
Рисунок 1. Распределение сообщений по группам в зависимости от типа врачебных ошибок
Неоправданный выбор лекарственных средств, связанный с игнорированием противопоказаний к применению, — второй по частоте тип врачебных ошибок.
Меньшая часть ошибок-связана с передозировкоП при назначении одного и того же препарата под разными фирменными наименованиями.
Максимальное число ошибок (73,6%) былодопуще но врачами при комбинированной терапии. Это подтверждают данные литературы, согласно которым риск лекарственных осложнений возрастает пропорционально увеличению числа одновременно назначаемых препаратов. Например, при одновременном применении 2-4 лекарств риск развития побочных реакций увеличивается до 4%, 15-20 лекарственных препаратов — до 54% [18].
Анализ сообщений в данном исследовании показал, что 20% из них содержали сведения о том, что больные получали 12 лекарственных препаратов одномоментно, 40,9% — 8 лекарственных средств.
В условиях монотерапии чаще всего причиной возникновения неблагоприятных побочных эффектов в результате ошибок врачей были противомикробные (в основном антибиотики разных групп), нестероидные противовоспалительные, сердечно-сосудистые и местно-анестезирующие лекарственные средства.
Наиболее частыми нерациональными комбинациями лекарственных средств являлись:
- применение двух и более нестероидных противовоспалительных средств на фоне гастрита и язвенной болезни, что приводило к обострению хронической патологии и/или развитию желудочно-кишечных кровотечений;
- комбинации антибиотиков группы аминогликозидов и других нефротоксических средств (например, цефалоспоринов) с развитием острой почечной недостаточности;
- назначение комбинации ЛС, обладающих раздражающим действием на слизистую желудочно-кишечного тракта (например, аспирина, агапурина и эскузана);
- использование комбинации препаратов, способных вызывать агранулоцитоз (например, левомицетин и фенилбутазон).
Из числа спонтанных сообщений с информацией о развитии неблагоприятных побочных реакций вследствие ошибок врачей 78,7% составили сообщения о серьезных лекарственных осложнениях, из которых 4,2% закончились летально.
Сравнительный анализ числа серьезных побочных реакций, возникших в связи с врачебными ошибками, и в остальных случаях (в которых ошибок врачей не было) выявил большую встречаемость их в прецедентах несоблюдения рекомендаций инструкций по медицинскому использованию лекарств (рис. 2).
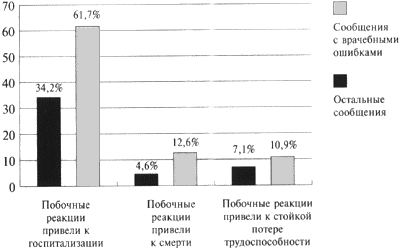
Рисунок 2. Распределение сообщений о серьезных побочных реакциях лекарств, возникших в результате врачебных ошибок и в других случаях
К категории серьезных неблагоприятных реакций, согласно принятой ВОЗ терминологии, относятся реакции, которые приводят к летальным исходам, представляют угрозу для жизни, приводят к госпитализации больных или удлиняют ее сроки, тератогенные и канцерогенные эффекты лекарственных средств.
Выявленные серьезные лекарственные осложнения вследствие ошибок врачей клинически проявлялись:
- аллергическими реакциями (22,4% числа врачебных ошибок), включавшими анафилактические шоки, синдромы Стивенса-Джонсона и Лайелла, отеки Квинке, бронхоспазмы и различные виды сыпи;
- сердечно-сосудистыми реакциями (12,0% от чиcла сообщений с врачебными ошибками) в виде коллапса, преходящей ишемии и инфаркта миокарда, аритмий, асистолий, изменений артериального давления, тромбофлебитов, и острого отека мозга;
- нарушениями деятельности ЦНС (2,7% числа сообщений с ошибками врачей) — судороги, галлюцинации, острый психоз, дискоординация движений;
- поражениями желудочно-кишечного тракта (7,7% числа сообщений с врачебными ошибками) в виде обострения хронического гастрита, желудочно-кишечных кровотечений, обострений язвенной болезни желудка, и профузной диареи;
- нарушениями системы кроветворения и гемостаза (7,1% числа сообщений с ошибками врачей): геморрагический синдром, гипохромная анемия и внутренние кровотечения, панцитопения и агранулоцитоз, гипохромная анемия;
- поражениями почек (2,2% числа сообщений с врачебными ошибками) в виде острой почечной недостаточности;
- снижением слуха и остроты зрения (1,1 и 0,6% случаев количества сообщений с ошибками врачей соответственно);
- поражениями печени (4,4% числа сообщений с врачебными ошибками), проявлявшимися гепатотоксическими реакциями и гепатитами;
- прочими осложнениями (18,6% случаев количества сообщений с ошибками врачей), например маточными кровотечениями, некрозом слизистой ротовой полости, синдромом Рея, иммуноденрессантными реакциями, которые явились причиной развития сепсиса, рецидивирующего фурункулеза и абсцесса корня языка и др.
Среди лекарств, вызвавших анафилактический шок. были препараты разных групп, однако на долю местно-анестезирующих средств приходилось большее число сообщений, затем следовали антибактериальные, НПВС и комбинированные препараты.
Обращает на себя внимание нерациональное использование антибиотиков и прежде всего аминогликозидной группы (гентамицина, канамицина, амикацина), которые применялись у больных с наличием противопоказаний, без учета неблагоприятных последствий взаимодействия. В результате у больных развивались острая почечная недостаточность и нефриты.
Приведем некоторые клинические примеры врачебных ошибок.
Случай 1. Больная Ш., 71 года, находясь в стационаре с диагнозом «пневмония», получала комбинированную лекарственную терапию, включающую гентамицин в разовой дозе 80 мг 3 раза в сутки по поводу пневмонии, эуфиллин по 200 мг трижды в сутки, фуросемид по 40 мг в день для коррекции артериального давления (страдает гипертонической болезнью). Через 10 дней после начала терапии развилась острая почечная недостаточность с летальным исходом. В анамнезе — хронический пиелонефрит, гипертоническая болезнь.
В данном случае имеет место врачебная ошибка, так как не был принят во внимание факт повышения нефротоксичности гентамицина при одновременном применении этого препарата с фуросемидом у больной с факторами риска — старческий возраст и хронический пиелонефрит в анамнезе. Информация о взаимодействии препаратов содержится в соответствующих разделах инструкции по их применению.
Случай 2. Больному С., 57 лет, в плановом порядке была проведена эндоскопическая холецистэктомия. В послеоперационном периоде назначена комбинированная лекарственная терапия, включающая: гепарин по 5000 ЕД 4 раза в сутки, фраксипарин (надропарин кальций) по 300 ЕД один раз в сутки подкожно, ципрофлоксацин по 200 мг дважды в сутки, цефантрал (цефотаксим) по 1 г 2 раза в сутки, рибоксин (инозин) по 10 мг 3 раза в день внутривенно. Спустя двое суток состояние больного осложнилось кровотечением из ложа желчного пузыря (тромбоциты — 68 х 109/л, время свертывания цельной крови — 44 мин). Проведена релапаротомия. После операции больной находился в коме в течение недели с признаками прогрессирующей пневмонии и отека мозга. Смерть наступила спустя 15 сут после проведенной плановой операции. Из анамнеза известно, что 6 лет назад пациенту была произведена операция по поводу сложного порока сердца и в течение последних 6 лет он постоянно получал терапию антикоагулянтом непрямого действия — фенилином (фениндоин) по 0,03 2 раза в сутки.
В данном случае возникшее у больного кровотечение с последующим летальным исходом могло быть результатом того, что не было принято во внимание несколько факторов риска развития кровотечения:
- не учтен прием пациентом в течение длительного времени антикоагулянтного препарата длительного действия, способного вызывать кровотечение; на фоне терапии фенилином больному в послеоперационном периоде назначена терапия прямыми антикоагулянтами гепарином и фраксипарином;
- не учтено, что все цефалоспорины могут вызывать гипопрoтромбинемию за счет влияния на протромбиновое время и торможения синтеза витамина К, что может приводить к кровотечениям и кровоизлияниям. Именно с этим связаны рекомендации проводить определение протромбинового времени у больных, получающих препараты данной группы, и назначать витамин К для коррекции гипопротромбинемии. Пожилые и ослабленные пациенты, а также больные с дефицитом витамина К составляют особую группу риска;
- не учтено взаимодействие цефотаксима с гепарином. В результате одновременное применение нескольких препаратов, влияющих на свертывающую систему крови, привело к фатальному исходу.
Случай 3. Ребенку 2-месячного возраста назначен фуразолидон (по 1/4 таблетки — доза не указана — 3 раза в день) для лечения дисбактериоза, который, как отмечал педиатр, проявлялся жидким стулом (без патологических примесей). Через 5 дней от начала лечения препаратом у ребенка выявлены желтушность кожных покровов, повышение уровня ферментов печени.
Ребенок поступил в стационар для исключения врожденного гепатита. При УЗИ обнаружено увеличение печени (в динамике +1 см; +1,5 см; +2 см). Эхоструктура однородна. Показатели функции печени: в 2 раза повышение содержания АЛТ, диспротеинемия, билирубин — 25,1 мкмоль/л (за счет непрямого билирубина).
Из анамнеза известно, что в течение 1 мес после рождения у ребенка отмечалась желтушность кожных покровов, ему были назначены активированный уголь и сульфат магния перорально. Затем в связи с появлением жидкого стула участковый врач назначил фуразолидон для коррекции кишечных нарушений.
В результате отмены препарата и проведенного лечения липоевой кислотой, витамином Е, сорбитом, димедролом состояние ребенка нормализовалось, и показатели функции печени пришли к норме. Диагноз врожденного гепатита был отвергнут.
Анализ данного случая позволяет предположить, что поражение печени было вызвано фуразолидоном. В пользу лекарственного происхождения осложнения свидетельствовали улучшение состояния и регресс симптомов после отмены препарата. Известно, что фуразолидон является высокотоксичным препаратом, способным поражать многие органы, в том числе и печень. Обращает на себя внимание то, что препарат назначен для лечения дисбактериоза — заболевания, которого нег в перечне показаний к назначению фуразолидона.
У ребенка появился жидкий стул без патологических примесей. Нельзя исключить, что причиной его возникновения был сульфат магния, который обладает слабительными свойствами. Остается неясным, на каком основании поставлен диагноз «дисбактериоз» и почему для его коррекции выбран фуразолидон.
В данном случае не было учтено и то, что фуразолидон не рекомендуется применять у детей до 1 месяца из-за риска развития гемолитической анемии вследствие недостаточного развития ферментных систем у таких детей.
И хотя препарат был назначен ребенку двух месяцев, нельзя исключить наличия у него ферментной недостаточности, так как у больного отмечались признаки отягощенного анамнеза, что могло способствовать развитию данного осложнения.
Таким образом, результаты проведенного исследования свидетельствуютотом, что проблема НПР в результате ошибок врачей весьма актуальна для практического здравоохранения России. Примерно треть всех лекарственных осложнений можно считать ятрогенными, причем большинство из них является серьезными, требующими госпитализации или ее продления, приводящими к стойкой потере или снижению трудоспособности (инвалидности), представляющие угрозу для жизни и даже приведшие к смерти больных.
Если учесть тот факт, что сообщаемость о случаях возникновения НПРв нашей стране чрезвычайно мала и значительно уступает таковой в странах с развитой системой контроля безопасности лекарств (число сообщений на численность населения), то правомерно предположить, что мы имеем гораздо большее количество лекарственных осложнений, в том числе и связанных с ошибками врачей.
Основные направления в решении проблемы профилактики осложнений лекарственной терапии, связанных с врачебными ошибками
Анализ специальных исследований, посвященных вопросу изучения медицинских ошибок вообще и ошибок врачей в назначении лекарственных средств в частности, свидетельствует о том, что в их основе лежат недостатки системы подготовки и усовершенствования медицинских кадров в области фармакотерапии, несвоевременное и недостаточное предоставление медицинским и фармацевтическим работникам необходимой информации о возможных неблагоприятных побочных эффектах медикаментов, а также недостатки в организации и функционировании систем контроля безопасности лекарств [14, 15, 19].
Результаты проведенной нами работы позволяют предположить, что в основном те же причины определяют осложнения фармакотерапии и в нашей стране.
Для решения проблемы осложнений фармакотерапии вследствие врачебных ошибок нам представляется целесообразным предложить следующие три основные направления:
1. Совершенствование преподавания фармакологии и клинической фармакологии в медицинских институтах (академиях, университетах) и институтах (академиях) усовершенствования врачей. При этом необходимо не только совершенствование соответствующих программ, но и методических приемов обучения. Студент и врач должны не только получить определенные знания. но и научиться ориентироваться в огромном числе поступающих на фармацевтический рыноклекарственных препаратов с тем, чтобы уметь рационально выбрать и грамотно назначать лекарство конкре гному больному.
2. Предоставление медицинским и фармацевтическим работникам здравоохранения объективной независимой информации о возможных неблагоприятных реакциях на лекарственные средства, включая сведения о взаимодействии лекарств друг с другом и с биологически активными веществами.
3. Совершенствование системы контроля безопасности лекарств как на федеральном и региональном уровнях, так и непосредственно влечебно-профилактических учреждениях. При этом весьма важным является наряду с использованием метода спонтанных сообщений внедрение в практику таких современных методов выявления неблагоприятных побочных эффектов лекарственных средств, как активный мониторинг, анализ реестров и баз данных, содержащих сведения о заболеваемости и смертности, анализ зависимости осложнений фармакотерапии от потребления лекарств.
В заключение необходимо отметить, что в изучении ятрогенных осложнений лекарственной терапии и их профилактике ведущую роль должны играть медицинские и фармацевтические работники практического здравоохранения. Ни в коем случае нельзя «загонять» проблему ошибок при фармакотерапии вглубь и прятать ее.
Практика и отдельные исследования показали, что именно боязнь обвинения в некомпетентности и возможного наказания больше всего препятствуют активному участию в этой работе большинства специалистов [20]. В связи с этим на всех уровнях системы здравоохранения должна быть создана деловая доброжелательная атмосфера экспертизы сообщений об осложнениях лекарственной терапии с целью выявления наиболее типичных ошибок, причин их возникновения и разработки мер их предотвращения, а не с целью наказания за прошлые ошибки.
Участие врачей, медицинских сестер, провизоров и фармацевтов в этой работе является их гражданским и профессиональным долгом и в конечном итоге может спасти жизнь и сохранить здоровье тысячам людей. Не случайно в «Этическом кодексе врача», одобренном на II Пироговском съезде, сказано, что сообщение о побочных действиях лекарств является профессиональным долгом медицинского работника.
Abstract
The problem of adverse drug events is very actual problem I at present. Its prevalence causes deep concernment in practitioners and patients. The popularization of spontaneous messages method is the first attempt in this course. Besides that it is impossible to solve the problem of medical mistakes without medical society involvement. That is why this problem requires a big attention and the specialist’s employment. One of the main factors is the practitioner’s activity in the accounts of adverse drug effects and medical mistakes. Only such information might be the base of recommendations for medical workers and can prevent ialrogenic drug complications.
Литература:
1. Quality of Health Care in America Committee. The Institute of Medicine Report on Medical Errors: Misunderstanding Can Do Harm. Med. Gen. Med., September 19, 2000.
2. Seeger J.D., Kong S.X., Schumock G. T. Characteristics associated with ability to prevent adverse-drug reactions in hospitalized patients. Pharmacotherapy, 1998, Nov-Dec, 18(6), 1284-1289.
3. Johnson J.A., Bootman J.L. Drug-related morbidity and mortality. A cost-of-illness model // J. Arch. Intern. Med., 1995, Oct. 9; 155 (18), 1949-1956.
4. Imbs J.L., Pouyanne P., Haramburu F. et al. Jatrogenic medication: estimation of its prevalence in French public hospitals. Regional Centers ol Pharmacuvigiaincc. Therapie 1999; 54 (1), 21-27.
5. Muehlberger N., Schneeweis S., Hasford J. ADRs Monitoringt Pharmacoepidemiology and drug safety, 1997, 6, Suppl.3, 71-77.
6. Pirmohamed U., Breskenridge A.M., Kiteringham N.R. et al. Adverse drug reactions. BMJ, 1998, 316, 1295-1298.
7. UK Department of Health. An organization with a memory. 2000, December.
8. Moore N.D., Lecaintre D., Noblet C. et al. Frequency and cost of serious adverse drug reactions in a department of general medicine. Br. J. Clin. Pharmacol. 1998, 45 (3), 301-308.
9. Leape L., Brennan Т., Laird N. etal. The nature of adverse events in hospitalized patients: Results of the Harvard Medical Practice Study. New Engl. // J. Med., 1991, 324, 377-384.
10. Billings С. Incident reporting systems in medicine and experience with the aviation safety reporting systems. A Tale of Two Stories: (contrasting Views of Patient Safety. National Patient Safety Foundation, American Medical Association, Chicago Illinois, 1998.
11. Olsen P.M., Lorentzen H., Thomsen K., Fogtmann A. Medication errors in a pediatric department. Ugeskr. Laeger. 1997, Apr 14, 159 (16), 2392-2395.
12. Adverse Drug Events. Substantial problem but magnitude uncertain. US General Accounting Office. 2000, February, 1-12.
13. Wllson R., Runciman W., Gibberd R. et al. The quality in Australian health care study. Med. J. Aust., 1995, 163, 458-471.
14. Quality of Care Patient Safety. WHO, 2002, Resolution EB, 109, 16.
15. Thomas P., Lombardi D. Closing the Loop — Implementing Quality Improvement Processes and Advances in Technology to Decrease Medication Errors. FASHP.
16. Астахова A.B., Лепахин В.К. Проблемы безопасности лекарственных средств в России // Фармацевтический мир, 1997, №2, 10-12.
17. V Российский национальный конгресс «Человек и лекарство» // Безопасность лекарств. 1998, № 2, с. 14-15.
18. Истратов С.Ю., Брайцева Е.В., Вартанян И.Р. Взаимодействие лекарственных средств // Новая аптека, 2000, № 9, с. 34-38.
19. Vincent С., Knox E. Clinical risk modification, quality, and patient safety: interrelationships, problems, and future potential. Best. Pract. Benchmarking. Healthc. 1997, Nov-Dec, 2(6), 221-226.
20. Williams D., Kelly A., Feely J. Drug interactions avoided a useful indicator of good prescribing practice. Br. J. Clin. Pharmacol. 2000, Apr. 49(4), 369-372.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Все действия врачей, вызвавшие неблагоприятные последствия для больного, большинство судебных медиков и юристов делят на три группы: несчастные случаи, врачебные ошибки и профессиональные преступления. Рассмотрение профессиональных преступлений выходит за рамки данной публикации. Темой настоящей статьи являются в основном врачебные ошибки, и лишь отчасти будет затронуто понятие о несчастных случаях.
Несчастные случаи
Под несчастным случаем в медицинской практике принято понимать неблагоприятный исход врачебного вмешательства, связанный со случайными обстоятельствами, которые нельзя предусмотреть при самом добросовестном отношении медицинского персонала к своим служебным обязанностям.
К несчастным случаям относят неожиданные смертельные исходы вследствие, например:
- индивидуальной непереносимости вводимого препарата;
- активизирования дремлющей инфекции;
- послеоперационных осложнений (воздушная эмболия, перитонит и кровотечение);
- асфиксии или остановки сердца во время наркоза;
- использования некачественного официнального продукта для медицинской технологии (официнальный лекарственный препарат [officinal formula] — лекарственный препарат, изготовленный в аптечной организации малыми партиями по стандартной прописи (например, согласно предписания Национальной Фармакопеи);
- проведения диагностических процедур: ангиографии, пиелографии, гастрофиброскопии, спинномозговой пункции, катетеризации сердца и др., сюда же относят
- рефлекторную остановку сердца во время эзофагоскопии.
Для доказательства несчастного случая необходимо исключить профессиональную неграмотность и небрежность врача, а также врачебную ошибку.
Особенно часто с несчастными случаями сталкиваются хирурги, когда в процессе оперативного вмешательства у больного выявляется какая-либо неожиданная патология. Иногда это происходит и в ходе самых обычных, рутинных операций.
Главный судебно-медицинский эксперт Москвы профессор В. В. Жаров приводит пример несчастного случая при тонзилэктомии у 17-летней девушки. Были соблюдены все пункты инструкции, определена группа и время свертывания крови, подготовлены кровь и кровезаменители. При удалении второй миндалины неожиданно фонтаном ударила кровь, кровотечение остановить не удалось, больная погибла. Оказалось, что у нее была редчайшая патология — дуга сонной артерии проходила сквозь миндалину. «Совершенно секретно», 1999, № 7).
Понятие врачебной ошибки
Многообразие врачебных ошибок, их причин и условий возникновения привело к тому, что до настоящего времени нет единого понятия врачебной ошибки, что естественно затрудняет медицинскую и юридическую оценку действий медицинских работников. Сложность усугубляется тем, что в законодательстве отсутствует термин «врачебная ошибка», поэтому юристы его обычно не применяют. Этот термин получил распространение преимущественно в медицинской литературе, хотя и здесь нет по поводу него единой точки зрения.

Давыдовский (1887–1968)
В нашей стране многие придерживаются мнения известного патолога И. В. Давыдовского: главным критерием врачебной ошибки является вытекающее из определенных объективных условий добросовестное заблуждение врача, основанное на несовершенстве современного состояния медицинской науки и ее методов исследования, на особом течении заболевания у определенного больного или недостатке знаний и опыта врача, но без элементов халатности и профессиональной неграмотности.
Следовательно, врачебные ошибки связаны с объективными условиями и обстоятельствами, смягчающими вину врача. Это либо несовершенство метода исследования или лечения, либо чрезмерное волнение и растерянность врача, либо отсутствие соответствующих условий для оказания помощи (мало времени для обследования при несвоевременной госпитализации, нет необходимой аппаратуры и др.). Таким образом, отличительной чертой врачебной ошибки являются добросовестные действия врача, его стремление оказать помощь больному, хотя эти действия и являются ошибочными.
На основе понятия, введенного И. В. Давыдовским, дано определение данного термина в Большой Медицинской Энциклопедии (т. 4, стр. 422): «Под врачебной ошибкой понимаются ошибки врача при исполнении им своих профессиональных обязанностей, являющиеся следствием добросовестного заблуждения и не содержащие состава преступления или признаков проступка».
История вопроса
О возможном нанесении врачом вольного или невольного вреда больному говорилось с древнейших времен. Отношение к врачебным ошибкам исторически менялось от сокрытия до полной огласки.
Многие выдающиеся врачи придавали большое значение откровенному признанию своих ошибок. Гиппократ определил так нравственное поведение врача в подобных ситуациях:
Хороший врач тот, кто редко ошибается, но еще лучший — кто не скрывает своих ошибок. …Если мы будем требовательны к себе, то не только успехи, но и ошибки станут источником знаний.
Он считал, что при незначительной ошибке врач должен признать свой промах перед больным. Если же ошибка серьезная, угрожающая жизни, врач не должен признавать ее в присутствии больного, так как это может нарушить его покой. Но должен отметить ошибку в своих записях в назидание врачам следующих поколений.


Гиппократ (V век до н. э.) Авл Корнелий Цельс (53 г. до н. э. — 7 г.)
Вслед за Гиппократом виднейший ученый I в. н. э. Цельс писал:
Только мелкий ум старается избежать неприятностей, глубокому же уму подобает признаваться в содеянных ошибках.
Врачи средних веков чаще скрывали свои ошибки. Это было связано с укреплением корпоративных отношений и схоластическим подходом к методам познания и лечения болезней. Но во все времена оставались врачи, которые подобно французскому хирургу XVIII столетия Ж. Л. Пти могли сказать:
Ошибки — это только ошибки, когда ты имеешь мужество их обнародовать, но они становятся преступлением, когда гордыня побуждает тебя скрывать их.
В России пристальное внимание к ошибкам врача, их публичному признанию и анализу связано с именем Н. И. Пирогова.
Н. И. Пирогов считал, что каждый добросовестный человек должен уметь признать и обнародовать свои ошибки, чтобы предостеречь от них людей менее сведущих. В «Анналах хирургического отделения клиники императорского Дерпского университета» (1837, 1839), почти полностью посвященных разбору хирургических ошибок, Н. И. Пирогов писал:
Мы должны считать себя трижды счастливыми, если нам удается в известной мере преодолеть ту или иную трудность при пользовании правилом врачебного искусства, постигнуть и преодолеть вкоренившийся предрассудок, расширить для наших сотоварищей узкую тропу, ведущую к истине. Но этого можно достигнуть, по моему мнению, только в том случае, если тщательно изучить ошибки, допущенные нами при занятиях практической медицины, более того, возвести их познание в особый раздел науки.
…С самого начала моего врачебного поприща я принял за правило: не скрывать ни моих заблуждений, ни моих неудач. И я доказал это, обнародовав все мои ошибки и неудачи, и, чистый перед судом моей совести, я смело вызываю каждого мне показать: когда и где я утаил хотя бы одну мою ошибку, хотя бы одну мою неудачу.


Николай Иванович Пирогов (1810–1881) Теодор Бильрот (1829–1894)
Современник Н. И. Пирогова, австрийский хирург Т. Бильрот был первопроходцем в разных областях хирургии, и многие операции он либо впервые рассмотрел в своих работах, либо впервые выполнил сам: обширные резекции языка при раке, удаление щитовидной железы и женских половых органов, операции на печени, крупных суставах, артериальных сосудах при аневризмах. Он по праву считается королем абдоминальной хирургии. Ему первому удалась резекция желудка по поводу рака, и классические способы резекции желудка носят сегодня имя Бильрота. И этот всеми уважаемый хирург отмечал:
Только слабые духом, хвастливые болтуны боятся открыто высказываться о совершенных ошибках. Кто чувствует в себе силу сделать лучше, тот не испытывает страха перед сознанием своей ошибки.
Случалось, что врачи считали себя полностью ответственными за смерть больного в результате врачебной ошибки. Известный московский хирург-уролог Ф. И. Синицын даже устраивал специальные «покаянные» субботы, где разбирал ошибки, случившиеся в его клинике.
В 1920–30-е гг. многие хирургические журналы как отечественные, так и зарубежные ввели разделы, освещающие ошибки в хирургии («Новый хирургический журнал», «Вестник хирургии им. И. И. Грекова» и др.).
В 1936 г. под редакцией Э. Р. Гессе, С. С. Гирголава и В. А. Шаака вышел первый том 4-томного руководства для врачей «Ошибки, опасности и непредвиденные осложнения при лечении хирургических заболеваний». В нем приняли участие около 50 виднейших хирургов СССР.
Врачебные ошибки: актуальность проблемы
Врачебные ошибки неизбежны. Согласно статистике чаще всего врачебные ошибки совершают хирурги, акушеры-гинекологи, стоматологи и косметологи.
И. А. Кассирский, известный терапевт и гематолог, академик АМН СССР, заслуженный деятель науки, писал об этом так:

(1898–1971)
Ошибки — неизбежные и печальные издержки врачебной деятельности, ошибки — это всегда плохо, и единственное оптимальное, что вытекает из трагедии врачебных ошибок, — это то, что они по диалектике вещей учат и помогают тому, чтобы их не было.
…Надо признать, как бы ни было хорошо поставлено медицинское дело, нельзя представить себе врача, уже имеющего за плечами большой научно-практический стаж, с прекрасной практической школой, очень внимательного и серьезного, который в своей деятельности мог бы безошибочно определить любое заболевание и столь же безошибочно лечить его, делать идеально операции.
Проблема врачебных ошибок глобальна. По данным Чарльза Скетчарда, вице-президента отдела здравоохранения по странам Европы, Ближнего Востока и Африки информационной корпорации Oracle, крупнейшего после Microsoft разработчика программного обеспечения, более 100 тысяч американцев ежегодно погибают вследствие медицинских ошибок, которые можно было бы предотвратить.
При этом в США размеры компенсаций, выплачиваемых по искам к медикам, подчас достигают сотен тысяч, а то и миллионов долларов. Их выплату, как правило, берут на себя страховые компании. Обычно американский врач тратит на страховые взносы до 10% своего годового заработка, а врачебная ошибка по решению суда «стоит» в среднем около 140 тысяч долларов.
В Нидерландах, по неофициальным данным, неправильные действия медиков приводят к смерти от 1,5 до 6 тысяч пациентов в год.
В Великобритании медицинские ошибки — третья по частоте причина смерти после онкологии и сердечно-сосудистых заболеваний.
Во Франции расходы на устранение последствий неправильного применения медикаментов составляют более 5 млрд евро в год.
В России официальной общероссийской статистики врачебных ошибок не существует. При этом в российском медицинском сообществе распространена точка зрения, что каждый третий диагноз в нашей стране ставится неверно.
Управляющий Центра медицинского права А. В. Панов считает:
По данным Минздрава России смерть от врачебных ошибок в России наступает в 45–50 тыс. случаях ежегодно. Учитывая свойство властей, и не только российских, приукрашать статистику, можно смело вводить поправочный коэффициент. Речь идет как минимум о 100 000 человеческих жизнях в год.
Причины врачебных ошибок
Из существующих многочисленных классификаций врачебных ошибок наиболее удобной в практической работе нам кажется принадлежащая хирургам Н. И. Краковскому и Ю. Я. Грицману, позволяющая разграничивать ошибки по этапам хирургической работы: 1) диагностические; 2) тактические; 3) технические; 4) организационные; 5) ошибки в ведении документации; 6) ошибки в поведении медицинского персонала, (т. е. деонтологические).
Диагностические ошибки зависят: от невнимания к жалобам больного, не полностью собранного анамнеза (по некоторым данным, ошибки в сборе анамнеза занимают главное место в постановке ошибочного диагноза — до 25%); невнимательного или неполного осмотра пациента; недооценки или переоценки данных лабораторного и инструментального обследования; неиспользования консультаций различных специалистов; недооценки сопутствующих заболеваний и осложнений. Пациент, страдающий только одним заболеванем, встречается редко, особенно в настоящее время на фоне постарения населения и хронизации многих заболеваний.
Ошибки в диагностике могут быть связаны с атипичным течением заболевания. По данным профессора А. Н. Орлова (1997) у 12% больных с гнойным перитонитом наблюдались нормальные показатели «белой крови» и других тестов хирургической инфекции.

Кактурский
Процесс расхождения клинического и патологоанатомического диагнозов, то есть прижизненного и посмертного, по результатам вскрытия, всегда стабилен и колеблется во всем мире в интервале от 10 до 20%. И это в самых современных клиниках, оснащенных новейшим оборудованием и приборами. Т.е. каждый десятый, или даже пятый умерший лечился не от того заболевания. Раз у него было основное заболевание не распознано, то и лечили его не от того.
Л. В. Кактурский, член-корреспондент РАМН, д. м. н., профессор, директор НИИ морфологии человека РАМН, с 1996 г. зав. патологоанатомическим отделением Центральной клинической больницы Московской Патриархии

Вскрытие трупов больных четырех крупных больниц Москвы показало, что в 21,6% случаев диагноз, установленный при жизни, был неправильным, причем в каждом из пяти случаев не было установлено воспаление легких. А ошибки при диагностике злокачественных новообразований составляли 30–40%.
…Никакие знания и опыт не в состоянии гарантировать безошибочность действий врача, так как уникальность и многочисленные сочетания тех или иных признаков различных болезней столь разнообразны, что предусмотреть это трудно при самом добросовестном отношении».
В.И. Акопов, д. м. н., профессор, зав. организационно-методическим отделом Бюро судебно-медицинской экспертизы Ростовской области
Неполнота обследования не всегда зависит от врача, т. к. в ряде медицинских учреждений отсутствует или неисправна необходимая аппаратура, инструментарий. Однако даже в лечебных учреждениях, оснащенных новейшим медицинским оборудованием, может возникнуть как будто парадоксальная ситуация: избыточность «медицинского вооружения» не улучшает результаты обследования и лечения, а иногда приносит прямой или косвенный вред. Иногда диагноз совершенно ясен без сложных исследований, они оттягивают начало лечения и мучительны для больных. Именно поэтому классические методы обследования по-прежнему имеют очень важное значение.
Больной 23-х лет при обследовании был поставлен диагноз гемосидерома среднего уха и назначены различные методы лучевого и лабораторного исследования. Она готовилась к радикальной операции на ухе. Однако больной ранее не было проведено банальной отомикроскопии. Во время данного исследования была обнаружена покрытая серными массами голубая бусинка, в 5-летнем возрасте застрявшая в наружном слуховом проходе на барабанной перепонке. Она-то и создала эффект «голубого уха». Бусинка была удалена, и операцию отменили.
При подозрении на злокачественную опухоль порой не совпадают результаты клинического обследования и заключения гистолога. Недооценка заключения гистолога о наличии опухоли может привести к промедлению с лечением и прогрессированию болезни, переоценка же опасна непоказанным оперативным вмешательством или облучением. Тот и другой случаи требуют дополнительного исследования и высококвалифицированной консультации.
Беременной больной был поставлен диагноз рака груди, подтвержденный гистологическим исследованием. Было предложено прерывание беременности, ампутация груди, химио- и лучевая терапия. Пациентка отказалась от ампутации груди и аборта. Исповедовалась, причащалась, молилась. Мультидисциплинарная бригада из 2 священников, онколога, гинеколога и участкового врача наблюдала пациентку до самых родов. Опухоль не прогрессировала. Беременность протекала благополучно. После родов сделана повторная биопсия опухоли. Атипичных клеток нет, признаки хронического гнойного мастита. Выполнена секторальная резекция груди в области гнойного очага. Женщине сохранена грудь, ребенку — жизнь. Удалось избежать трагедии, которая могла бы стать результатом скоропалительного решения онколога.
Многие диагностические ошибки возникают при обобщении результатов обследования больных. Неправильная оценка полученных клинических данных может быть вызвана неспособностью врача к концептуальному мышлению. Переоценка и неверная интерпретация ведущего симптома может привести к трагическим последствиям. Так, острые боли в животе при недиагносцированной абдоминальной форме инфаркта миокарда заставили хирурга пойти на оперативное вмешательство, во время которого больной погиб.
Причиной диагностических ошибок может быть также слишком узкая специализация врача, рассматривающего больного только с позиций своей специальности.
И. А. Кассирский описал случай, когда у мальчика, страдающего хроническим отитом, появились подъем температуры до 40°, головные боли, небольшие выделения из уха. Приглашенный врач-отоларинголог поставил диагноз «острый отит» и высказал подозрение на мастоидит и менингит. Повторные анализы крови показали лимфоцитоз и лейкопению. При детальном осмотре терапевтом у ребенка была обнаружена увеличенная болезненная селезенка, и при тщательном сборе анамнеза установлено, что летом, когда он жил на даче, там была вспышка малярии. При исследовании крови диагноз малярии был подтвержден, и соответствующее лечение привело к выздоровлению ребенка.
Тактические ошибки (ошибочное лечение). Следующая группа причин — ошибки в лечении больных. Они связаны в первую очередь с неправильной диагностикой, когда больному назначается лечение, не соответствующее его заболеванию.
К ошибкам в лечении относятся:
- неполноценное обследование больного как результат отсутствия необходимых специалистов, лекарственных препаратов, специальной лечебной аппаратуры;
- ошибочная диагностика вследствие неверного выбора методов исследования для установления диагноза;
- неправильная оценка результатов исследования, вследствие чего больному устанавливается диагноз и назначается лечение, не соответствующие его заболеванию;
- ошибки в установлении показаний и противопоказаний к тому или иному методу лечения;
- непонимание динамики болезненного процесса, что обусловливает длительное однотипное лечение без учета его эффективности;
- невнимание к индивидуальным особенностям больного, в частности, к переносимости им различных лекарственных препаратов;
- игнорирование совместимости лекарств, их побочных действий;
- полипрагмазия (назначение одновременно большого числа лекарственных препаратов);
- неправильное выполнение лечебных манипуляций;
- неоправданно выжидательная тактика хирурга, особенно при ургентной патологии, когда слишком позднее хирургическое вмешательство уже не спасает больного;
- пренебрежение исследованием общего состояния организма — отдельные хирурги при наличии показаний к оперативному вмешательству вообще не учитывают общего
- состояния пациента, и терапевта на консультацию зачастую приглашают уже после операции, когда больной, например, с сахарным диабетом, сердечной или легочной
- недостаточностью находится в тяжелейшем состоянии, несмотря на технически безупречно выполненную операцию и правильные действия анестезиологов и реаниматологов;
- избыточные, слишком решительные действия, особенно свойственные хирургам, за что они и получили название «хирургической агрессии», когда врач производит
- серьезное оперативное вмешательство при недостаточной его обоснованности и в отсутствие необходимых условий.
Больной была предложена сложная дорогостоящая ушная операция, вместо которой в амбулаторных условиях достаточно было проведение мирингопластики биопленкой, и положительный результат был бы достигнут в течение 10 дней.
По сообщению профессора А. В. Гуляева на заре развития сердечной хирургии в журнал «Грудная хирургия» поступали статьи об операциях на сердце, выполненных врачами районных больниц, без элементарных условий для хирургического вмешательства.
В медицине не может быть стандартного подхода к больным, стандартного выбора метода диагностики и способов лечения даже при одних и тех же заболеваниях, поскольку врач лечит больного, а не болезнь. Врач должен всегда помнить, что он лишь исполнитель воли Божией относительно пациента. Архиепископ Лука обычно перед операцией спрашивал больного, верует ли тот в Бога, так как не профессор возвратит ему здоровье и саму жизнь, а Бог его руками. Перед операцией он ставил йодом крест на теле больного. В операционной у владыки Луки стояла на тумбочке икона, а возле нее зажженная лампада.

В земской больнице операцию проводит хирург В.Ф. Войно-Ясенецкий (слева)
Организационные ошибки. На всех этапах обращения больного за медицинской помощью возможны организационные ошибки, к которым относятся некачественное проведение профилактических осмотров отдельных групп населения или отсутствие их; поздняя госпитализация; помещение больных в непрофильные лечебные учреждения; необоснованные переводы тяжелых больных с неясным диагнозом из одного стационара в другой; непроведение необходимых консультаций и консилиумов; дефекты в наблюдении за больными с хроническими заболеваниями.
Ю. Г. Бойко и Н. Ф. Силяева приводят пример, когда у больной, страдавшей гипертонической болезнью с атеросклеротическим нефросклерозом за 7 лет ни разу не был взят анализ мочи.
Грубую организационную и одновременно деонтологическую ошибку совершили врачи центральной районной больницы, направив на консультацию к кардиологу областной больницы 56-летнего больного с постинфарктным кардиосклерозом, не учтя тяжесть состояния больного, не предоставив санитарного транспорта и без сопровождения медицинского работника. Больному пришлось самостоятельно преодолеть путь в 175 км, что утяжелило его состояние и, прибыв в больницу, он умер от сердечной недостаточности прямо в приемном покое.
При анализе летальных исходов, когда изучалась не только клиническая история болезни, но и амбулаторная карта, выяснялось, что некоторым больным с хроническими заболеваниями, находящимся под наблюдением врача поликлиники, ни разу за многие годы не проводились анализы крови и мочи.
Ошибки ведения документации. Ошибки в диагностике и лечении могут быть связаны с небрежно и неполно оформленной медицинской документацией, затрудняющей связь между различными медучреждениями и врачами разных специальностей. Иногда неразборчивый почерк врача ведет к трагическим последствиям.
Малопонятный почерк врача привел 42-летнего пациента к смерти в результате того, что в аптеке неправильно поняли выписанный рецепт и выдали не то лекарство, которое вызвало инфаркт миокарда. («Медицинская газета» № 57 от 28.07.2000).
Ошибки заполнения медицинских карт и историй болезни:
- небрежно и неполно оформленная медицинская документация, ошибки в ней;
- отсутствие результатов обследований,
- отсутствие записей консультаций специалистов: не зафиксированы даты, часы и содержание консультаций;
- отсутствие записей о назначениях или их изменении, о лечебных процедурах и дозировках введенных или данных внутрь лекарственных средств;
- расхождения в записях в истории болезни и листе назначений для медсестры;
- отсутствие подписей пациентов под информированным согласием на обследование, лечение, операцию;
- запись диагноза в сокращенном виде: «язва голени», вместо «варикозная язва средней трети левой голени»;
- отсутствие сведений от лиц, доставивших больного в лечебное учреждение в тяжелом состоянии и др.
В настоящее время изучение всей медицинской документации больного затруднительно, так как он может обращаться в различные частные медицинские учреждения. В этой ситуации повышается ответственность врача за тщательный сбор анамнеза, установление доверительных отношений с пациентом.
Деонтологические ошибки, связанные с неисполнением врачами принципов деонтологии, могут возникнуть между врачом и пациентом в любой момент: при обследовании, лечении, и особенно при информировании больного о его состоянии. По сути дела и все вышеизложенные причины ошибок, так или иначе, связаны с нарушением принципов медицинской этики. По мнению А. Г. Чучалина, «больше половины врачебных ошибок в России совершаются по этическим причинам». Внимание или невнимание к жалобам больного — чисто этическая категория, но от него зависит полнота анамнеза, необходимого для диагностики. Формальное отношение к больному часто ведет к ошибкам, ухудшению его состояния. Все диагностические и лечебные вмешательства должны быть обоснованы не только клинически, но и деонтологически. Неумение вести беседу с больным может привести к ятрогениям психогенного или информационного характера, что будет изложено далее.
«Даже самая современная техника не заменит плодотворного взаимодействия врача и больного. По-настоящему хороший результат в медицине даст сочетание доверительных человеческих отношений с чудесами научно-технического прогресса. Поэтому технически оснащенный врач должен не только уметь, но и любить разговаривать с больным».
Ригельман P. Как избежать врачебных ошибок. Книга практикующего врача. Пер. с англ. М.: Практика, 1994.
В деонтологии особенно важен характер хирурга. Самоуверенный врач не желает прислушиваться к советам своих коллег. Неуверенный в себе врач, наоборот, некритически воспринимает мнение окружающих, особенно авторитетных для него лиц, быстро меняет мнение о состоянии больного. Молодые хирурги чрезмерно доверяют мнению консультанта. Несомненно, его мнение надо учитывать, но консультант видит больного один раз, в то время как лечащий врач, наблюдая больного постоянно, может подойти к нему более индивидуально. Преклонение перед научно-техническими достижениями ведет к небрежному осмотру больного. От чрезмерного увлечения техникой в медицине предостерегали многие врачи. Так, И. А. Кассирский отмечал: «Никогда инструментальное исследование не должно быть опаснее болезни».
Консервативность мышления, часто связанная с возрастом, иногда препятствует пополнению знаний и мешает врачу применять новые методы диагностики и лечения. При неблагоприятном исходе лечения именно деонтологические ошибки, в первую очередь, учитываются больными или их родственниками, порождая многочисленные жалобы и настойчивые требования о привлечении врача к уголовной ответственности. Напротив, известны случаи, когда при неблагоприятном исходе лечения, но соблюдении врачом правил медицинской деонтологии, родственники умершего становились защитниками врача, поскольку они видели, что врач сделал все, что было в его силах, и сам тяжело переживал происшедшее.
Субъективный фактор
Анализируя причины врачебных ошибок, многие авторы, и прежде всего И. В. Давыдовский, применяют более простую классификацию, чем приведенная выше, и подразделяют их просто на объективные и субъективные.
При этом к объективным причинам относят позднюю госпитализацию больного; тяжесть состояния, не позволяющую провести необходимое обследование; редкие атипичные формы болезни; характерологические, возрастные, интеллектуальные особенности больного, которые, в частности, затрудняют сбор анамнеза; отсутствие возможности провести необходимые исследования и консультации. К субъективным — недостаточную квалификацию врача; незнание или нежелание выполнять принципы деонтологии, что ведет к формальному отношению к больному, его обследованию и лечению; переоценку или недооценка специальных исследований и др.
Роль субъективного фактора очень значительна. По данным Н. Э. Эльштейна на его долю приходится до 60–70% всех причин диагностических ошибок.
Значительная часть ошибок связана с обыкновенной усталостью медицинских работников, обусловленной неудовлетворительной зарплатой, перегруженностью, неукомплектованностью штатов, бумажной волокитой. Поэтому в ряде европейских стран предлагается жесткое ограничение врачебной нагрузки.
Казалось бы, чем моложе врач, тем чаще он ошибается, однако практика показывает, что как раз опытные врачи ошибаются очень часто. И. В. Давыдовский объяснял это так:
Дело в том, что эти врачи полны творческих дерзаний и риска. Они не бегут от трудностей, то есть трудных для диагноза случаев, а смело идут им навстречу.
…Надо называть вещи своими именами. Я много думал и передумывал снова и снова. Тысячи сложных и сложнейших операций и… довольно много смертей. Среди них много таких, в которых я прямо виноват. Нет, нет, это не убийства! Все во мне содрогается и протестует. Ведь я сознательно шел на риск для спасения жизни.
В одной из ведущих хирургических клиник Военно-медицинской академии, которой руководил Ю. Ю. Джанелидзе, проанализировали врачебные ошибки и выяснили, что почти половина из них совершена известными профессорами. О том же свидетельствуют и признания знаменитейших хирургов.

Н. М. Амосов, советский хирург-кардиолог, ученый-медик, литератор, автор новаторских методик в кардиологии и торакальной хирургии, академик АН УССР (1969), Герой Социалистического Труда вспоминал: «В тридцатые годы — резекция желудка, удаление почки казались нам, аспирантам, вершиной хирургии. Наши светила лишь очень робко пытались сделать что-либо в грудной полости и почти всегда — неудачно. Потом надолго бросали. А теперь у меня ординаторы оперируют митральные пороки сердца, и больные не умирают. Да, конечно это дорого стоило людям. И хирургам. Но теперь есть отдача.
…Идет прибыль…. Смотришь — умирает все меньше и меньше. Уже думаешь — достиг! Начинаешь оперировать больных потяжелее — и тут тебя — раз! раз! Лежишь потом мордой в грязи: «Ах, зачем я взялся? Почему не остановился тут?» А потом отойдешь и снова что-то ищешь. И так многие хирурги, во всем мире».
Деструктивное отношение врача к своим ошибкам
Как же ведут себя врачи, оказавшись лицом к лицу с собственными ошибками? Модели поведения могут быть как конструктивными (правильными) так и деструктивными (неправильными) — греховными.
Деструктивное поведение включает в себя: отрицание либо оправдание ошибки; перекладывание ошибки на другое лицо и отсутствие покаяния. Такое поведение греховно.
«Есть хирурги, — писал Н. Н. Петров, — которым кажется, что они все знают; их ничем не удивишь; им все доступно и никогда они не ошибаются. Такая позиция свидетельствует о невысоком идейном уровне подобных лиц; она мешает их прогрессу и закрепляет за ними их ошибки ко вреду как их самих, так и для их пациентов и их учеников, получающих таким образом дурной пример».
Такие врачи с упорством, достойным лучшего применения, всячески стремятся доказать свою правоту, хотя ошибка их очевидна.
Оправдание и перекладывание ответственности за свои ошибки на других достаточно распространены среди хирургов. Они объясняют свершенную ошибку плохой организацией, отсутствием инструментария, обвиняют ассистента, операционную сестру и даже больного за то, что он не полностью сообщил свои жалобы, плохо выполнял рекомендации и др. Иногда это сопровождается неуместным остроумием: «После моих блестящих операций больные не имеют права плохо себя чувствовать».
Примером попытки врача переложить свою вину на других было поведение дежурного врача, который не сделал девочке срочно показанную операцию по поводу острого аппендицита. Пришедшие утром врачи отделения немедленно взяли больную в операционную, но у нее уже развился перитонит, и девочка погибла. Виновный в запоздалой операции дежурный врач при разборе дела упорно старался доказать, что смерть наступила по вине заведующего отделением, который якобы плохо произвел
аппендэктомию.
Некоторые врачи, упорно защищаясь, выдвигают неоспоримый, с их точки зрения, довод: «А вы никогда не ошибались?». Таким врачам следует помнить: чужие ошибки не оправдывают их собственные.
Такое поведение — это грех самоуверенности и гордости, когда наше рациональное знание и уверенность: «я все смогу сделать», — заслоняет Христа и память о том, что врачебный дар — это дар Божий, а жизнь и здоровье пациента всецело находятся в руках Божиих.
Другой вариант деструктивного подхода — впадение в глубокую депрессию.

(1891–1954). Художник
М. В. Нестеров
«За 35 лет моей хирургической деятельности накопилось пять — шесть, а то и целый десяток таких трагических ошибок, — писал С. С. Юдин, — которые я не могу забыть десятилетиями и которые так глубоко потрясли мое сознание, чувства совесть, что, воспоминания о них я снова переживаю, как вчера, так и сегодня».
Иногда нравственный конфликт в душе врача, совершившего тяжелую ошибку с роковыми для больного последствиями, делается тяжелой личной трагедией и даже в ряде случаев завершается самоубийством. Трагический пример — самоубийство талантливого профессора-хирурга Петербургской военно-медицинской академии С. П. Коломнина, потрясшее общественность в 1886 году, после смерти больной от передозировки кокаина при проведении операции по поводу язвы прямой кишки.
Промысл Божий и врачебные грехи
Честно и смело говорил о своих ошибках основоположник отечественной нейрохирургии Н. Н. Бурденко:

(1876–1946)
Я часто и сам во время своей деятельности совершал ошибки и в диагнозе, и в технике операций… однако, в отчаяние и уныние впадать не следует. Не уныние, а еще большую жажду испытаний и самосовершенствования должны вызывать наши неудачи и несовершенное
знание
С. С. Гирголав считал:
Если врач искренне переживает свою ошибку, старается анализировать ее причину, при возможности исправить или свести к минимуму последствия ошибки, то он заслуживает сочувствия и не обвиняется коллегами. Кроме того, это снимает напряженные отношения в
коллективе.
Но, имея дерзновение, врачи должны учиться сотрудничать с Богом. Творческий врач-новатор должен молиться и испрашивать благословения Божия через священнослужителя церкви или непосредственно у Бога, а затем, с рассуждением взвесив все за и против, приступать к разработанному лечению.
Врач должен научиться преодолевать трагические ошибки своей деятельности глубоким покаянием перед Богом и молитвой о пострадавшем больном. Врачу следует помнить, что он не Бог и поэтому не в состоянии распоряжаться жизнью и смертью пациентов, даже сделав все от него зависящее.
Правильный (конструктивный) подход должен содержать:
- признание ошибки, покаяние перед Богом и исповедь;
- исправление возможного;
- извинение перед пациентом;
- анализ ошибки и стремление не повторять ее в будущем.
Грех немощи. Мы часто забываем, что врачебные ошибки должны быть предметом покаяния.
Порой от усталости, или плохого настроения, или рассеянности, или невнимательности, или болезненности телесного естества нашего мы не замечаем симптомов болезни и ставим диагноз неправильно или поздно.
Грех немощи часто связан с перегруженностью, переоценкой своих физических и интеллектуальных возможностей, самоуверенностью, т. е. с различными проявлениями гордости. Мы не хотим себе сознаться, что эта ошибка в диагностике или проводимом вмешательстве связана с тем, что мы сегодня были не в форме или по каким-то причинам задуманное не получилось. А всего-то и надо сказать: «Да, я сегодня плохо оперировал, я сделал пациенту больно, я неудачно обследовал больного, прости меня, Господи».
Грех самонадеянности. Врач, целиком уповающий на собственные силы, наносит урон своей душе и подвергает дополнительному риску жизнь и здоровье пациентов.
Грех самонадеянности — это отсутствие сотрудничества с Богом. Грех за перегруженность и неудовлетворительный хронометраж лежит на руководителях здравоохранения; при перегруженности врач должен учиться уповать на помощь Божию и содействие Божие там, где он сам не успевает или физически истощен.
Грех некомпетентности мы видим в себе, когда из-за недостаточной подготовки приносим больным страдания, которых не было бы, если бы уровень профессионального мастерства был выше.
Преодоление его — в постоянной работе над собой, над своим профессиональным уровнем, своей ленью и нерадением к специальности. Врач обязан учиться всю свою жизнь. Все быстро меняется: препараты, оборудование, ситуации. Врач — это не станок, не механизм. Это человек, практически проживающий свою жизнь вместе с больными, учитывающий, анализирующий все факторы происходящего вокруг него и адаптирующий их к ситуации.
В последнее время мы чаще отмечаем незнание, неумение даже не у молодых, а у вполне зрелых врачей. Последние были не лучшим образом научены, а, самое главное, полностью пренебрегли самообучением и самовоспитанием.
С. Я. Долецкий — детский хирург, писатель, академик АМН СССР, придавал большое значение личности врача:

(1919–1994)
Ограниченный интеллект, плохие руки, несамокритичность, небрежность, самоуверенность, сверхэмоциональность, торопливость и многое другое могут быть в равной мере связаны с недостатком воспитания, происхождением и с неблагоприятными обстоятельствами. Дефекты интеллигентности и культуры впрямую не могут быть связаны с ятрогенией, но бесспорно, имеют непосредственное начение.
Грехи сребролюбия и человекоугодия мы видим, когда на первом месте стоит желание использовать больного человека для личной финансовой или человеческой выгоды, а не послужить болящему Христу. Они преодолеваются милосердием, бескорыстием и личной благотворительностью врача: материальной или профессиональной.
Грех неблагодарности: всегда ли мы благодарим Господа за то, что Он дал возможность послужить Ему, помогает нам в лечении больных?
«Все могу во укрепляющем меня Иисусе Христе», — вот правильное внутреннее устроение врача.
Профилактика врачебных ошибок
И. А. Кассирский предупреждал, что клинико-анатомические конференции не должны превращаться в судилище патанатома над клиницистами. Вместе с тем и клиницисты должны самокритично освещать клинику прижизненных данных больного.
«На этих конференциях должны неизменно царить рабочая атмосфера и постоянно доминировать дух взаимопонимания и взаимопомощи, научной добросовестности и бескомпромиссности в отношении установления истины».
Разбирая ошибку, совершенную хирургом ради получения объективной картины, целесообразно рассмотреть всю деятельность отделения в целом, т. к. ошибка хирурга во многом может зависеть от организации работы отделения и характера взаимоотношений сотрудников. Без этого условия пострадать может хирург, много лет честно работающий, спасший сотни больных.
Надежной профилактикой многих врачебных ошибок можно считать:
- стремление к компетентности;
- систематическое неформальное повышение своих знаний;
- неуклонное добросовестное исполнение профессиональных обязанностей;
- соблюдение принципов «не вреди» и «риск только в интересах больного»;
- приучение себя не стесняться прибегать к помощи опытных коллег и консультантов;
- неизменно критическое отношение ко всем своим действиям.
Полезна практика тех отделений, где проводятся систематические гласные обзоры совершенных ошибок в присутствии всех сотрудников, способствующие предупреждению новых ошибок. Большое значение имеют клинико-анатомические конференции и лечебно-контрольные комиссии.
Но все это не заменит хранения совести врача в отношении Бога, когда лишь на Него уповает он в своем врачевании и жизни и Ему предает участь свою и своих больных — и временную, и вечную. Что же такое хранение совести в отношении к Богу? Совестливый пред Богом врач:
- не приписывает себе дары Божии;
- постоянно памятует о Боге и ходит в присутствии Божием;
- осознает себя носимым и хранимым силою Божией;
- и себя, и все свое врачебное искусство посвящает на служение Богу и во славу имени Его;
- на Него уповает в своем врачевании и жизни и Ему предает участь свою и своих больных — и временную, и вечную.
Юридические последствия врачебных ошибок
Термин «врачебная ошибка» употребляется лишь в медицинской литературе и практике. В Российском Уголовном кодексе этот термин отсутствует и доказать в суде врачебную ошибку практически невозможно.
Чаще всего уголовные дела против медиков возбуждаются по ст. 109 ч. 2. «причинение смерти по неосторожности», ст. 118 ч. 2. «причинение тяжкого вреда здоровью по неосторожности» и ст. 293 — «халатность».

Медицинское сообщество сегодня не защищено. И в нашем уставе есть целый раздел, посвященный защите врача. Это создание третейских судов, досудебное разбирательство, страхование профессиональной ответственности и т. д. Сегодня растет вал претензий к медицинским работникам. И нам надо постараться этот вал остановить. Там, где доктор виноват, он виноват. А если не виноват, мы должны его защитить.
Л. М. Рошаль, директор московского НИИ
неотложной детской хирургии и травматологии
Еще одной проблемой являются судебно-медицинские экспертизы, основные источники доказательств в подобных делах. Нередко их выводы оказываются необъективными или эксперты отказываются устанавливать причинно-следственную связь между действиями медиков и смертью пациента.
В апреле 2013 г. Минздрав опубликовал проект закона «Об обязательном страховании пациентов при оказании медицинской помощи». Документ вызвал споры в медицинской среде: многие сочли, что понятие «врачебная ошибка» в законопроекте определено некорректно. Им названо «любое, повлекшее независимо от вины медицинской организации или ее работника, причинение вреда жизни и здоровью пациента». Более уместным представляется рассматривать отдельно дефекты медицинской помощи и действия врача, повлекшие негативные последствия для здоровья пациентов, без наличия вины в действиях доктора.
Невыполнимым, по мнению многих, выглядит и намерение создавать комиссии из независимых экспертов, которые будут устанавливать врачебные ошибки, причем делать это на общественных началах. «О том, что в центре всего стоит пациент, говорится только в названии, но не в концепции этого закона», — считает Л. М. Рошаль.
Проект закона не защищает медицинские организации и врачей от исков пациентов. Поэтому у врача, находящегося в современном противоречивом законодательном поле, прежде всего, должна быть личная ответственность перед Богом за свою деятельность и здоровье пациентов.
Литература
1. Акопов В. И., Маслов Е. Н. Право в медицине. М.: Книга-сервис, 2002. 352 с.
2. Бойко Ю. Г., Силяева Н. Ф. Клинико-анатомический анализ врачебных ошибок. Минск, 1994. 106 с.
3. Давыдовский И. В. Врачебные ошибки // Советская медицина. — 1941. № 3. С. 3–10.
4. Кассирский И. А. О врачевании. Проблемы и раздумья. М., 1970. 271 с.
5. Пирогов Н. И. Собрание сочинений в 8 т. М., 1959. Т. 2. С. 13–14.
6. Ричард К. Ригельман. Как избежать врачебных ошибок. М.: Практика, 1994. 203 с.
7. Рыков В. А. Врачебная ошибка: медицинские и правовые аспекты // Медицинское право. М.: Юрист, 2005, № 1. С. 41–45
8. Эльштейн Н. В. Современный взгляд на врачебные ошибки // Терапевтический архив. — М.: Медицина, 2005. № 8. С. 88–92.

