К сожалению, не существует универсальной диеты, подходящей для всех людей-диабетиков. Рацион питания всегда следует определять индивидуально, в зависимости от конкретных потребностей и ограничений конкретного пациента. Тем не менее, есть некоторые общие принципы питания при диабете, которые следует знать как пациентам, так и их близким.
1. Диета и режим питания для диабетика
Ошибочно полагать, что при диабете нужно придерживаться какой-то строгой диеты. На самом деле эту диету можно назвать самой здоровой диетой в мире, так как она основывается на принципах правильного питания здоровых людей и имеет лишь некоторые изменения. Также, часто считается, что диабетику нужно готовить отдельно — это тоже неправда. Все, и здоровые люди, и диабетики могут есть одни и те же блюда. Только здоровые могут съесть чуть больше определенных продуктов, например хлеба, картофеля, крупы или фруктов, чем человек с диабетом.
Еще одна ошибка — нерегулярное питание, а также пропуск приемов пищи. Регулярность приема пищи — один из важнейших принципов диеты при диабете.

День следует начинать с первого завтрака, который нужно съесть не позднее, чем через час после пробуждения, и помнить о втором завтраке. Перерывы между приемами пищи не должны превышать 3-4 часов. Количество приемов пищи зависит от схемы лечения, но обычно должно составлять 5-6 приемов пищи в день.
Некоторые люди считают, что нужно есть редко, но много. Но это тоже неправильно, так как не рекомендуется переедать. Лучше есть мало, но часто.
2. Углеводы и диабет
Еще одна распространенная ошибка – отказ от углеводсодержащих продуктов, опасаясь слишком сильного повышения уровня глюкозы в крови.
Однако человеческому организму всё равно необходимо определенное количество углеводов в день. Конечно, следует избегать простых углеводов – это все продукты, в которых содержится сахар или мед. Но продукты, содержащие сложные углеводы, определённо необходимы в рационе людей, страдающих сахарным диабетом. Однако их количество следует согласовать с врачом или диетологом, а также выбрать подходящий вид этих продуктов и не есть их слишком много за один раз.
Cложные углеводы содержатся в:
• цельнозерновых продуктах (например, тёмный хлеб, гречка, ячмень, бурый рис, натуральные хлопья из овса или ячменя). Их необходимо выбирать вместо белого хлеба, белого риса, и мучных блюд. Помимо этого эти продукты богаты клетчаткой, витамином B, калием, магнием, цинком.
• сухих семенах бобовых: фасоль, горох, соя, чечевица. Они также богаты клетчаткой, витаминами, минералами и содержат много флавоноидов, которые положительно влияют на здоровье.
Важно помнить, что сочетать вышеперечисленные продукты нужно с другими продуктами, богатыми клетчаткой и низким содержанием углеводов, то есть с салатом или просто с овощами, орехами, семенами. Это помогает уменьшить скачок уровня глюкозы в крови после еды.
3. Употребление овощей и фруктов
Когда дело доходит до употребления фруктов, возникает много споров и сомнений. Есть или не есть фрукты — это один из наиболее часто задаваемых вопросов людьми, страдающими диабетом. Об этом ходит много мифов и опасений больных. Некоторые едят их слишком много, а другие вообще отказываются от них.

Преимущество фруктов в том, что они содержат растворимую клетчатку, содержат антиоксиданты, то есть витамины C, E и бета-каротин, а также флавоноиды, фолаты и калий. Однако недостатком является то, что они содержат много простых сахаров, которые быстро и значительно повышают уровень глюкозы в крови у людей с диабетом.
В конечном счёте, фрукты исключать из рациона полностью нельзя.
Следует строго ограничить съедаемое количество за раз, а также посоветоваться со своим врачом или диетологом, чтобы узнать, сколько фруктов вы можете съесть в течение дня. Не забывайте проверять уровень глюкозы в крови, используя глюкометр, после каждого съеденного фрукта, чтобы увидеть, как каждый из них влияет на уровень глюкозы в крови. Таким образом, вы определите, какое количество фруктов оптимально для вас.
Ошибочно есть фрукты между приемами пищи в качестве перекуса. Лучше съедать их на десерт после основного блюда. Овощи – непременно лучший выбор по сравнению с фруктами, потому что они содержат гораздо меньше углеводов и в то же время содержат те же витамины, минералы и растворимую клетчатку.
Большой ошибкой в питании людей с сахарным диабетом является слишком маленькое количество потребления овощей, а также однообразие в их выборе. Овощи должны составлять значительную часть любого основного приема пищи, а также рекомендуются в качестве закуски или перекуса между приемами пищи. Большинство овощей низкокалорийны и содержат много клетчатки, антиоксидантов и минералов. Каждый овощ содержит отдельные питательные вещества в разных пропорциях, поэтому рекомендуются готовить салаты из нескольких овощей.
4. Диабет и сладкое
Некоторые люди с диабетом упорно не отказываются от сладкого. Но это неправильно. Врачи рекомендуют отказаться от сладкого, сахара, меда, сладких напитков и т.д., так как все эти продукты содержат простые углеводы, которые очень быстро повышают уровень глюкозы в крови.
Многие люди с диабетом в основном контролируют свой гликемический уровень, то есть уровень глюкозы в крови. Однако также важно включать в свой рацион продукты, которые помогут предотвратить или лечить (если таковое имеется) высокое кровяное давление. При этом стоит обратить внимание на поддержание должного уровня холестерина. Поэтому диабетикам рекомендуется ограничить потребление соли, соленых продуктов и продуктов, содержащих насыщенные жирные кислоты, или трансжиры.
Многие пациенты с диабетом 1 или 2 типа слишком мало придают значения своей массе тела. Если у диабетика имеется избыточный вес или ожирение, требуется заняться похудением. То есть помимо диеты для диабетиков, необходимо снизить суточную калорийность и увеличить физическую активность. Ведь правильная масса тела — важный элемент эффективного лечения сахарного диабета.
Препаратов для снижения уровня сахара в крови очень много, от дешевых таблеток до современных инсулинов в специальных устройствах. Иногда хочется разобраться в назначениях врача. Вдруг есть препарат лучше?
Сдайте все необходимые анализы со скидкой от 10% до 25% по промокоду «МОЕЗДОРОВЬЕ». Посетите один из множества удобно расположенных медофисов KDL https://bit.ly/3gIM9wP или бесплатно вызовите медсестру для забора биоматериала с помощью инновационной лабораторной службы LifeTime https://bit.ly/3yd9Pj2
Сахарный диабет
Сахароснижающие препараты никто не принимает просто так. Это важнейший пункт в лечении сахарного диабета, заболевания, которое связано с гипергликемией. У здорового человека уровень сахара в крови достаточно постоянен и не должен выходить за определенные границы независимо от периодов приема пищи или голода. Считается что он может колебаться от 2,5 ммоль/л до 8 ммоль/л.
Раньше, когда лечения сахарного диабета не было, через несколько лет болезни могла развиться кетоацидотическая кома и человек умирал. Сегодня таких случаев все меньше, препараты помогают не повышаться уровню сахара до критических для жизни значений. Перед врачами и пациентами стоит новая задача – отсрочить развитие осложнений и максимально продлить жизнь.
Гипергликемия приводит к развитию атеросклероза, поражению сосудов и нервов, ишемической болезни сердца, нарушению чувствительности конечностей. Может развиться слепота, гангрена, хроническая почечная недостаточность, инфаркт, инсульт. Все эти изменения копятся изо дня в день по причине высокого уровня сахара в крови.
При сахарном диабете 1 типа постепенно гибнут клетки поджелудочной железы, которые вырабатывают инсулин, поэтому лечение одно – регулярное введение инсулина.
При сахарном диабете 2 типа могут использоваться как препараты, так и различные формы инсулина. Обычно введение инсулина на постоянной основе происходит, когда использованы все возможности комбинаций препаратов, а эффекта нет. Именно на постоянной основе, потому что инсулин может вводиться временно для снятия токсического эффекта от гипергликемии.
Теперь подробнее о препаратах, кроме инсулина.
Препараты
Цель приема препаратов — удержание уровня глюкозы в определенном коридоре значений. При этом слишком низкий сахар может быть также «вредным», как и высокий. Порог цифровых значений определяет эндокринолог. После начала лечения может быть долгий путь подбора оптимальной терапии, так как результаты оцениваются не на следующий день по показаниям глюкометра, а только через 3 месяца по анализу на гликированный гемоглобин.
Средства, влияющие на инсулинорезистентность
Эта группа увеличивает чувствительность клеток организма к инсулину, клетки организма (мышечные, жировые и др.) начинают активнее захватывать глюкозу из крови.
Бигуаниды. Самым известным препаратом является Метформин (Глюкофаж) и его форма пролонгированного действия (Глюкофаж Лонг). Метформин остается препаратом выбора, несмотря на то, что история его применения насчитывает более 60 лет. Обычно его назначают первым, если нет противопоказаний.
Недостатки:
- длительный прием метформина, может привести к В12-дефицитной анемии, поэтому нужен периодический контроль В12 в крови;
- возможен дискомфорт в желудочно-кишечном тракте.
К преимуществам можно отнести:
- малый риск гипогликемии;
- отсутствие влияния на вес;
- положительный эффект на липидный профиль;
- доступная цена;
- снижение риска диабета при низкой толерантности к глюкозе.
Глитазоны (Тиазолидиндионы). Используются с 1996 года. Пиоглитазон наиболее широко применяющееся действующее вещество из этой группы.
Недостатки:
- отеки конечностей;
- прибавка массы тела;
- снижают минеральную плотность костей и увеличивают риск переломов, больше у женщин;
- медленное начало действия;
- большая стоимость.
Преимущества:
- снижение риска проблем с крупными сосудами;
- низкий риск критического падения уровня сахара;
- нормализация биохимических показателей крови по жирам;
- потенциальный защитный эффект к клеткам поджелудочной железы;
- снижение риска перехода низкой толерантности к глюкозе в сахарный диабет.
Средства, усиливающие выделение инсулина
Производные сульфонилмочевины (ПСМ):
- Хлорпропамид, Толбутамид («старые» препараты, практически не используются);
- Глибенкламид, Диабетон MB, Амарил (более современные).
Эта группа стимулирует выход инсулина из поджелудочной железы. С одной стороны происходит быстрое снижение уровня глюкозы в крови, с другой — есть риск развития гипогликемии. Доступная цена, возможное положительное влияние на мелкие сосуды делают препарат часто назначаемым, но из отрицательных эффектов можно отметить быстрое привыкание, что может свести на нет эффект от его приема, а также возможное увеличение массы тела.
Средства с инкретиновой активностью
Эти вещества помогают восстановить достаточный синтез инсулина поджелудочной железой в ответ на прием пищи.
Ингибиторы дипептидилпептидазы-4 (ДПП-4):
- Янувия;
- Галвус;
- Онглиза;
- Тражента.
У этих лекарств достаточно высокая цена, а также предполагается влияние на развитие панкреатита, но эти данные еще не подтверждены. Из положительных действий:
- не влияют на вес;
- имеют низкий риск гипогликемии;
- обладают потенциальным защитным эффектом на В-клетки поджелудочной железы.
Удобны готовые комбинированные препараты с метформином:
- Янумет;
- Галвус Мет;
- Комбоглиз Пролонг;
- Випдомет.
Агонисты рецепторов глюкагоноподобного пептида-1 (арГПП-1):
- Баета, Баета Лонг;
- Виктоза, Саксенда;
- Ликсумия;
- Трулисити.

Данные препараты имеют инъекционную форму введения и выпускаются в форме шприц-ручек, но это не инсулин. Лекарство вводится в подкожно-жировую клетчатку на животе, бедре или плече один раз в день, желательно в одно и то же время. Лечение требует определенных навыков использования, условий; нужны расходные материалы (иглы). После использования шприц-ручки иглы нужно снимать и выбрасывать, не все соблюдают эти правила, что может приводить к инфицированию в местах введения, поломке устройства. Еще одна из возможных неприятностей — это падение шприц-ручки и ее выход из строя. По сравнению с таблетированными формами эти препараты имеют внушительный список положительных действий:
- низкий риск избыточного падения уровня глюкозы;
- снижают вес, артериальное давление;
- зафиксировано снижение смертности от сердечно-сосудистых заболеваний;
- возможный защитный эффект в отношении клеток поджелудочной железы.
К недостаткам можно отнести:
- дискомфорт в пищеварительном тракте;
- возможное формирование антител;
- не доказанный риск панкреатита;
- высокая цена.
Средства, блокирующие всасывание глюкозы в кишечнике
Ингибиторы альфа-глюкозидазы. Препарат, представленный на рынке, — Акарбоза. Она блокирует всасывание углеводов из пищеварительного тракта. Несмотря на плюсы в виде:
- низкой вероятности гипогликемии;
- уменьшения риска перехода низкой толерантности к глюкозе в сахарный диабет;
- отсутствия набора веса от препарата.
Его эффективность достаточно низкая, режим приема неудобный – 3 раза в сутки.
Средства, ингибирующие реабсорбцию глюкозы в почках
Глифлозины (Ингибиторы НГЛТ-2):
- Форсига;
- Джардинс;
- Канаглифлозин.
Прием этих препаратов вызывает глюкозурию, то есть выведение глюкозы с мочой, что помогает снизить гипергликемию при сахарном диабете. Кроме этого, теряя с мочой глюкозу, происходит и потеря калорий, так препараты помогают снизить вес. Также их прием имеет низкий риск развития гипогликемии, снижает смертность, уменьшает частоту госпитализаций при хронической сердечной недостаточности. Действие препаратов не зависит от наличия инсулина в крови.
Но есть и риски развития:
- инфекции мочеполовых путей;
- недостатка объема циркулирующей крови;
- кетоацидоза.
Цена также достаточно высокая.
Сложный выбор
Определить самый лучший препарат невозможно, все они лишь кирпичики в комплексном подходе. Успех в лечении сахарного диабета во многом зависит от пациента. Для того чтобы получить эффект от приема препаратов не только врач должен подобрать правильную схему и комбинировать препараты, учесть риски со стороны почек, сердца, сопутствующие заболевания. От человека требуется изменить образ жизни, привычки питания, заняться физкультурой, проводить ежедневно мониторинг уровня глюкозы, вести дневник, соблюдать диету. Только вместе можно добиться стабильных цифр глюкозы в крови.
Литература:
- КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ «АЛГОРИТМЫ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ САХАРНЫМ ДИАБЕТОМ» Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова, 8-й выпуск
- М.В. Шестакова, О.Ю. Сухарева Глифлозины: особенности сахароснижающего действия и негликемические эффекты нового класса препаратов//Клиническая фармакология и терапия 2016 №2
Текущая страница: 9 (всего у книги 12 страниц) [доступный отрывок для чтения: 3 страниц]
Глава 14
Лечение сахарного диабета без инсулина
355 Почему один и тот же лекарственный препарат имеет несколько названий?
На упаковке и в инструкции к лекарственному препарату можно встретить три названия:
1) патентованное (фирменное или коммерческое) название, которое является коммерческой собственностью каждой фирмы;
2) непатентованное (международное) название – единое официально принятое во фармакопеях всех стран;
3) полное химическое название – практически никогда в обиходе не употребляется, а приводится в аннотациях к лекарственным препаратам.
356 Какие названия лекарственных препаратов приводятся в этой книге?
 В книге наименования всех препаратов приводятся по общепринятым непатентованным названиям.
В книге наименования всех препаратов приводятся по общепринятым непатентованным названиям.
357 Какие группы лекарственных препаратов применяют для лечения сахарного диабета 2-го типа?
Для лечения сахарного диабета 2-го типа применяют следующие группы лекарственных препаратов – см. схему.
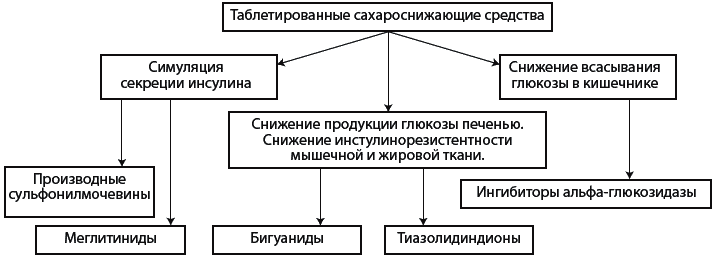
Схема 1
358 К какой группе относятся следующие препараты – глибенкламид, глипизид, гликлазид, гликвидон, глимепирид?
Глибенкламид, глипизид, гликлазид, гликвидон, глимепирид – это препараты, относящиеся к группе производных сульфонилмочевины. Эти препараты являются самыми популярными и многочисленными лекарственными средствами, давно применяющимися для лечения сахарного диабета. В Европе более 70 % больных сахарным диабетом 2-го типа получают производные сульфонилмочевины в качестве единственного сахароснижающего средства. В Московской области этот процент еще больше – 82,4 % пациентов.
В настоящее время в аптечной сети есть препараты второго поколения (глибенкламид, глипизид, гликлазид, гликвидон) и третьего (глимепирид).
359 Какие наиболее распространенные фирменные (торговые, коммерческие) названия препаратов глибенкламида, глипизида, гликлазида, гликвидона, глимепирида?
Наиболее распространенными фирменными названиями указанных препаратов являются следующие:
Глибенкламид — адиаб, антибет, апоглибурид, ген-глиб, гилемал, глибамид, глибенкламид-Тева, глибурид, глицемин, глюкобене, глюколон, даонил, дигабен, дианти, кламид, нормодиабет, манинил, миглюкан, эугликон, эукламин.
Глипизид – минидиаб, глибенезе, глукотрол, глидиазинамид, мелизид, менодиаб, миндиаб, минибети.
Гликлазид – диабетон, диамикрон, предиан, диамикрон, драмион, глимикрон, нордиалекс, предиан.
Гликвидон – глюренорм, глуренор.
Глимепирид – амарил, глемаз, глюмедекс, глимепирид.
360 Каков механизм действия препаратов из группы сульфонилмочевины?
Препараты сульфонилмочевины стимулируют секрецию инсулина; повышают чувствительность тканей к инсулину; подавляют продукцию глюкозы и скорость расщепления инсулина в печени. Считается, что увеличение секреции инсулина препаратами этого класса необходимо для преодоления инсулинорезистентности собственного инсулина.
361 Какова эффективность препаратов из группы сульфонилмочевины?
Препараты этой группы способствует снижению гликозилированного гемоглобина на 1,5 %.
Максимальная эффективность препаратов этой группы проявляется у пациентов с сахарным диабетом 2-го типа с нормальной массой тела.
362 В каких случаях назначают препараты из группы сульфонилмочевины?
Показаниями для назначения препаратов из группы сульфонилмочевины являются – сахарный диабет 2-го типа в случае неэффективности диеты и физических упражнений.
363 Каковы противопоказания для назначения препаратов из группы сульфонилмочевины?
Противопоказаниями для назначения препаратов из группы сульфонилмочевины являются: сахарный диабет 1-го типа; беременность и период кормления; тяжелая патология печени и почек; острые осложнения сахарного диабета; диабетическая гангрена.
364 В каких случаях необходимо соблюдать осторожность при назначении препаратов из группы сульфонилмочевины?
При назначении препаратов из группы сульфонилмочевины необходимо соблюдать осторожность в случае наличия язвенной болезни желудка или двенадцатиперстной кишки.
365 Каковы относительные противопоказания к назначению препаратов из группы сульфонилмочевины?
Относительным противопоказанием для назначения препаратов из группы сульфонилмочевины является избыточная масса тела у пациентов, особенно не получавших адекватной диетотерапии.
366 Каковы побочные эффекты от применения препаратов сульфонилмочевины?
 В случае применения препаратов сульфонилмочевины могут отмечаться следующие побочные эффекты:
В случае применения препаратов сульфонилмочевины могут отмечаться следующие побочные эффекты:
● Гипогликемия. К причинам, провоцирующим возникновение гипогликемии, относятся: нарушение режима питания, передозировка препарата, тяжелая физическая нагрузка, употребление алкоголя. Тяжелые гипогликемии встречаются редко.
● При употреблении алкоголя, помимо снижения сахара крови, возможно также снижение устойчивости к алкоголю, головная боль, резкий прилив крови к лицу, покалывание, тошнота и (или) чувство головокружения.
● Увеличение массы тела.
● Со стороны желудочно-кишечного тракта: тошнота, рвота, спазмы, изжога, чувство тяжести в желудке, отсутствие аппетита, запор, понос.
● Кожные реакции: зуд, волдыри, сыпь, повышение чувствительности к солнечным лучам.
● Аллергические реакции (зуд, крапивница, отек Квинке).
367 Как часто встречаются побочные эффекты от препаратов сульфонилмочевины?
Побочные эффекты от применения препаратов сульфонилмочевины встречаются в 1–5 % случаев.
368 Какие существуют особенности применения препаратов сульфонилмочевины?
Препараты этой группы с осторожностью применяют на фоне острых инфекционных заболеваниях, при обострениях хронической инфекции, у больных хроническим алкоголизмом. Если планируется хирургическое вмешательство, препарат сульфонилмочевины либо отменяют и назначают инсулин, либо дают его вместе с инсулином. Если имеет место лакунарная болезнь головного мозга, клиника гипогликемии, вызванная препаратами сульфанилмочевины, может имитировать острое нарушение мозгового кровообращения.
369 Какие препараты, применяемые вместе с производными сульфонилмочевины, могут дать осложнения?
 Совместный прием производных сульфонилмочевины и некоторых препаратов может вызвать тяжелую гипогликемию. К таким препаратам относят: салицилаты (аспирин), таблетированные антикоагулянты, фенилбутазон, фенитоин, сульфаниламиды, производные пиразолона, препараты, применяющиеся для лечения туберкулеза (ПАСК, этионамид), тетрациклин, циклофосфан, антидепрессанты (ингибиторы моноаминоксидазы), бета-адреноблокаторы, хлорамфеникол, безафибрат, клофибрат, фенфлурамин, пробенецид.
Совместный прием производных сульфонилмочевины и некоторых препаратов может вызвать тяжелую гипогликемию. К таким препаратам относят: салицилаты (аспирин), таблетированные антикоагулянты, фенилбутазон, фенитоин, сульфаниламиды, производные пиразолона, препараты, применяющиеся для лечения туберкулеза (ПАСК, этионамид), тетрациклин, циклофосфан, антидепрессанты (ингибиторы моноаминоксидазы), бета-адреноблокаторы, хлорамфеникол, безафибрат, клофибрат, фенфлурамин, пробенецид.
370 Что делать, если не удается снизить сахар крови препаратами сульфонилмочевины?
Если при нормализации образа жизни и максимальной дозировке препарата из группы сульфонилмочевины не происходит адекватной компенсации сахарного диабета, то препараты сульфонилмочевины необходимо комбинировать с другими таблетированными средствами либо переходить на лечение инсулином.
371 Как часто развивается устойчивость к препаратам сульфонилмочевины?
Устойчивость к действию препаратов из группы сульфонилмочевины развивается в 5–10 % случаев.
372 Влияет ли глибенкламид на течение сердечно-сосудистых заболеваний?
 В настоящее время появляется все большее количество публикаций, свидетельствующих о негативном влиянии глибенкламида на течение сердечно– сосудистых заболеваний.
В настоящее время появляется все большее количество публикаций, свидетельствующих о негативном влиянии глибенкламида на течение сердечно– сосудистых заболеваний.
373 Чем отличаются друг от друга препараты, относящиеся к группе сульфонилмочевины?
Особенности различных препаратов, производных сульфонилмочевины, приведены в табл. 20.
Таблица 20

374 К какому классу фармакологических препаратов относится метформин?
Метформин относится к классу бигуанидов и является единственным представителем этого класса, применяющимся сейчас.
375 Какие наиболее распространенные фирменные названия метформина?
Наиболее распространенными фирменными названиями метформина являются следующие: багомет, гликон, глиформин, глюкофаж, глюкофаж лонг, метфогамма, метформин, метформин-БМС, сиофор, формин Плива.
376 Какой механизм действия метформина?
Метформин замедляет продукцию и высвобождение глюкозы в печени, улучшает утилизацию глюкозы периферическими тканями (т. е. снижает инсулинорезистентность). Оказывает нормализирующее действие на липидный обмен, улучшает текучесть крови. Уменьшается уровень гликемии натощак. Подавляет аппетит.
377 Какова эффективность метформина?
При монотерапии метформином уровень HbA1c снижается на 0,9–1,5 %.
378 Через какое время развивается максимальный гипогликемический эффект?
Гипогликемический эффект развивается на 2–3-й день после начала приема препарата.
379 Может ли применение метформина способствовать снижению веса?
Помимо снижения сахара крови, метформин стабилизирует или снижает массу тела. Таким эффектом не обладает ни одно из других сахароснижающих средств. Например, в результате лечения метформином масса тела в среднем может снизиться на 1,5 кг за год.
380 Каковы показания для назначения метформина?
Показаниями для назначения метформина являются:
● Cахарный диабет 2-го типа у пациентов с избыточной массой тела.
● Нарушенная толерантность к глюкозе (предиабет).
● Резистентность или непереносимость препаратов сульфонилмочевины.
381 Каковы противопоказания для назначения метформина?
Противопоказаниями для назначения метформина являются: сахарный диабет 1-го типа; беременность и период кормления; тяжелая патология печени и почек; острые осложнения сахарного диабета; любые состояния или заболевания, сопровождающиеся недостаточным снабжением органов кислородом (например, инфаркт миокарда, заболевания органов дыхания, облитерирующие заболевания артерий и т. д.); острые инфекции или обострения хронических инфекций.
382 Каковы побочные эффекты от метформина?
Препарат обычно хорошо переносится. Побочные эффекты развиваются чаще всего в самом начале лечения и в большинстве случаев быстро проходят. В основном это проблемы, связанные с желудочно-кишечным трактом: металлический привкус во рту, тошнота, вздутие живота, боли, спазмы в животе, понос.
383 При каком побочном эффекте метформина необходима срочная консультация врача?
 Срочная консультация врача необходима в случае развития мышечных болей.
Срочная консультация врача необходима в случае развития мышечных болей.
384 Какое самое тяжелое осложнение от применения метформина?
 Самым тяжелым осложнением от применения метформина является лактоацидоз (об этом рассказывается в вопросах № 193–197).
Самым тяжелым осложнением от применения метформина является лактоацидоз (об этом рассказывается в вопросах № 193–197).
385 Как часто встречаются тяжелые осложнения от применения метформина?
Тяжелые осложнения в виде лактоацидоза встречаются крайне редко, менее одного случая на 100 тыс. леченых пациентов.
386 Какие особенности применения метформина у лиц старше 65 лет?
Лечение метформином обычно не сопровождается гипогликемией. Назначение препарата пациентам, которые старше 65 лет, требует индивидуального подхода и учета общего состояния.
387 Через какое время оценивают эффективность лечения метформином?
Эффективность лечения метформином оценивают не ранее 7–10-го дня от начала приема препарата.
388 К какой фармацевтической группе относятся препараты акарбоза и миглитола?
Препараты акарбоза и миглитол относятся к группе ингибиторов альфа-гликозидазы.
389 Какие наиболее распространенные фирменные названия препаратов акарбоза и миглитола?
Наиболее распространенные фирменные названия: акарбозы – глюкобай, миглитола – диастабол.
390 Каков механизм действия акарбозы и миглитола?
Препараты этой группы замедляют расщепление углеводов в кишечнике, что обеспечивает более медленное всасывание глюкозы в кровь. Благодаря этому сглаживается подъем сахара крови, который происходит при приеме пищи, отсутствует риск гипогликемий.
391 Какова эффективность акарбозы и миглитола?
Препараты этой группы наиболее эффективны при нормальной гликемии натощак и резком подъеме после приема пищи. На фоне приема препарата уровень гликемии после приема пищи снижается на 20 %. Этот эффект будет наблюдаться только тогда, когда в питании преобладают сложные углеводы; в случае употребления большого количества простых углеводов препараты неэффективны. Уменьшают содержание гликозилированного гемоглобина на 0,5–0,8 %. Не увеличивают массу тела.
392 Каковы показания к назначению акарбозы и миглитола?
Показаниями к назначению акарбозы и миглитола являются: сахарный диабет 2-го типа в случае неэффективности диеты (длительностью не менее 6 мес.) и физических нагрузок с преобладанием гипергликемии после еды.
393 Каковы противопоказания к назначения акарбозы и миглитола?
Противопоказаниями к назначению акарбозы и миглитола являются: диабетический кетоацидоз, цирроз печени; острые и хронические воспалительные заболевания кишечника, осложненные нарушениями пищеварения и всасывания; патология желудочно-кишечного тракта с повышенным газообразованием, язвенный колит, кишечная непроходимость, в том числе частичная или предрасположенность к ней; грыжи больших размеров; выраженное нарушение функции почек; беременность, кормление грудью; повышенная чувствительность к препарату.
394 Какие осложнения могут быть от лечения акарбозой или миглитолом?
При лечении акарбозой или миглитолом могут наблюдаться следующие осложнения: вздутие живота, метеоризм и понос, выраженность которых зависит от дозы принимаемых лекарственных средств и количества употребляемых углеводов. Эти осложнения не опасны, их можно избежать, если начинать лечение с малых доз, с последующим их наращиванием.
395 Может ли вызвать гипогликемию применение акарбозы или миглитола?
Как правило, при лечении этими препаратами гипогликемия не возникает.
396 Какие препараты могут снизить эффективность действия акарбозы или миглитола?
Эффективность действия акарбозы или миглитола снижается, если одновременно применяют активированный уголь и др. кишечных адсорбенты, препараты, содержащих панкреатин или амилазу.
397 К какой фармакологической группе относятся препараты пиоглитазон, розиглитазон и троглитазон?
Пиоглитазон, розиглитазон и троглитазон относятся к группе тиазолидиндионов (синоним: глитазоны).
398 Какие наиболее распространенные фирменные названия препаратов пиоглитазона, розиглитазона и троглитазона?
Наиболее распространенными фирменными названиями указанных препаратов являются следующие:
Пиоглитазон – амальвия, астрозон, диаб-норм, диаглитазон, пиоглар пиоглит, пиоглитазона гидрохлорид, пиоуно.
Розиглитазон – авандия, роглит, росиглитазон калия, росиглитазона малеат.
Троглитазон – резулин А, ронглитазон.
399 Каков механизм действия пиоглитазона, розиглитазона и троглитазона?
Эти препараты уменьшают инсулинорезистентность, а также снижают освобождение глюкозы в печени. Сохраняют функцию инсулинопродуцирующих клеток.
400 Какова эффективность пиоглитазона, розиглитазона и троглитазона?
Препараты этой группы снижают HbA1c на 0,7–1,9 %.
Помимо уменьшения инсулинорезистентности, препараты этой группы способны замедлять развитие почечных осложнений и гипертонической болезни. Благоприятно влияют на липидный обмен. В настоящее время получены научные данные, свидетельствующие о большей эффективности препаратов этого ряда в сравнении с метформином и производными сульфонилмочевины.
401 Каковы показания к назначению пиоглитазона, розиглитазона и троглитазона?
Показаниями к назначению этих препаратов являются: сахарный диабет 2-го типа в случаях неэффективности диеты и физических нагрузок с преобладанием инсулинорезистентности.
402 Каковы противопоказания к назначению пиоглитазона, розиглитазона и троглитазона?
Противопоказаниями для назначения этих препаратов являются: сахарный диабет 1-го типа, диабетический кетоацидоз, беременность и период грудного вскармливания; тяжелая патология печени и тяжелая сердечная недостаточность.
403 Каковы побочные эффекты от пиоглитазона, розиглитазона и троглитазона?
На фоне приема этих препаратов возможны следующие побочные эффекты: головные боли, боли в мышцах, головокружение. Могут возникать инфекции верхних дыхательных путей, отеки, поражение зубов.
404 При появлении каких симптомов на фоне лечения пиоглитазоном, розиглитазоном или троглитазоном необходимо срочно проконсультироваться у врача?
 При появлении хотя бы одного из признаков: тошнота, рвота, боль в животе, чувство утомления, потеря аппетита, темная моча, желтуха – необходима срочная консультация врача.
При появлении хотя бы одного из признаков: тошнота, рвота, боль в животе, чувство утомления, потеря аппетита, темная моча, желтуха – необходима срочная консультация врача.
405 Каковы особенности применения пиоглитазона, розиглитазона и троглитазона?
Перед приемом лекарственных препаратов этой группы необходимо проверить функцию печени, а в последующем проверять ее регулярно. В настоящее время появились сведения о том, что применение розиглитазона может повысить риск развития инфаркта миокарда, сердечно-сосудистой смерти и сердечной недостаточности.
406 К какой фармакологической группе относятся препараты репаглинид и натеглинид?
Репаглинид и натеглинид относятся к группе меглитинидов.
407 Какие наиболее распространенные фирменные названия препаратов репаглинида и натеглинида?
Наиболее распространенными фирменными названиями являются следующие:
Репаглинид – диаглинид, новонорм.
Натеглинид – старликс.
408 Каков механизм действия репаглинида и натеглинида?
Эти препараты необходимы для получения кратковременного сахароснижающего эффекта. Препараты этой группы регулируют уровень глюкозы после приема пищи, что дает возможность не придерживаться строгого распорядка питания, поскольку препарат принимается непосредственно перед едой.
409 Какова эффективность репаглинида и натеглинида?
Препараты этой группы способны снижать уровень глюкозы натощак на 4 ммоль/л, после еды – на 6 ммоль/л, концентрацию гликозилированного гемоглобина (НbА1c) на 2 %.
410 Вызывает ли прибавку в весе длительный прием репаглинида или натеглинида?
Нет, в случае длительного применения указанные препараты не вызывают прибавки массы тела.
411 Каковы показания к назначению репаглинида и натеглинида?
Показаниями для назначения репаглинида и натеглинида являются: сахарный диабет 2-го типа в случаях неэффективности диеты и физических нагрузок.
412 Каковы противопоказания к назначению репаглинида и натеглинида?
Противопоказаниями для назначения репаглинида и натеглинида являются: сахарный диабет 1-го типа; диабетический кетоацидоз; беременность и период кормления; повышенная чувствительность к препарату.
413 Может ли возникать гипогликемия на фоне приема репаглинида или натеглинида?
Да, на фоне приема этих препаратов может возникать гипогликемия, но она проявляется в легкой форме и быстро снимается приемом углеводов.
414 Каковы особенности применения репаглинида и натеглинида c другими препаратами?
При применении репаглинида и натеглинида c другими препаратами может происходить усиление сахароснижающего эффекта. К таким препаратам относятся: бета-адреноблокаторы, хлорамфеникол, непрямые антикоагулянты (производные кумарина), нестероидные противовоспалительные средства, антидепрессанты (ингибиторы моноаминоксидазы), сульфаниламиды, анаболические стероиды[50]50
Анаболические стероиды – лекарственные препараты, действие которых направлено на усиление процессов синтеза в организме.
[Закрыть]
.
Ослабляют эффективность действия препаратов блокаторы кальциевых каналов[51]51
Блокаторы кальциевых каналов – лекарственные препараты, использующиеся главным образом для лечения повышенного артериального давления (например, верапамил, дилтиазем, нифедипин и др.).
[Закрыть]
, кортикостероиды[52]52
Кортикостероиды – (здесь) группа лекарственных препаратов, влияющих на обмен веществ, обладают противовоспалительным действием. Синтезируются искусственно для лечебных целей.
[Закрыть]
, диуретики (особенно тиазидные), изониазид, ниацин, таблетированные противозачаточные средства, фенотиазины[53]53
Фенотиазины – группа лекарственных препаратов, применяющихся, главным образом, в психиатрии.
[Закрыть]
, фенитоин, симпатомиметики[54]54
Симпатомиметики – (здесь) группа лекарственных препаратов, оказывающих стимулирующее действие на сердечно-сосудистую систему.
[Закрыть]
, тиреоидные гормоны[55]55
Тиреоидные гормоны – гормоны (биологически активные вещества), вырабатываемые щитовидной железой.
[Закрыть]
.
415 Каковы предпочтения в выборе таблетированных сахароснижающих лекарственных средств?
При сахарном диабете 2-го типа у пациентов с избыточной массой тела препаратами первого выбора являются метформин или препараты из группы тиазолидиндионов. У пациентов с нормальной массой тела предпочтительнее назначение препаратов сульфонилмочевины или меглитинидов.
416 В каких случаях применяют комбинации таблетированных сахароснижающих лекарственных средств?
Комбинации таблетированных сахароснижающих лекарственных средств применяют в случае отсутствия эффекта одного таблетированного средства. Возможно применение либо двух, либо трех препаратов в комбинации.
417 Какие комбинации таблетированных сахароснижающих лекарственных средств применяют в настоящее время?
Наиболее часто назначают следующие комбинации:
сульфонилмочевина + метформин;
метформин + тиазолидиндион;
метформин + тиазолидиндион + сульфонилмочевина.
418 Какие комбинации таблетированных сахароснижающих лекарственных средств недопустимы?
 Считается недопустимым одновременный прием различных препаратов сульфонилмочевины, а также сочетание сульфонилмочевины с меглитинидами.
Считается недопустимым одновременный прием различных препаратов сульфонилмочевины, а также сочетание сульфонилмочевины с меглитинидами.
Глава 15
Лечение инсулином
419 В каких случаях переходят на введение инсулина при сахарном диабете 2-го типа?
Согласно Российским рекомендациям, на инсулинотерапию сахарного диабета 2-го типа переходят при наличии следующих показаний:
● неэффективность диеты и максимальной дозы таблетированных сахароснижающих препаратов, что выражается в регистрации следующих показателей:
● повышение уровня гликозилированного гемоглобина (НbА1с) более 7,5 %;
● гликемия натощак более 8 ммоль/л;
● появление острых осложнений сахарного диабета.
На инсулинотерапию также переходят в случае необходимости проведения оперативного вмешательства (это чаще всего временная мера).
Когда и как переходить на инсулин, принимает решение лечащий врач, решая этот вопрос строго индивидуально, с учетом совокупности всех проблем.
420 Как быстро нормализуется сахар в крови после перевода на инсулин?
После перевода на инсулинотерапию может понадобиться еще 3–4 мес., чтобы подобрать эффективные дозировки и достигнуть хорошей компенсации сахарного диабета.
421 Когда в мире начали сахарный диабет лечить инсулином?
Лечение инсулином сахарного диабета началось в январе 1922 г. В России инсулин был впервые применен в 1926 г.
422 Почему инсулин вводят только при помощи уколов?
В связи с тем что по химическому строению инсулин является белком, попадая в желудочно-кишечный тракт, он расщепляется желудочным соком. Вот почему инсулин вводят только при помощи инъекций.
423 Как получают инсулин?
Инсулин может быть животного и искусственного происхождения… Животный инсулин получают из крупного рогатого скота и свиней. Искусственный инсулин бывает полусинтетическим и биосинтетическим. Полусинтетический инсулин получают из свиного инсулина, биосинтетический (синонимы: синтетический, генно-инженерный, рекомбинантный, клональный) инсулин синтезируют с помощью бактерии Escherichia coli. Создание искусственного инсулина обусловлено тем, что производство животного инсулина не успевает покрывать растущие потребности в инсулине – для одного пациента в год необходимо 70 свиней. Если учесть, что в России около 1 000 000 человек нуждаются в постоянной инсулинотерапии, то, чтобы покрыть всю потребность в инсулине, необходимо было бы забить более 70 000 000 свиней.
424 Какие различают виды инсулина по степени очистки?
По степени очистки инсулины делят на:
● неочищенный;
● монокомпонентный – содержит ненужных примесей одну тысячную на одну сухую часть вещества;
● монопиковый – количество примесей ниже предела обнаружения.
425 Какие виды инсулина бывают по длительности действия?
По длительности действия различают следующие виды инсулина:
Таблица 21
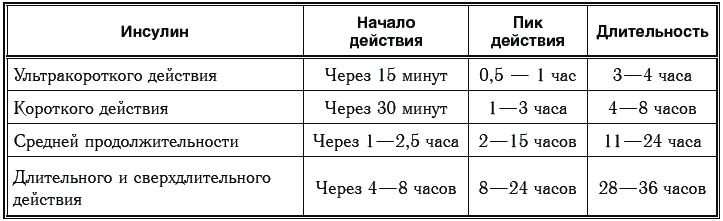
426 Зачем специально удлиняют действие инсулина?
Действие инсулина удлиняют (пролонгируют) специального для того, чтобы уменьшить общее количество инъекций. С этой целью в 30-х годах прошлого века были разработаны специальные вещества – пролонгаторы.
427 Какие вещества добавляют, чтобы продлить действие инсулина?
Для продления действия инсулина используют следующие добавки:
● сурфен (аминометилхинолил-мочевина). Такие инсулины называют сурфен-инсулинами;
● пролонгатор НПХ[56]56
Сокращение от названия «Нейтральный Протамин Хагедорна».
[Закрыть]
, в состав которого входит протамин. Такие инсулины называют НПХ-инсулинами;
● цинк. Такие инсулины называют цинк-инсулинами.
428 Почему необходимо знать, каким веществом удлиняют действие инсулина?
Необходимо знать, какое вещество (пролонгатор) входит в состав инсулина по следующим причинам. Во-первых, НПХ-инсулины можно смешивать с простым инсулином, в отличие от цинковых, которые смешивать нельзя. Во-вторых, инсулины с различными пролонгаторами имеют различный эффект действия. Поэтому в случае перехода с инсулина с одним пролонгатором на другой инсулин с иным пролонгатором требуется повторный подбор дозировки препарата.
429 Почему раствор инсулина может быть мутным?
Мутность раствора инсулина связана с добавлением специальных веществ, удлиняющих время действия препарата.
430 Какие различают виды инсулина по наличию пика действия?
По наличию пика действия различают следующие виды инсулина:
● Пиковые, характеризующиеся наличием пика действия (табл. 22).
● Безпиковые – действие одинаковое в начале, в середине и в конце. Этим достигается имитация базальной секреции собственного инсулина.
431 Какие бывают концентрации инсулина?
По концентрации в 1 мл различают следующие виды инсулина:
● по 40 единиц в 1 мл;
● по 100 единиц в 1 мл.
Концентрация по 100 единиц в 1 мл в 2000 году была рекомендована Международной федерацией диабета для всех выпускаемых инсулинов.
432 Какие существуют режимы введения инсулина?
Существуют два принципиально различных типа инсулинотерапии. При первом к пику действия инсулина привязывают прием пищи. Эта методика называется традиционной инсулинотерапией, или режимом стандартных доз. Второй тип инсулинотерапии называется интенсивной инсулинотерапией. При этой методике пациент сам регулирует время и количество введения инсулина в зависимости от ситуации.
433 Почему применяют несколько видов инсулина?
Несколько видов инсулина, а именно быстродействующего и медленного, применяют для полноценной имитации деятельности поджелудочной железы. Существуют два вида секреции инсулина – базальная, т. е. та, которая в течение суток постоянна, и пиковая – та, которая возникает в ответ на прием пищи. Поэтому назначают два вида инсулина – длительного и короткого действия.
434 Каковы особенности традиционной инсулинотерапии и интенсивной инсулинотерапии?
Каждый из методов инсулинотерапии имеет свои особенности, которые рассмотрены в табл. 22.[57]57
Обращаем внимание читателя, что здесь приводится один из множества вариантов введения инсулина.
[Закрыть]
Таблица 22
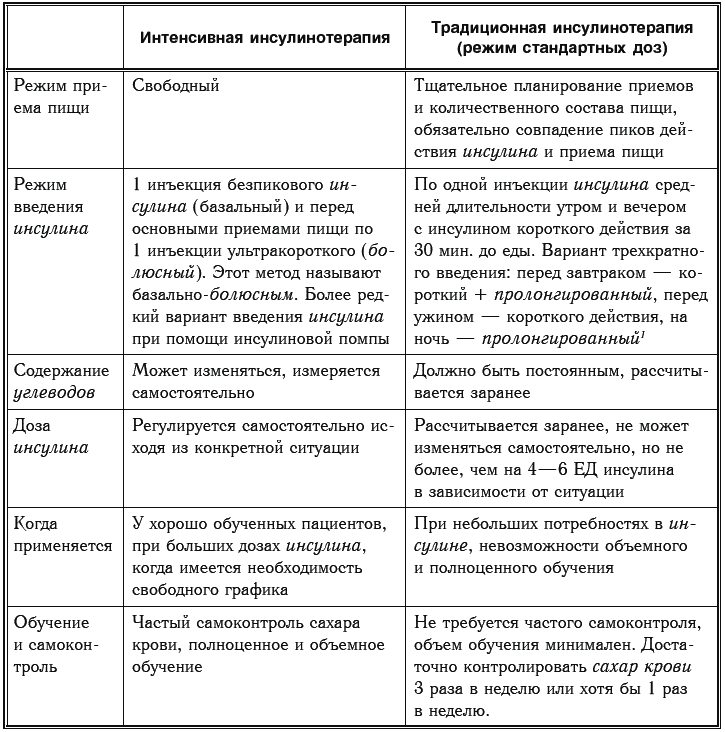
435 Каковы преимущества традиционной инсулинотерапии?
К преимуществам традиционной инсулинотерапии относятся:
● простота инсулинотерапии;
● не требуется большого объема обучения;
● нет необходимости в частом контроле сахара крови.
436 Каковы недостатки традиционной инсулинотерапии?
К недостаткам традиционной инсулинотерапии относятся:
● жесткий распорядок дня и строгая диета;
● частые и обязательные приемы пищи 5–7 раз в день;
● недостаточная компенсация сахарного диабета, а следовательно, повышение вероятности возникновения осложнений в раннем периоде заболевания;
● большой риск гипогликемий, особенно ночных;
● не отвечает физиологическим параметрам работы поджелудочной железы;
● нельзя предугадать все возможные ситуации, могущие повлиять на изменение потребности в инсулине, что увеличивает вероятность осложнений.
437 Каковы преимущества интенсивной инсулинотерапии?
Интенсивная инсулинотерапия имеет следующие преимущества:
● достигается максимально эффективная компенсация сахарного диабета;
● значительно увеличивается период болезни, протекающий без осложнений, увеличивается продолжительность жизни;
● уменьшается риск сердечно-сосудистых осложнений по сравнению с обычным лечением;
● базально-болюсный метод имитирует деятельность работы поджелудочной железы. В этом случае базальный инсулин обеспечивает постоянную потребность организма в инсулине, болюсное введение – пиковые нагрузки, связанные с приемом пищи;
● гибкий режим дня и питания.
438 Каковы недостатки интенсивной инсулинотерапии?
К недостаткам интенсивной инсулинотерапии относятся:
● требуется постоянный и частый контроль сахара крови;
● необходим большой объем обучения;
● возможны частые гипогликемии.
439 Какие существуют способы введения инсулина?
Существуют следующие способы введения инсулина:
● Шприц.
Самый простой способ введения инсулина – с помощью специально предназначенного одноразового шприца. Нельзя одноразовый шприц использовать несколько раз.
● Шприц-ручка.
Этот способ введения инсулина был внедрен в 80-х гг. XX в. Свое название получил из-за того, что это приспособление для введения инсулина похоже на перьевую ручку. Вместо пера – игла, вместо баллончика чернил – картридж с инсулином. Шприц-ручку можно носить с собой до истечения срока годности инсулина (30 дней), не опасаясь повреждения иглы, которая открывается только перед уколом. Шаг набора дозы – 1 ЕД; максимальная разовая доза – 70 ЕД, всего в картридже содержится 3 мл инсулина по 100 ЕД в 1 мл. Толщина иглы составляет менее 0,4 мм, ее нужно менять после каждой инъекции. В настоящее время стали выпускать шприц-ручки, комбинированные с глюкометром.
440 Что такое инсулиновая помпа?
Инсулиновая помпа – это специальный прибор, с помощью которого инсулин доставляется по катетеру под кожу. В России аппарат мало распространен. Количество его пользователей в нашей стране всего нескольких тысяч человек (сравните – в США таких пользователей около полумиллиона). Стоимость прибора составляет в среднем 4000 долларов США (от 65 000 до 200 000 рублей в зависимости от модели) и более, расходные материалы обходятся до 130 долларов США в месяц.
Инсулиновая помпа позволяет снизить количество проколов кожи для введения инсулина, непрерывно мониторирует содержание глюкозы в крови в режиме реального времени, предупреждает об изменении содержания глюкозы в крови, может самостоятельно реагировать на изменение гликемии, корректируя дозу инсулина.
441 Почему нужно знать, как правильно хранить инсулин?
Если неправильно хранить инсулин, то сила действия его слабеет и расчетные дозы перестают действовать. Это может привести к тяжелым осложнениям.
442 Как правильно хранить инсулин?
 Для того чтобы инсулин не утратил своего действия, необходимо придерживаться следующих правил хранения инсулина.
Для того чтобы инсулин не утратил своего действия, необходимо придерживаться следующих правил хранения инсулина.
1) Начатый флакон и картридж шприц-ручки должен храниться при комнатной температуре 20–22 °C сроком до 28 дней.
2) Не начатый флакон инсулина лучше сохранять в холодильнике при температуре 2–8 °C.
3) Если флакон замерз, то препаратом пользоваться нельзя!
4) Нельзя также допускать перегрев и воздействие прямых солнечных лучей.
5) В случае необходимости иметь с собой инсулин в жаркую погоду, его необходимо хранить в термосе или «сумочке-термосе».
6) Недопустимо применение препарата с истекшим сроком годности, а также если имело место нарушение правил хра– нения.
443 Что нужно сделать перед инъекцией инсулина?
 Перед инъекцией необходимо сделать следующее:
Перед инъекцией необходимо сделать следующее:
● Проверить внешний вид жидкости – он не должен измениться после предыдущего использования.
● Температура инсулина перед введением должна быть 20–22 °C.
● Необходимо хорошо перемешать инсулин. Нельзя смешивать несовместимые инсулины в одном шприце.
Текст впервые опубликован 22.05.2018, актуален на 27.05.2021 и рассказывает про самые распространенные ошибки при размещении рекламы.
«Легче сочинить десять правильных сонетов, чем хорошее рекламное объявление»
Согласны с высказыванием Олдоса Хаксли, но добавим, что хорошее рекламное объявление соответствует закону. Незнание закона приводит к потере денег.
Мы собрали распространённые ошибки при размещении рекламы. Статья будет полезна рекламщикам и предпринимателям, которые продвигают бизнес. 
Ошибка №1
Использование выражений «лучший», «первый», «номер один», «самый», «только», «единственный» — распространенная ошибка при размещении рекламы.
Нельзя создавать впечатление, что ваш товар лучше, чем остальные, без подтверждения такого превосходства. При этом подтверждение должно быть объективным, т.е. основанным на неоспоримых фактах. А это очень сложно. Результаты опроса среди ваших клиентов или даже рейтинг на известном сайте не подойдут. Не получится подтвердить объективность использованием словом «пожалуй» — суды единогласно утверждают, что оно не снижает степени превосходства, и не принимают его во внимание.
За нарушение придётся заплатить штраф от 100 000 ₽ до 500 000 ₽ для юридических лиц ч. 1 ст. 14.3. КоАП РФ.
Рекомендуем не использовать слова превосходства, даже когда очень сильно хочется
Ошибка №2
Размещение рекламы на незаконной рекламной конструкции. Начнём с понятий.
Рекламная конструкция — любое средство распространения рекламы. Например, привычные рекламные щиты разных размеров, стенды, стелы, электронные табло. Рекламораспространитель — тот, кто распространяет рекламу любым способом на рекламной конструкции. Рекламодатель заказывает размещение рекламы и ему принадлежит бренд, товар или услуга.
На примере щита посмотрим, какая конструкция считается законной. Щиты устанавливаются на земельных участках. Нужно определить, кому принадлежит земельный участок.
— Если это собственность государственных или муниципальных органов, то чтобы установить щит, проводят торги. С победителем торгов заключается договор на установку и эксплуатацию рекламной конструкции. После заключения такого договора рекламораспространитель получает право смонтировать рекламную конструкцию и эксплуатировать её, например, сдавать в аренду. У таких договоров есть срок, после истечения конструкцию демонтируют. Если хотите снова установить щит, участвуйте в торгах.
— Если земельный участок принадлежит частникам — физическому или юридическому лицу, у рекламораспространителя должно быть 2 документа: договор на установку и эксплуатацию рекламной конструкции с собственником земельного участка и разрешение на установку рекламной конструкции. Разрешение на установку выдается специальным муниципальным органом.
Итак, рекламная конструкция законна, если у рекламораспространителя на руках документы: договор на установку и эксплуатацию рекламной конструкции, либо договор и разрешение на установку и эксплуатацию конструкции.
По закону рекламораспространитель несёт ответственность за нарушения, но Федеральная Антимонопольная Служба России и суды привлекают и рекламодателей, потому что рекламодатель должен проверять добросовестность потенциального партнера, запросить у него все документы на рекламную конструкцию. Штраф за незаконную установку и/или эксплуатацию конструкции для юридических лиц составляет от 500 000 ₽ до 1 000 000 ₽ ст. 14.37 КоАП РФ. 
Внимательно относитесь к размещению рекламы на фасадах и крышах жилых домов. У рекламораспространителя также должны быть разрешение на установку конструкции и договор на установку и эксплуатацию рекламной конструкции. Но этот договор заключается только при наличии согласия собственников квартир в доме. На заключении договора их представляет лицо, уполномоченное общим собранием, обычно это председатель собрания жильцов.
Запрещено размещать рекламу над проезжей частью и обочинами дорог, а также на разделительных полосах, так называемый «запрет перетяжек». Нельзя размещать рекламу на знаке дорожного движения, его опоре и нельзя делать рекламу, имеющую сходство с дорожными знаками. Штраф за нарушение от 100 000 ₽ до 200 000 ₽ для юридических лиц ст. 14.38. КоАП.
Советуем проверять подрядчика и запрашивать документы до начала вашей рекламной кампании.
Ошибка №3
Нарушение исключительных прав авторов произведений — актуальная ошибка в мире цифровых технологий.
Права авторов нарушаются 2 способами:
- — использование произведений без разрешения авторов и без выплаты вознаграждения;
- — использование произведений за рамками, разрешённых автором.
Когда автор создает произведение специально для рекламной кампании, заключите договор авторского заказа. В таком договоре предусмотрите условие о переходе прав на произведения в вашу пользу. Рекомендуем отдельно прописывать положения об использовании произведения в рекламе и возможности вносить изменения в произведения без согласия автора.
Другая ситуация, когда рекламные материалы создаются с использованием фото, видео, музыки из фотобанков. Такие ресурсы позволяют приобрести лицензию на использование произведений. Лицензия не предполагает отчуждение прав на произведения, другими словами пользоваться можно только определенный срок. Кроме того лицензия имеет ряд ограничений: территория и способы использования. Территория — где, т. е. указание на страну. Способ использования в фотобанках зависит от вида лицензии. В каждой из них прописаны способы использования. Перед выбором лицензии ознакомьтесь с условиями и убедитесь в том, что выбранная подходит для рекламы.
При нарушении исключительных прав автор в праве потребовать возмещение убытков, либо выплаты компенсации от 10 000 ₽ до 5 000 000 ₽. Размер определяет суд, исходя из характера нарушения.
Чтобы спустя время вам не прилетела претензия, заключайте договор с автором и не скупитесь на лицензию.
Ошибка №4
Использование изображений пользователей из социальных сетей без их согласия.
Социальные сети занимают важное место в жизни предпринимателей. Часто размещают в рекламе изображения пользователя из социальных сетей с комментариями и лайками. Но по статье 152.1. ГК РФиспользование изображений и видеозаписей допускается только с согласия гражданина. Исключением будут изображения, полученные при съёмках публичных мероприятий, или когда гражданин позировал за плату.
Изображения и видео с гражданином можно использовать в рекламе, если получить у него письменное согласие. Такое согласие лучше сделать подробным, прописать способы использования и срок, на который согласие выдаётся.
По закону человек, права которого так нарушили, может обратиться в суд с требованием об удалении изображения, прекращении дальнейшего использования и взыскании убытков, морального вреда. Размер компенсации определяется в суде.
Прежде чем разместить рекламу, убедитесь, что человек на фото или видео одобрил публикацию, а максимально подробное письменное согласие с ним хранится в вашем столе.
Ошибка №5
Отсутствие в рекламе необходимой информации о товаре или услуге, использование нечитаемого шрифта. 
Перечень информации, которая должна содержаться в рекламе, зависит от того, продаёте вы товар или услугу и каким способ ведёте продажу. Например, если вы рекламируете товар, который продаёте дистанционно через интернет или по телефону, то обязаны указывать наименование, юридический адрес и ОГРН для юридических лиц, ФИО и ОГРНИП для ИП. Специальные требования в законе предусмотрены для рекламы лекарств, БАДов, финансовых услуг и недвижимости.
Информация должна быть заметна для потребителя. Например, если на баннере обязательная информация размещена нечитаемым шрифтом, сливается с цветовой гаммой или неразличима для потребителя по другим причинам, то такая информация считается отсутствующей, а сама реклама — ненадлежащей.
За нарушение получите штраф от 100 000 ₽ до 500 000 ₽. За нарушение требований к размещению рекламы лекарственных средств ответственность более высокая — от 200 000 ₽ до 500 000 ₽ для юридических лиц. Еще более серьезный штраф предусмотрен за нарушения в рекламе финансовых услуг от 300 000 ₽ до 800 000 ₽ ч. 1, 5, 6 ст. 14.3. КоАП РФ.
Рекомендуем перед подготовкой рекламных материалов изучить закон о рекламе для вашей отрасли или проконсультироваться с юристом.
Будьте внимательны при размещении рекламы для своего бизнеса. Ошибки стоят больших денег. Поэтому Кнопка рекомендует запрашивать документы, консультироваться со специалистом в выборе подрядчика и по содержанию рекламы с юристом.
—
Подсказала Комарова Оксана — юрист в Кнопке.
Рассказала всем Пахалуева Маша — маркетолог.
Все статьи мы анонсируем в Телеграме. Ещё там найдёте новости, советы и лайфхаки для предпринимателей. Присоединяйтесь
Диабетики боятся низких сахаров, поскольку расплата наступает незамедлительно. C высоким уровнем глюкозы крови сложнее. Симптомы не настолько яркие, но именно это состояние провоцирует развитие осложнений. Цена завышенных показателей велика.
Некоторые люди с диабетом в страхе гипогликемии предпочитают поддерживать немного завышенные показатели, другим — сложно контролировать перепады и гипергликемия становится привычным состоянием. Бороться с этим необходимо, поскольку высокий сахар крови (СК) связан с развитием долговременных осложнений диабета, которые включают нефропатию (заболевание почек), ретинопатию (заболевание глаз), невропатию (повреждение нервов), проблемы со стопой и кожей, заболевания сердца и кровеносных сосудов, а также проблемами с зубами и болезнями десен.
Жизнь с повышенным сахаром может быть оправдана лишь в том случае, когда риск гипогликемии значительно опаснее. Это относится чаще всего к пожилым людям, для которых на фоне осложнений резкое снижение СК может быть опасным для сердца. Именно поэтому важно разработать индивидуальный план лечения. Врач оценивает состояние и назначает целевые показатели гликемии — своеобразный коридор из минимума и максимума, внутри которого нужно удерживать глюкозу крови.
Для поддержания уровня глюкозы в крови на уровне, близком к нормальному, необходимо научиться питаться сбалансировано, ввести адекватную физическую активность и максимально точно предсказывать воздействие терапии, независимо от того используете вы инсулин или пероральные сахароснижающие препараты.
Содержание
-
-
- Целевые показатели уровня глюкозы в крови
- Как определить, что сахара высокие?
- Причины высокого сахара
- Питание
- Физическая активность и спорт
- Терапия
- Стресс
- Гормоны
- Другие причины высоких сахаров
- Тяжелая гипергликемия
- Как предотвратить гипергликемию?
-
- Что такое гипергликемический криз?
-
-
- Дисбаланс в организме
- Диабетический кетоацидоз
- Гиперосмолярное гипергликемическое состояние
- Причины и механизмы запуска
- Предотвращение кризисов
- Гипергликемические кризы у детей и подростков
- Лечение
-
-
- Гипергликемия: что это такое, симптомы у женщин и мужчин, первая помощь
- Механизм развития
- Симптомы острой гипогликемии
- Признаки хронического состояния
- Специфическая клиника, разделенная по половому признаку
- Причины
- Первая помощь
- Диагностика
- Лечение
- Прогноз
- Причины и симптомы гипергликемии
-
- Причины гипергликемии
- Симптомы гипергликемии
- Лечение гипергликемии
- Гипергликемия у детей
-
Целевые показатели уровня глюкозы в крови
У людей без диабета, уровень глюкозы в крови обычно находится в диапазоне 4,0–5,9 ммоль/л и может повышаться до 7,8 ммоль/л через один-два часа после еды.
При диабете 1 типа нормой считаются сахара натощак 5–7 ммоль/л и около 5–9 ммоль/л через 90 минут после еды. Для людей со 2 типом диабета это — 4–7 ммоль/л и около 5–8,5 ммоль/л соответственно.
Поддержание нормогликемии значительно снижает риск осложнений. Однако, нормы могут быть иными для каждого отдельного пациента. Если человек с диабетом постоянно живет с показателем в 13 ммоль/л, он должен стремится снизить его, но происходить это должно постепенно.
Также цели могут быть изменены для определенных групп населения. Например, целевые сахара, как правило, ниже для женщин с диабетом, которые беременны. Для детей и пожилых людей цели могут быть выше по соображениям безопасности. Поскольку ситуация у каждого человека разная, важно регулярно консультироваться со своим эндокринологом.
Как определить, что сахара высокие?
Мы привыкли ориентироваться на самочувствие. Но будьте бдительными, поскольку тело адаптируется к состоянию. Если ваш СК часто завышен, то симптомы гипергликемии могут со временем практически исчезнуть и вы будете ощущать себя вполне комфортно.
Лучший способ выявлять уровень гликемии — регулярно проводить измерения глюкометром или пользоваться системой непрерывного мониторинга глюкозы. В дополнение к этому поможет регулярный анализ гликированного гемоглобина (также ГГ, HbA1c) — примерно 1 раз в 3 месяца.
Регулярная диагностика и ведение дневника самоконтроля позволяет увидеть полную картину. Вы сможете не только снизить риск развития осложнений, но и устранить текущие проблемы, как склонность к резким перепадам сахара, проблемы со сном и пр.
Физиологические симптомы гипергликемии могут включать частое мочеиспускание, голод, сухость во рту, жажду, помутнение зрения, онемение или покалывание в руках и ногах, снижение сексуальной функции и усталость.
Причины высокого сахара
Обычно виновником гипергликемии становится комплекс факторов: от образа жизни до неточности терапии. Многие переменные могут нарушить тонкий баланс, необходимый для лучшего контроля диабета.
Наиболее распространенные причины высокого сахара крови включают:
Питание
Нужно учитывать количество потребляемых углеводов, а также способность пищи влиять на гликемию. Постпрандиальную гликемию (уровень сахара крови после еды) лучше контролировать двумя инструментами — осознанный выбор продуктов питания и медикаментозная терапия.
Старайтесь выбирать пищу с меньшим количеством углеводов, а также с невысоким гликемическим индексом. Стоит также обращать внимание на потребление белков и жиров, ведь они тоже влияют на уровень сахара крови*.
В утреннее время старайтесь не есть простые углеводы, поскольку слизистые более проницаемые и сахар крови будет расти быстрее, чем в другое время на те же продукты.
Салат в начале трапезы позволит сделать своеобразную “подушку” из клетчатки, что замедлит всасывание углеводов.
Если вы скорректировали питание, но сахара остаются высокими, возможно причина в схеме медикаментозной терапии: недостаточный прием инсулина, неэффективно подобраны сахароснижающие препараты. Это нужно обсудить со своим эндокринологом для определения дальнейших действий. Помните, что у людей с 1 типом диабета также возможно развитие нечувствительности к инсулину.
Физическая активность и спорт
Физические нагрузки обычно положительно сказываются на чувствительности к инсулину. Следует помнить, что спорт — обязательная часть здорового образа жизни. У людей с диабетом, кто ведет активный образ жизни, сахара лучше поддаются контролю.
Однако, физические упражнения могут также стать причиной высокого сахара. Например, если уровень глюкозы в крови высок перед тренировкой, он может повыситься еще во время занятия. Тут все дело в гормонах. При чрезмерных, изнуряющих нагрузках активируется симпатическая нервная система. Цепочку реакция запускает учащенное сердцебиение и затрудненное дыхание. Итогом различных процессов становится выброс эндокринной системой гормона стресса адреналина. Адреналин, в свою очередь, стимулирует выброс глюкозы, чтобы извлечь энергию из запасов организма. Результат — скачок сахара вверх.
Людям с диабетом 1 типа не рекомендуется начинать физические упражнения с сахаром 13 ммоль/л. Также отслеживайте уровень кетонов крови. При интенсивных тренировках уровень кетонов может резко повысится, что грозит развитием неотложного состояния — кетоацидоза.
При занятиях спортом чаще контролируйте уровень глюкозы в крови. Если сахара сильно снижаются — выровняйте их с помощью употребления быстрых углеводов (подробнее читайте здесь). Если сахара начали стремительно расти — сделайте паузу. Возможно понадобится дополнительное введение инсулина на коррекцию, однако ввиду сложности коррекции из-за гормонов, потребуются частые замеры уровня СК глюкометром.
Если вы заметили у себя тенденцию к гипергликемии на тренировках (чаще всего такое случается при анаэробных нагрузках) можно разработать дополнительную тактику компенсации с увеличением дозы вводимого инсулина (увеличение скорости на помпе). Обязательно обсудите этот вопрос со своим эндокринологом.
Терапия
О связи гипергликемии инсулина и сахароснижающих средств читайте тут.
Стресс
О связи гипергликемии со стрессом и физическим стрессом читайте тут.
Гормоны
О связи гипергликемии и гормонального фона женщин и мужчин читайте тут.
Другие причины высоких сахаров
Некоторые люди допускают повышение уровня глюкозы из-за страха развития гипогликемии (низкого уровня глюкозы в крови). Такие опасения вполне естественны, но лучшим ответом на страх будет приобретение навыков по предотвращению гипогликемии.
Кстати высокий сахар может быть следствием низкого. Тут есть 2 сценария: гормональный рикошет и повышение сахара вследствие неправильного лечения гипогликемии.
В первом случае — это реакция организма. Когда сахара начинают резко снижаться, тело может отреагировать выбросом контринсулярных гормонов. Такой сахар крови сложно сбить инсулином. Не стоит паниковать и принимать гору лекарств. Как действовать в случае гормонального рикошета сахара читайте здесь.
Второй случай — неправильно купирование с использованием неподходящих продуктов или слишком большого количества еды. Что делать, чтобы избежать проблем с неправильным купированием читайте здесь.
Другой потенциальной причиной гипергликемии является преднамеренное или преднамеренное пропускание доз инсулина. Такое поведение часто связано с наличием расстройства пищевого поведения. Отказ от необходимого инсулина позволяет поддерживать уровень глюкозы в крови на достаточно высоком уровне, чтобы организм выводил глюкозу через мочу и, следовательно, уменьшал поглощение калорий.
Эта практика приводит к потере веса, но цена такого процесса — развитие осложнений диабета, усугубление существующих заболеваний, а также неотложные состояния, в т.ч. кома и в худшем случае — смерть. Если вы или кто-либо из ваших знакомых намеренно пропускают дозы инсулина в качестве средства контроля веса, необходимо срочно обратиться за помощью к врачу. Возможно, потребуется консультация квалифицированного специалиста по психическому здоровью. Расстройства пищевого поведения можно лечить; если их не лечить, они могут привести к разрушительным последствиям для здоровья.
Тяжелая гипергликемия
Управление гипергликемией важно как во избежание долговременных осложнений, так и во избежание острых гипергликемических состояний, известных как кетоацидоз и гиперосмолярная гипергликемия. Эти расстройства могут встречаться при 1 и 2 типе, однако риск кетоацидоза выше у людей с 1 типом, а риск гиперосмолярной гипергликемии выше у пожилых людей со 2 типом.
Часто развитие подобных состояний провоцируют инфекция и воспаление (выброс гормонов) или недостаточное поступление инсулина (чаще проблемы с помпой).
Другими факторами, которые могут привести к острой гипергликемии, являются инсульт, панкреатит, сердечный приступ, травма и некоторые виды лекарственной терапии (1).
Как предотвратить гипергликемию?
Предотвращение эпизодов тяжелой гипергликемии включает в себя знание причин и симптомов гипергликемии, частый мониторинг уровня глюкозы и составление плана борьбы с гипергликемией в случае ее возникновения.
Тот факт, что инфекция — это то, что обычно приводит к кетоацидозу и гиперосмолярной гипергликемии, вы должны четко проговорить со своим врачом схемы действия в случае заболевания.
Удерживать нормогликемию все время достаточно сложно. Большинство людей с диабетом регулярно сталкиваются с повышением СК. Главное — не паниковать и действовать согласно плану лечения.
Если сахара долго удерживаются в высоком диапазоне, а предпринятые вами меры не помогают, обратитесь к эндокринологу для установления причин и коррекции терапии. Иногда такие изменения связаны с гормональной перестройкой. Некоторые люди также могут не подозревать, что тип их диабета был установлен неправильно. Такое случается при медленно развивающемся 1 типе диабета — LADA.
Возможно, вам придется обновить свой план для удовлетворения новых потребностей в контроле диабета. Делать это необходимо только под наблюдением врача и на основании полного спектра диагностики.
Что такое гипергликемический криз?
Гипергликемический криз — это тяжелое состояние на фоне высокого уровня гликемии. Требует неотложной медицинской помощи и может привести к фатальным последствиям. Какие виды бывают, каковы симптомы и как избежать — рассказываем в статье.

По данным из США в год случается примерно 100 000 госпитализаций по причине гипергликемического криза. При одном виде уровень смертности менее 5%, другой случается реже, но уровень смертности составляет около 15%. Тяжелые гипергликемические состояния, известные как диабетический кетоацидоз и гиперосмолярное гипергликемическое состояние. Такие состояния могут возникнуть у любого человека с диабетом, поэтому каждый должен знать, что становится причиной, что делать на предотвращение и когда обращаться за медицинской помощью.
Дисбаланс в организме
Углеводный обмен — сложный процесс, требующий тонкой настройки. У людей без диабета, ряд взаимосвязанных процессов помогают организму использовать глюкозу и постоянно поддерживать ее нормальный уровень. Организм постоянно уравновешивает глюкозу, извлеченную из пищи и произведенную печенью, с использованием глюкозы тканями организма. Когда в крови достаточно глюкозы, печень превращает ее в гликоген для хранения. Когда клеткам требуется больше энергии, например, во время длительного периода голодания или активности, печень превращает накопленный гликоген обратно в глюкозу, чтобы его могли использовать ткани тела. Печень также может создавать глюкозу из аминокислот и жиров.
Инсулин снижает уровень глюкозы в крови, замедляя ее выработку в печени и помогая клеткам организма использовать глюкозу для производства энергии. Если уровень глюкозы в крови становится слишком низким, другие гормоны, называемые контринсулярными гормонами, действуют в противоположном направлении для повышения гликемии. Эти гормоны включают глюкагон, адреналин, гормон роста и кортизол. Они провоцируют печень к высвобождению глюкозы и ограничивуют ее использование тканями организма.
При диабете этот тонкий баланс нарушается. У людей с диабетом 1 типа практически не продуцируется инсулин, поэтому так необходима заместительная инсулинотерапия. У людей с диабетом 2 типа нарушен механизм утилизации глюкозы — клетки не восприимчивы (резистентны) к ней, хотя инсулина может быть достаточно. Со временем у пациентов со 2 типом диабета также не вырабатывается достаточное количество инсулина. При 2 типе для контроля состояния назначают специальное питание, физические упражнения, сахароснижающие медикаменты, реже добавляют инсулин к терапии (хотя медицина получает все больше свидетельств, что инъекции инсулина необходимы многим пациентам со 2 типом на более ранних стадиях).
Разделение сахарного диабета только на 1 и 2 типы не совсем корректно. Есть и другие, например LADA. Ученые считают, что нужно ввести более гибкую классификацию. Подробнее о 5 категориях диабета читайте здесь.Если меры контроля уровня глюкозы в крови не работают, высокий уровень глюкозы в крови является одним из возможных, нежелательных результатов. Это особенно важно понимать нововыявленным пациентам с 1 типом диабета. Кощунственные случаи отказа от инсулина в угоду страха и предубеждений случаются и сегодня. К сожалению, диабет пока неизлечим. Единственный выход, который позволит прожить долгую и здоровую жизнь — заместительная терапия инсулином. Помните, что отказ от инсулинотерапии — это прямой путь к смерти.
Диабетический кетоацидоз
У диабетического кетоацидоза может быть несколько причин. Чаще всего состояние развивается из-за недостатка инсулина. Если не принимать меры по предотвращению состояния, дисбалансы в концентрации сахара, кетоновых тел и электролитов крови могут в конечном итоге привести к коме и смерти.
Ранние симптомы кетоацидоза — это типичные признаки декомпенсации сахарного диабета:
• сухость кожи и слизистых;
•повышенное образование мочи и частые позывы в туалет (состояние с течением времени сменяется на сниженное образование мочи (олигурия) до полного отсутствия поступления мочи в мочевой пузырь(анурия);
• слабость, снижение концентрации и сонливость;
• со временем появляется кислый или “фруктовый” запах на выдохе.
Если не оказывается помощь, то к перечисленным симптомам присоединяется характерные для интоксикации:
• тошнота и рвота;
• частое, шумное и глубокое дыхание.
Гиперосмолярное гипергликемическое состояние
Чаще всего такое случается у пожилых людей со 2 типом диабета. Начало развития состояния такое же, как у кетоацидоза, — гипергликемия и дефицита инсулина. Характерно, что несмотря на частые мочеиспускания, способность почек фильтровать глюкозу из кровотока ухудшено, поэтому гипергликемия только нарастает.
Накопление кетонов в крови происходит не настолько интенсивно, как при кетоацидозе. Тем не менее, состояние очень опасно из-за сильного обезвоживания Часто более трудное состояние для лечения, чем кетоацидоз.
Причины и механизмы запуска
Любое из этих состояний может возникнуть у любого человека, независимо от того, болен он диабетом 1 или 2 типа.
Наиболее распространенным триггером развития гипергликемического криза является инфекция, например, острый фарингит, пневмония, инфицированная язва стопы, кишечный вирус или инфекция мочевыводящих путей. Другими спусковыми крючками могут быть инсульт, сердечный приступ, различные травмы, злоупотребление алкоголем, прием некоторых лекарств (такие как кортикостероиды и некоторые лекарства от кровяного давления), пропуск или снижение дозы инсулина, использование просроченного инсулина, выполнение инъекции в липодистрофию.
В редких случаях возникновение проблемы возможно из-за механических проблем с инсулиновой помпой, такие как закупорка или перегибание трубки. Если инсулин не поступает и это долго остается незамеченным, возможно крайнее нарастание гипергликемии. Особенно нужно быть внимательными людям, которые используют сверхбыстрые инсулины.
Предотвращение кризисов
Профилактика состояний включает в себя выполнение всех этапов вашей схемы лечения диабета, регулярный мониторинг уровня глюкозы в крови и обучение правильному подбору дозы инсулина.
Инфекция и активный воспалительный процесс часто ассоциированы с плохо контролируемой гипергликемией. Следует проявлять особую осторожность, если вы болеете или получили травму. Если вы заметили признаки инфекции, незамедлительно обратитесь к врачу. Особенно это касается ран, которые плохо поддаются лечению. Даже маленько повреждение становится воротами инфекции. Если вокруг раны появилось покраснение, отек и поднялась местная температура (в худшем случае изменение цвета) обращайтесь к врачу без длительный раздумий.
Когда вы больны, потребность в инсулине или сахароснижающих лекарствах может повышаться. Обсудите сценарии действия со своим эндокринологом.
Также важно знать о симптомах гипергликемии, которые включают жажду, повышенный аппетит, частые позывы к мочеиспусканию, потерю веса и обезвоживание. Если эти симптомы сохраняются в течение нескольких дней, риск развития гипергликемического криза сильно повышается. прежде чем возникнет какое-либо заболевание.
Признаки обезвоживания включают сухость во рту, потрескавшиеся губы, запавшие глаза, потерю веса и покрасневшую сухую кожу. По мере ухудшения ситуации могут возникнуть рвота, слабость, нечеткость сознания. Крайние состояния гипергликемического криза — кома и даже смерть.
Гипергликемические кризы у детей и подростков
Дети и подростки — особая группа пациентов в риске. К сожалению, есть случаи, когда диабет у детей и подростков диагностируют только после срочной госпитализации в состоянии кетоацидоза.
Но даже после постановки диагноза и обучению самоконтроля существует ряд опасностей, связанных с ответственностью детей и поведенческими нарушениями. Родители должны мягко направлять ребенка и осуществлять ненавязчивый, но постоянный контроль. Нужно научить ребенка справляться с терапией самостоятельно, но быть готовым принять более активную роль в сложных ситуациях, чтобы избежать проблем.
Расстройства пищевого поведения — особая группа причин развития диабетического кетоацидоза у подростков с диабетом. Дети и подростки могут пропускать инъекции, потому что они стремятся похудеть. Поддержка и понимание родителей могут очень помочь в таких ситуациях. Консультация специалиста по психическому здоровью, который специализируется на детях с диабетом или другими хроническими заболеваниями, также может оказать большую помощь как ребенку, так и всей семье.
Лечение
Если возникает опасное состояние — нужно срочно обратится в больницу. Терапию для решения проблемы подберет врач. Это может быть комплекс мер:
• введение физиологического раствора для инъекций внутривенно для борьбы с обезвоживанием, улучшения кровообращения и помощи почкам восстановить нормальное функционирование;
• терапия инсулином для снижения уровня глюкозы в крови, прекращения расщепления жиров и, таким образом, прекращения производства кетонов;
• введение препаратов для восстановления электролитного баланса;
• меры для восстановления нормального уровня кислотности крови.
В ходе лечения врачи и медсестры будут контролировать общее физическое и психическое состояние пациента, чтобы убедиться, что лечение работает должным образом. Иногда назначают выполнение электрокардиограммы, чтобы убедиться в нормальной работе сердца.
Гипергликемический криз — это опыт, который лучше не получать. Эффективный самоконтроль и адекватная терапия позволит избежать такого крайнего состояния. Проявляйте особую бдительность и всегда держите под рукой средства для самоконроля: глюкометр и тест-полоски, полоски для замера уровня кетонов, CGM-систему.
Гипергликемия: что это такое, симптомы у женщин и мужчин, первая помощь
Гипергликемия — это частный случай нарушения обмена веществ, сопряженный с резким скачком уровня глюкозы (сахара) в крови. Также возможен постепенный рост показателя, что обнаруживается несколько труднее, зато присутствует больше времени на диагностику.
Возможно и хроническое незначительное повышение, которое дает слабые клинические признаки на ранних стадиях.
Симптоматика определяется конкретным состоянием. Если оно острое — возможно критическое нарушение работы всех органов и систем. Кома, а затем смерть.
Вялые формы протекают исподволь, подтачивают здоровье. Необходимо тщательно продиагностировать пациента.
Вопреки возможному представлению, рост сахара не обязательно ассоциирован с диабетом. Есть и прочие провокаторы.
Механизм развития
Схема становления патологии основана на расстройстве сложного биохимического процесса.
В норме избыток поступающей в кровь глюкозы нейтрализуются косвенным образом посредством инсулина. Особого гормона, который синтезируется поджелудочной железой и быстро транспортируется в русло и тем самым влияет на ткани.
В случае гипергликемии проблема возникает либо с выработкой инсулина, либо с чувствительностью к нему клеток.
- Нарушение нормального синтеза гормонов поджелудочной железы ассоциируется с воспалительными процессами в органе. В подавляющем большинстве случаев таковые имеют аутоиммунное происхождение. То есть не связаны с инфекциями.
Возможны и прочие патологические процессы. По типу врожденных аномалий, генетического фактора, также травм, перенесенных оперативных вмешательств, ракового онкологического процесса.
Частым случаем оказывается комплексный гормональный сбой, в результате чего формируется стойкое ожирение, проблемы в работе надпочечников, щитовидки, поджелудочной железы. В таком случае имеет смысл нормализовать питание.
- Другая возможная причина устраняется куда труднее. Речь идет о нарушении чувствительности всех тканей к инсулину в целом. В таком случае нейтрализации просто не происходит.
Состояние может быть результатом прочих патологий или врожденной аномалией (намного реже). Восстановительные мероприятия направлены на преодоление резистентности, что может быть непросто, и борьбу с первопричиной. Если заболевание обусловлено другим процессом.
- Чуть реже встречаются нарушения транспортировки инсулина. Они всегда вторичны и требуют этиотропного лечения направленного на коррекцию и купирование первичного «виновника».
Гипергликемический синдром опасен — наблюдается расстройство работы всех органов и систем: от пищеварительного тракта до сердца, сосудов (хронический стеноз, скачки артериального давления, атеросклероз).

Долго незаживающие раны и прочие «прелести», а также постоянный риск смертельного исхода. Особенно на фоне хронического заболевания вроде диабета.
Симптомы острой гипогликемии
Полиурия — первый признак гипергликемии. Суть патологического явления заключается в активном постоянном мочеиспускании.
Урина обильно вырабатывается и выходит в больших количествах. В день может выделяться до 3-5 и даже более литров при норме в 1-2 и то исходя из количества выпитого.
Проблема заключается в двух моментах:
- Первый — сахар проникает, в том числе, в мочу через почечные структуры. Кристаллизуется. Его составляющие слишком крупные, чтобы задерживаться, потому глюкоза выводится в неизменном виде прямо с уриной. Организм старается эвакуировать как можно больше сахара. Отсюда проблемы с фильтрацией. Сначала подконтрольные телу, а затем процесс приобретает хаотичный характер.
- Второй весомый фактор развития полиурии заключается в гормональном дисбалансе, электролитической недостаточности с малым количеством натрия, магния, калия. Также кальция. Полиурия несет опасность для здоровья, поскольку в краткосрочной перспективе может провоцировать обезвоживание. В средней — патологии почек, недостаточность.
Клиническую картину дополняют следующие симптомы:
- Кожный зуд. В результате гипергликемии не справляется также и печень. Процесс провоцирует нарушение работ крупнейшей железы. Она недостаточно фильтрует кровь, остается большое количество токсинов, отравляющих организм. Если не помочь вовремя, возможна острая печеночная недостаточность, энцефалопатия, кома и гибель от осложнений.
- Выраженное, сильное ощущение жажды и сухость во рту. Человек хочет пить. Этот признак повышенного сахара в крови не зависит от количества потребленной жидкости, до или во время развития самого патологического процесса. Симптом обуславливается нарушением водно-солевого баланса. Жидкость не задерживается, потому наступает обезвоживание.
- Затуманивание зрения. Образуется беловатая дымка, протирание глаз не дает никакого эффекта. Потому как проблема в спазме артерий сетчатки. Это преходящее состояние. В целом, оно не опасно, тем более, если начато лечение. Но проявление достаточно показательно, типично для скачка уровня глюкозы в крови.
- Аритмия. Экстрасистолия. Когда в нормальную частоту сердечных сокращений вклиниваются внеочередные удары. В таком случае вполне возможна остановка сердца и смерть от асистолии. При развитии требуется немедленная первая помощь и транспортировка в стационар.

- Кома. В результате угнетения работы центральной нервной системы. Гипергликемическое состояние чревато быстрым прогрессированием, медлить нельзя. От момента первых симптомов и до потери сознания, перехода в сопор требуется от нескольких десятков минут до пары часов.
Эффективно помочь можно на всем протяжении расстройства, но проще всего в первые 40 минут, если состояние сравнительно малоагрессивное.
Признаки хронического состояния
Симптомы гипергликемии хронического плана не такие специфические. Но это только на первый взгляд.
- Постоянное желание пить. Без видимого насыщения после каждого следующего стакана. Облегчение кратковременное, на несколько минут. Состояние мучительно переносится пациентами.
- Мочеиспускание выше нормы. Обнаружить полиурию можно только по результатам пробы Зимницкого. Не всегда изменения заметны на глаз.
- Усталость, постоянная астения. Невозможность нормально работать или учиться. Повседневная активность минимальная. Ограниченная энергетическим потенциалом пациента.
- Потеря веса без видимых причин. Реже набор массы тела и невозможность сбросить лишние килограммы. Показатели разнятся. У двух пациентов течение гипергликемии будет индивидуальным, со своими чертами.
- Длительно незаживающие раны. Царапины, простые ссадины долгое время кровоточат. Нарушается выработка так называемых факторов свертывания. Также возможно инфицирование раны, начало выраженных некротических явлений. Все это признаки гипергликемии, имеющие общее название диабетической стопы. Но страдают не только ноги. Зависит от места получения повреждения.
- Атеросклероз. Отложение на стенках сосудов холестериновых бляшек, рост концентрации жирных соединений, липидов в крови. А затем скачки артериального давления, проблемы с работой конечностей, индуцированные отклонения интеллекта, памяти. В итоге — инфаркт, инсульт, флебит и некроз. Особенно ног. В результате нарушения местной трофики ткани начинают отмирать.


- В качестве тяжелого осложнения — ацидоз. Рост кислотности крови. Нарушение работы ее буферных систем. Симптомы этого состояния — шумное дыхание, проблемы с газообменом, спутанность сознания и некоторые прочие моменты. Требуется срочная медицинская помощь.
Специфическая клиника, разделенная по половому признаку
У женщин симптомы гликемии дополнительно включают в себя:
- Нарушения менструального цикла.
- Выраженный ПМС с раздражительностью, головными болями и дискомфортом внизу живота.
- Бесплодие. Неспособность зачать.
У мужчин проявления также хорошо заметны:
- Страдает репродуктивная система. Качество семени резко падает. Сперматозоиды мутируют, возникает астения, когда клетки двигаются слишком медленно. Все это в конечном итоге обуславливает относительное бесплодие.
- Второй весомый момент — эректильная дисфункция. Повреждаются кавернозные нервы, половой орган недостаточно кровоснабжается. Потенция вялая, нестабильная. Что не позволяет совершить полноценный акт.
- Проблемы с эякуляцией. Раннее семяизвержение или невозможность добиться такового в течение долгого времени. Оба состояние должны насторожить.
Проблемы с половой системой — типичные проявления гипергликемии на фоне диабета или ситуативных проблем.
Причины
Факторов-виновников несколько. Многие возникают спонтанно.
- Клинически значимое повышение возможно при стрессовой ситуации. Например, после перенесенного тяжелого инфекционно-воспалительного процесса, инфаркта или инсульта. Рост концентрации глюкозы — дополнительный фактор летальности названных состояний.
- Применение некоторых лекарственных средств может провоцировать такой эффект. Среди них наименования для лечения раковых опухолей, цитостатики и иммунодепрессанты. Лекарств, способных на такое не столь много. Врачи заранее предупреждают о возможности роста уровня сахара в крови. При необходимости дозировку снижают или меняют средство на другое.
- Алиментарные проблемы. Например, при существенном переедании, потреблении большого количества крахмала, сахара в чистом виде, быстроусвояемых углеводов за один присест. Организм попросту не успевает выработать такое количество инсулина. Типично подобное состояния для больных булимией. Нервное переедание приводит к получению колоссального количества калорий. На нейтрализацию потребуется время. Если продолжать в том же духе есть реальная возможность стать пациентом эндокринолога.
- Сахарный диабет. Типичное состояние, сопряженное с ростом уровня глюкозы. Существует в двух вариантах. Первый — зависит от инсулина. Его вырабатывается мало. Как правило, это независимый от массы тела процесс. Второй обуславливается нечувствительностью клеток к названному веществу. Резистентность, как правило, результат ожирения и гормонального сбоя. Важная составляющая терапии — нормализация веса.

Причин не много.
Первая помощь
Обязательным условием коррекции состояния выступает госпитализация человека в эндокринологический стационар.
В качестве начальных мер нужно предпринять следующее:
- Выяснить уровень сахара с помощью глюкометра. Это позволит оценить состояние в общих чертах.
- При повышенных показателях (более 8-13 единиц) требуется введение инсулина в количестве и по схеме, которая предусмотрена лечащим врачом. Используется специальный шприц или помпа.
- Обязателен вызов скорой. Это лучше сделать с момента обнаружения проблемы. Чтобы не спровоцировать летальных осложнений.
- Далее важно оценить общее состояние пациента. При развитии одышки нужно открыть окно или форточку для обеспечения нормальной вентиляции помещения, где находится пострадавший.
- Развитие гипергликемической комы — осложнение патологического процесса. Своими силами сделать нельзя уже ничего. Нужно повернуть голову набок, чтобы человек не подавился рвотными массами.

- По прибытии медиков необходимо рассказать о состоянии пострадавшего. Первая помощь при гипергликемии заканчивается, как только приезжают врачи. При наличии возможности не лишним будет сопроводить больного в стационар для облегчения процесса оформления и оказания посильной помощи докторам.
Без специального оборудования и препаратов, сделать можно не так много. Все остальное ложится на плечи врачей на месте.
Диагностика
Обследование проводится в клинике под контролем эндокринолога или в амбулаторных условиях. Зависит от конкретной ситуации.
Методики направлены на выявление возможного диабета или прочих аналогичных состояний. В острых случаях сначала корректируют уровень глюкозы, только потом начинают профильную диагностику.
Примерный список мероприятий:
- Устный опрос больного на предмет жалоб. Они систематизируются, составляют единый комплекс. Это необходимая методика, чтобы определиться с направлением дальнейшей деятельности.
- Сбор анамнеза. Что могло стать причиной изменения уровня сахара. Гиперлгикемия, как уже было сказано, вполне вероятна после воспалений, инсультов и прочих ситуаций.
- Исследование крови на сахар. Общий анализ. Также специфический тест с нагрузкой глюкозой.
- УЗИ поджелудочной железы. Способ визуального исследование органа. Панкреатит и прочие заболевания этой структуры нередко провоцируют патологии в будущем, также как и дисфункции.
- При необходимости более точной диагностики показано МРТ брюшной полости. Прицельное исследование поджелудочной железы. Возможно контрастирование с использованием агента на основе гадолиния. Такая мера нужна для выявления опухолей.
В целом, этого достаточно для постановки точного диагноза.
Лечение
Терапия направлена на коррекцию основного заболевания, провоцирующего патологический процесс.
Сахарный диабет предполагает регулярное применение инсулина по потребности. Возможна установка помпы. Которая будет поддерживать уровень глюкозы в крови. Это основной способ коррекции.
Помимо, применяются препараты двух групп:
- Производные сульфонилмочевины. Манинил и прочие. Способствует более интенсивной выработке веществ, которые помогают усваиваться сахарам, снижают концентрацию таковых в кровеносном русле.
- Бигуаниды. Метформин и аналогичные. Препятствует резистентности к инсулину, борется с ней.
В качестве другого метода — диета. Особенно активно применяется при сахарном диабете второго типа. Достаточно сократить потребление сладкого, мучного, также ограничить количество крахмала (бананы, картофель), чтобы не провоцировать нарушений нормальной работы организма.
Коррекция последствий инсульта и инфаркта проводится в рамках реабилитации. Используются цереброваскулярные, ноотропы, кардиопротекторы, противогипертензивные.
Восстановление может потребовать много времени. Нужно запастись терпением и строго следовать рекомендациям эндокринолога.
Прогноз
Благоприятный при соблюдении всех советов докторов. Выживаемость даже в остром состоянии составляет почти 70%. При систематической коррекции удается добиться компенсации положения и долгой качественной жизни.
Что касается последствий инсульта, инфаркта, реабилитация позволяет добиться восстановления.
Стрессы сами по себе не имеют потребности в лечении. Булимия устраняется под контролем психотерапевта и положительна в плане прогноза.
В качестве профилактики достаточно следить за рационом. Также избегать воспалительных процессов, переедания, нормализовать давление.
Гипергликемия — состояние опасное: среди возможных осложнений кома, инвалидность или смерть. Но вполне излечимое. Главное вовремя обратиться к специалисту и начать коррекцию.
Причины и симптомы гипергликемии

Гипергликемия – клинический симптом, обозначающий повышенное содержание сахара (глюкозы) в сыворотке крови. Гипергликемия появляется преимущественно при сахарном диабете или других заболеваниях эндокринной системы.
Существует несколько условных степеней выраженности симптома:
– легкая гипергликемия (уровень сахара составляет 6–10 ммоль/л);
– гипергликемия средней тяжести (10–16 ммоль/л);
– тяжелая гипергликемия (более 16 ммоль/л).
Если уровень сахара превышает 16,5 ммоль/л, может возникнуть прекоматозное состояние или кома.
У людей, болеющих сахарным диабетом, встречаются две разновидности гипергликемии:
– гипергликемия натощак (если человек не принимал пищи около 8 часов, уровень сахара в крови возрастает более 7,2 ммоль/л);
– гипергликемия постпрандиальная (после приема пищи уровень сахара в крови превышает 10 ммоль/л).
Если у людей, не страдающих сахарным диабетом, после обильной пищи уровень сахара повышается до 10 ммоль/л, это говорит о повышенной опасности развития у них диабета 2 типа.
Больные сахарным диабетом должны пристально следить за показателями уровня глюкозы в крови, так как при длительных периодах гипергликемии есть риск развития повреждений нервов, сосудов, других опасных состояний (кетоацидоз, кома).
Чтобы избежать серьезных осложнений сахарного диабета, необходимо вовремя обнаружить симптомы гипергликемии и заняться их лечением.
Причины гипергликемии
Главной причиной, обусловливающей возникновение гипергликемии, является низкое количество инсулина (гормона, снижающего концентрацию глюкозы в крови). Иногда также инсулин не может правильно взаимодействовать с клетками организма, чтобы утилизировать глюкозу.
Существует множество причин развития гипергликемии, среди которых – переедание, употребление калорийной пищи, содержащей повышенное количество простых и сложных углеводов.
Стресс также может стать недиабетической причиной гипергликемии. Необходимо контролировать свои физические нагрузки: сильное переутомление либо же, напротив, пассивный образ жизни может привести к повышению уровня сахара в крови.
Инфекционные и хронические заболевания также могут вызвать симптомы гипергликемии. У людей, больных сахарным диабетом, гипергликемия может возникнуть из-за пропущенного приема сахаропонижающих препаратов или укола инсулина.
Симптомы гипергликемии
Своевременное выявление симптомов гипергликемии поможет избежать возникновения серьезных осложнений. В первую очередь необходимо обратить внимание на сильную жажду: если концентрация глюкозы более 10 ммоль/л, сахар выделяется вместе с мочой. Вместе с ней вымываются полезные соли, что вызывает слабость, головную боль, сухость во рту, зуд кожи, потерю веса, ухудшение зрения, потерю сознания. Холодные и нечувствительные конечности, запоры, диарея и другие проблемы желудочно-кишечного тракта также могут быть симптомами гипергликемии.
Гипергликемия может спровоцировать кетонурию (наличие в моче ацетоновых тел) и кетоацидоз (нарушение углеводного обмена, ведущее к диабетической коме). Действие этого механизма таково: из-за высокого количества сахара в крови и недостатка инсулина глюкоза не попадает в клетки. Поэтому печень, содержащая гликоген, начинает расщеплять его до глюкозы, которая ещё больше увеличивает количество сахара. Клетки не получают энергии, и начинается расщепление жиров, при котором вырабатываются кетоновые тела (ацетон). Они попадают в кровь, вследствие чего нарушается естественный кислотный баланс.
У больных сахарным диабетом людей переход гипергликемии от легкой формы к более тяжелой может длиться много лет. Но это лишь в том случае, если организм способен самостоятельно вырабатывать инсулин. Поэтому необходимо прилагать много усилий для лечения болезни.
Следует знать, что гипергликемия не является показателем исключительно сахарного диабета, но может свидетельствовать и о других эндокринных заболеваниях.
Лечение гипергликемии
В первую очередь человек, страдающий гипергликемией, обязан регулярно проводить измерения количества сахара в крови. Проводить их следует как натощак, так и после еды, несколько раз в день. Если повышенные показатели зарегистрированы несколько раз подряд, необходимо обратиться к врачу, так как это может стать причиной поражения кровеносных сосудов и органов, привести к различным осложнениям.
Концентрацию глюкозы в крови помогут уменьшить умеренные физические упражнения, употребление большого количества жидкости (при высоких показателях уровня глюкозы пить нужно каждые 30 минут). Но физические нагрузки необходимо прекратить, если уровень сахара повышен до 13,3 ммоль/л, а в моче присутствуют кетоновые тела.
При гипергликемии чрезвычайно важно соблюдать диету, но делать это нужно исключительно после консультации с лечащим врачом. Под контролем нужно держать количество углеводов и калорий, содержащихся в потребляемой пище.
Часто для лечения гипергликемии больным назначается инсулин.
Гипергликемия у детей
У детей показателем гипергликемии является концентрация сахара в крови более 6,5 ммоль/л до приема пищи и более 8,9 ммоль/л после еды.
У новорожденных гипергликемия встречается довольно часто, но медики не дают однозначного ответа на вопрос, что конкретно служит причиной повышения уровня сахара в крови малышей. В основном гипергликемия возникает у детей, которые весят менее 1,5 кг, или же переболевших такими серьезными заболеваниями как менингит, сепсис, энцефалит и проч. Иногда концентрация сахара в крови повышается из-за внутривенного ввода растворов глюкозы (у детей с низким весом глюкоза в организме перерабатывается недостаточно интенсивно).
Если вовремя не обнаружить гипергликемию и не заняться её лечением, у ребенка может нарушиться работа клеток мозга, что часто ведет к кровоизлиянию или отеку мозга. При гипергликемии организм обезвожен, поэтому есть опасность потери массы тела, развития заболеваний эндокринной системы.
Чтобы избежать гипергликемии, необходимо постоянно контролировать показатели анализов мочи и крови. Если нормы содержания глюкозы превышены, ребенку вводят инсулин.
Часто показатели уровня сахара в крови могут свидетельствовать о тяжести состояния ребенка, которое в последствии может привести к летальному исходу.

Автор статьи: Кузьмина Вера Валерьевна | Эндокринолог, диетолог
Образование: Диплом РГМУ им. Н. И. Пирогова по специальности «Лечебное дело» (2004 г.). Ординатура в Московском государственном медико-стоматологическом университете, диплом по специальности «Эндокринология» (2006 г.).
Наши авторы

Уважаемые друзья!На этой странице мы остановимся на модели годового режима-медицинских мероприятий,которые каждый диабетик должен проводить в течении каждого года.Можете даже составить это в виде расписания и повесить усебя в квартире или доме на самом видном месте.Следуя нашим правилам-эта инструкция написана нами на простом языке для «чайников».
Итак начнем.Главное что Вы все должны уяснить,что наша с вами задача — помимо снижения сахара в крови мы постоянно должны бороться с тремя китами — убийцами — РЕТИНОПАТИЕЙ(поражение диабетом глаз),НЕФРОПАТИЕЙ(поражением диабетом почек) и НЕЙРОПАТИЕЙ(поражением диабетом нижних конечностей(ног).И для борьбы с ними не достаточно держать сахар в норме.Вот об этом и поговорим подробнее…Главная ошибка всех диабетиков-то что в основу основ они ставят борьбу с сахаром.Но позвольте-сахаром питается наш головной и спинной мозг,сахар дает энергию нашим клеткам из которых состоит весь организм.Бороться с сахаром-это все равно что бороться с водой,которую нужно пить,с воздухом,которым нужно дышать…Бороться нужно не с сахаром,а за то чтобы он попадал туда-куда нужно.
Все изобретатели — лохотронщики делают свой акцент на то что их препараты успешно лечат диабет.Но друзья-Вы сейчас поймете,что для того чтобы бороться с ретинопатией,нефропатией и нейропатией-недостаточно что-то пить или носить на шее …Для этого не реже 1-2 раза в год ложиться в диабетический стационар на капельницы,уколы,электрофорез и другие процедуры,а для лечения глаз проходить обследование у офтальмолога и по надобности проводить лазерное удаление шрамов лопнувших кровеносных сосудов глазного яблока.В стационар обычно ложаться на 14 дней,т.к. процедуры внутривенного и внутримышечного приема лекарств расчитаны на этот срок.Чтобы лечь в стационар Вам необходимо взять у вашего участкового эндокринолога направление в диабетический стационар(участки как правило закреплены за конкретным заведением).И запомните-не всегда ваш участковый эндокринолог ведет учет посещаемости Вами стационара,поэтому по прошествии положенного срока от последнего посещения стационара Вы должны сами потребовать у него направления.Для особенно занятых диабетиков возможен вариант амбулаторного посещения стационара(как договоритесь с заведующим сами) или вообще оплатив услуги медсестры добиться ее прихода на дом и получения всех процедур на дому.Но помните,что прописать(назначить) процедуры должен врач,с подробным описанием их в Вашей медицинской карточке,да и помните-такое кустарное прохождение лечения в будущем может препятствовать Вам в получении инвалидности и других льгот из-за отсутствия больничных выписок.
Почему нужно лечить ретинопатию ?-Диабетическая слепота-не пустой звук.Почему нужно лечить нефропатию ?-Вы уже знаете все про гемодиализ и трансплантацию почек.Почему нужно лечить нейропатию ?-Вспомнили сразу это страшное слово-ГАНГРЕНА и ампутация.
Идем далее.Если Вы успешно отлежали в стационаре-помните,что те лекарства,что вам вливали внутривенно нужно пропить их в течении месяца после стационара(эти препараты имеются также в таблетках) для закрепления результата лечения.Конечно же это все требует упорства,поэтому любите себя трепетно и нежно и относитесь ко всему философски.Вы ошибочно можете подумать-если есть эти препараты в таблетках-зачем вливать их внутривенно…Дело в том,что длинный путь через желудок проходя процесс пищеварения эти препараты будут лечить Вас не в полную силу,да и существует такое понятие как -«посадить желудок».Попадая через вену прямо в кровь и быстро разнося лекарство по организму-эффект лечения будет иметь максимальное значение.
Многие пациенты с ИНЗСД и многие врачи считают ИНЗСД более легким заболеванием, чем ИЗСД (только «чуть-чуть сахара»). Но, хотя метаболические нарушения могут быть и менее выражены, чем при ИЗСД, возможность развития поздних осложнений сахарного диабета у них одинакова при учете  длительности заболевания. Слепой больной с ампутированной ногой, выздоравливающий после инфаркта, страдает отнюдь не легкой формой диабета, даже если при его лечении и не используется инсулин.
длительности заболевания. Слепой больной с ампутированной ногой, выздоравливающий после инфаркта, страдает отнюдь не легкой формой диабета, даже если при его лечении и не используется инсулин.
Просто снабдить пациента инструкциями, книгой, посвященным сахарному диабету, и рецептом на таблетки недостаточно для лечениясахарного диабета. Когда диагноз установлен, наступает самое критическое время в лечении больного сахарным диабетом, и часто последующее отношение пациента к своей болезни отражает отношение к нему врача на этой стадии заболевания.
ИНЗСД. Начало лечения:
В большинстве случаев, особенно среди тучных больных, лечение необходимо начинать с диеты и системы физических упражнений, приведенной ниже, с целью снижения веса. У небольшого числа пациентов с выраженными симптомами заболевания и высокими значениями ГК (например, выше 20 ммоль/л или 360 мг/дл) возможно проведение короткого курса лечения пероральными сахароснижающими препаратами, в основном с целью смягчения симптоматики.
5.1 ДИЕТА
Диета, физические упражнения и контроль веса больного — самые важные мероприятия в лечении ИНЗСД. Все больные сахарным диабетом и их ближайшие члены семьи должны при возможности проконсультироваться с врачом-диетологом. Инструкции типа «не ешьте сахара» или «похудейте» в большинстве случаев не оказывают никакого действия, поэтому больному необходимы точные указания относительно подходящей для него диеты.
Многие больные ошибочно считают, что единственное, что им нужно делать — это избегать сладкой пищи и напитков. Научите их тому, что им необходимо дробное регулярное питание, и пропускать приемы пищи не рекомендуется. Основу каждой еды должна составлять крахмалистая пища с высоким содержанием пищевых волокон (клетчатки). Необходимо до минимума свести употребление продуктов с высоким содержанием сахаров и жира.
УПОТРЕБЛЯЙТЕ БОЛЬШЕ ПРОДУКТОВ ИЗ ВЕРХНЕЙ ЧАСТИ ТАБЛИЦЫ
| Фасоль, горох, чечевица Макароны из муки грубого помола Ячмень, гречневая крупа Крахмалистые овощи приготовленные без сахара (картофель, тыква, морковь) Рыба, морепродукты, соя Постное мясо и птица Обезжиренное молоко Масло, маргарин Свинина, копченые и вареные колбасы Майонез, сметана, сливки Сахар, мед, варенье и джемы Сладкие напитки Сладкое печенье Шоколад |
Хлеб (грубого помола или ржаной) Сухое печенье (из муки грубого помола) Фрукты: свежие или Зерновые грубого помола (овсяные или Рис пшеничные хлопья) Обезжиренный кефир Сыр с низким содержанием жира Яйца Растительное масло и кулинарные жиры Жирное мясо Жареная пища Кондитерские изделия Мороженое Желе Торты и пирожные |
ЕШЬТЕ МЕНЬШЕ ПРОДУКТОВ ИЗ НИЖНЕЙ ЧАСТИ ТАБЛИЦЫ
5.1.1 ИНЗСД У БОЛЬНЫХ С ОЖИРЕНИЕМ
Для пациентов, имеющих избыточный вес, основной задачей является снижение веса. ПОТЕРЯ ВЕСА ТУЧНЫМИ БОЛЬНЫМИ ПРИВОДИТ К ПОВЫШЕНИЮ ЧУВСТВИТЕЛЬНОСТИ К ИНСУЛИНУ — ЭНДОГЕННОМУ И ЭКЗОГЕННОМУ В РАВНОЙ СТЕПЕНИ. Это достигается уменьшением в рационе пищи с высоким содержанием жиров и сахара и регулярными физическими упражнениями. Необходимо соблюдать дробность питания. Употребление жареной пищи, сливочного и растительного масла, маргарина и алкоголя нужно свести к минимуму.
Диета, направленная на снижение веса, должна содержать столько калорий, чтобы больной терял около 0,5 кг в неделю до достижения идеального веса. Диету необходимо составлять для каждого больного, исходя из индивидуальных физических нагрузок и т.д. Потеря веса, как правило, достигается при диете на 1000 ккал, и крайне редко приходится снижать калорийность диеты ниже этого уровня. Диеты с энергетической ценностью менее 800 ккал необходимо дополнять витаминами и они не рекомендуются для длительного использования.
Основной проблемой является выполнение больным соответствующих диетических рекомендации. Однако, поскольку борьба с ожирением — первоочередная задача в лечении ИНЗСД, необходимо проявить настойчивость и последовательность в этом направлении. Пациенты должны взвешиваться раз в неделю на точных весах. Помощь может оказать и СКГК (см. 4.3).
Не рекомендуется пользоваться «порционными» диетами или диетами с «заменителями», поскольку необходимо ограничить не только прием углеводов, но и снизить энергетическую ценность принимаемой пищи в целом. При наличии гиперлипидемии необходимо дальнейшее ограничение потребления жиров.
5.1.2 ИНЗСД У БОЛЬНЫХ С НОРМАЛЬНОЙ МАССОЙ ТЕЛА
При отсутствии ожирения нет необходимости в диете со сниженной энергетической ценностью, но для больного важно поддерживать идеальный вес и следить за уровнем липидов в сыворотке. Запрещается пища с высоким содержанием легкоусвояемых углеводов и жиров. Основу еды должны составлять крахмалистые продукты с высоким содержанием пищевых волокон, которые равномерно распределяются на каждый прием пищи.
Диета может быть гораздо более гибкой, однако не рекомендуется пропускать приемы пищи, т.к. при приеме пероральных сахароснижающих препаратов это может привести к гипогликемии.
Остальные детали диетотерапии находятся вне компетенции данного руководства, но еще раз следует подчеркнуть важность индивидуально подобранной врачом-диетологом диеты, которая модифицируется одновременно с изменением веса пациента. Дополнительная информация для больного должна включать в себя инструкцию по приему алкоголя, питанию вне дома, во время болезни и т.д. Необходимо снабдить больного литературой по питанию.
5.2 ПЕРОРАЛЬНЫЕ САХАРОСНИЖАЮЩИЕ ПРЕПАРАТЫ (ПСП)
Противоречия в сообщениях о повышении смертности от сердечнососудистых заболевании у больных, принимающих толбутамид и фенформин (бигуанид, более не используемый в терапии), опубликованных в 70-х годах, до сих пор не разрешены. Неизвестно, обладают ли возможным кардиотоксическим эффектом другие ПСП. Несмотря на это, их не следует рекомендовать всем пациентам подряд и назначать вместо соответствующей диеты. Показания к назначению ПСП:
- сразу же после установления диагноза, если симптомы выражены, а ГК > 20 ммоль/л.
- при гипергликемии, сохраняющейся, несмотря на строгое соблюдение диеты и занятия физкультурой. У тучных больных это можно определить по снижению веса.
При ожирении начинать прием ПСП следует с бигуанидов.
У худых больных, или при потере больным веса начните лечение с низких доз препаратов сульфонилмочевины, с постепенным увеличением дозы каждые 1 или 2 недели, до получения желаемого результата. Запомните: прием препаратов сульфонилмочевины больными, не соблюдающими диету, может привести к увеличению ожирения.
Необходимо назначать больным наименьшие эффективные дозы препаратов. При хорошем метаболическом контроле всегда следует иметь в виду возможность снижения дозы или отмены ПСП, особенно у больных с ожирением. При длительном использовании ПСП необходим хороший контроль за уровнем ГК (см. главу 4) и периодически исследование функции почек при применении метформина.
ПСП абсолютно противопоказаны при ИЗСД и их не следует назначать при первичной или вторичной резистентности к препарату у больных ИНЗСД (см. ниже), когда вместо ПСП необходимо начать инсулинотерапию. Запомните: если ПСП эффективны, то улучшение в состоянии больного наступает в течении ближайших 2-4 недель от начала лечения. Применение высоких доз ПСП длительное время без существенного эффекта говорит о неправильной тактике лечения.
5.2.1 ПРЕПАРАТЫ СУЛЬФОНИЛМОЧЕВИНЫ
Основным действием препаратов сульфонилмочевины, по-видимому, является стимуляция секреции инсулина, но при длительном применении они, возможно, усиливают действие инсулина на рецепторном уровне.
Если один из препаратов этой группы в максимальной дозе не оказывает терапевтического воздействия на больного, то назначение других препаратов сульфонилмочевины, даже новых генераций, обычно не имеет смысла. Также не следует одновременно назначать два разных препарата группы сульфонилмочевины, лучше попробовать добавить к лечению метформин.
Наиболее общим и часто нераспознаваемым побочным действием всех препаратов сульфонилмочевины, в частности наиболее сильнодействующих, является гипогликемия, особенно у пожилых больных. Больные обязательно должны быть предупреждены об этом. Меньшей проблемой гипогликемия становится при приеме препаратов более короткого действия (например, глюренорм). Повышение аппетита и тенденция к гипогликемическим состояниям могут привести к небольшому увеличению массы тела больного. Какие-либо другие побочные эффекты при приеме препаратов сульфонилмочевины наблюдаются редко, однако возможны реакции со стороны желудочно-кишечного тракта и кожи.
Все препараты сульфонилмочевины назначаются за 30-40 мин до еды.
Возможны нежелательные побочные эффекты при одновременном приеме препаратов сульфонилмочевины с другими лекарственными средствами, например, бета-блокаторами, аспирином, бутадионом, антибактериальными сульфаниламидами, некоторыми антибиотиками и клофибратом.
Рекомендуется назначение следующих препаратов сульфонилмочевины:
- Гликлазид (Диамикрон, Диабетон, Предиан) таблетки по 80 мг. Это ПСП второй генерации. Суточная доза может составлять от 40 до 320 мг препарата при однократном или двухкратном приеме. Имеется несколько сообщений о благоприятном действии этого препарата на адгезивную способность тромбоцитов.
- Глипизид (Минидиаб, Глибинез) таблетки по 5 мг. Также препарат второй генерации, сильнодействующий, но в течении более короткого времени. Суточная доза 2,5-20 мг, в 1 или 2 приема.
- Глибенкламид (Манинил, Даонил, Эуглюкон) таблетки по 5 мг. Препарат второй генерации более длительного действия, оказывает наиболее выраженное сахароснижающее действие среди всех препаратов сульфонилмочевины. Суточная доза 2,5-20 мг, распределяется в 1 или 2 приема.
- Гликвидон (Глюренорм) таблетки по 30 мг. Самый короткодествующий из всех препаратов сульфонилмочевины второй генерации. Суточная доза 15-180 мг, назначается в 1-3 приема. Единственный препарат, который на 95% выводится через желудочно-кишечныи тракт, поэтому возможно его применение у лиц с поражением почек.
Другие, менее используемые, препараты сульфонилмочевины (первой генерации):
Толбутамид (Бутамид, Растинон) таблетки 250, 500 мг и 1 г. Более слабый по своему действию ПСП. Суточная доза препарата составляет 0,5-3 г в 2-3 приема.
Хлорпропамид (Диабинез) таблетки 250 мг, суточная доза 125-500 мг. Препарат с хорошо выраженным сахароснижающим эффектом пролонгированного действия; возможно развитие гипогликемии на фоне приема препарата и его необходимо использовать с осторожностью у пожилых больных. Побочные эффекты такие же, как и у остальных препаратов группы сульфонилмочевины, но возможно возникновение холестатической желтухи и гипонатриемии (в результате повышения секреции антидиуретического гормона). Следует использовать с осторожностью у больных с заболеваниями сердца, почек и печени.
5.2.2 БИГУАНИДЫ
Действие препаратов этой группы основано на замедлении всасывания глюкозы, снижении глюконеогенеза и увеличении утилизации глюкозы периферическими тканями. Применяются как монотерапия, особенно у тучных больных, так и в комбинации с препаратами сульфонилмочевины.
- Метформин (Глюкофаж, Диформин) таблетки по 500 мг. Обычно применяется суточная доза 0,5-1,5 г (максимальная, но не рекомендуемая к применению, доза 3 г), назначаемая в 1-3 приема. Изредка наблюдается лактатацидоз, особенно у пожилых больных или у больных сзаболеваниями почек и печени (например, у алкоголиков), или при наличии у больных гипоксии в результате сердечно-сосудистой или дыхательной недостаточности. Эти заболевания являются относительными противопоказаниями для назначения метформина, поэтому необходимо определение креатинина сыворотки крови и функции печени на фоне приема препарата.
На фоне приема метформина в зависимости от дозы препарата возможно возникновение анорексии, тошноты и поноса. У тучных больных незначительное подавление аппетита препаратом расценивается как положительный эффект. Иногда у больных появляется металлический привкус во рту или нарушается всасывание витамина В12. Применение метформина приводит к умеренному снижению ГК, поэтому опасности возникновения гипогликемии при монотерапии этим препаратом нет. Для предотвращения побочных эффектов метформина необходимо принимать препарат во время или после еды.
Для улучшения гипогликемического эффекта можно назначить одновременно с метформином препараты сульфонилмочевины.
5.3 ВОЗМОЖНЫЕ ПРИЧИНЫ НЕЭФФЕКТИВНОГО ЛЕЧЕНИЯ ИНЗСД
Плохое соблюдение диеты. Самая распространенная причина отсутствия эффекта при лечении ИНЗСД. Связано это либо с отсутствием соответствующей информации у больного, что легко исправить, желательно с привлечением диетолога, либо со слабой мотивацией у больного. Последнее поправить гораздо труднее, и требуется много сил, упорства и наличие хорошего контакта больного с лечащим врачом. В этом случае может помочь СКГК (см. 4.3), как наглядное свидетельство для больного результатов соблюдения диеты. Повышение дозы препаратов сульфонилмочевины или назначение препаратов инсулина, как правило, не оказывает нужного действия и может привести к увеличению массы тела больного без снижения уровня ГК (см. 7.3). Более показано применение метформина.
Недостаточная физическая активность больного (см. 8.1).
Наличие интеркуррентных заболеваний, таких как инфекции и тиреотоксикоз. У 17% женщин, страдающих сахарным диабетом, обнаруживаютсяскрытые инфекции мочевыводящих путей. Не следует продолжать лечение ПСП во время болезни пациента, при оперативных вмешательствах и в других стрессовых ситуациях, приводящих к ухудшению метаболического контроля. В этих случаях лучше временно назначить больному препараты инсулина.
Эмоциональные стрессы могут привести к ухудшению состояния пациента в результате небрежного отношения больного к своему состоянию и к соблюдению диеты, а также в результате прямого воздействия на метаболизм. В такой ситуации могут помочь расслабляющие.
Нерегулярный прием таблеток.
Другие лекарственные препараты, применяемые пациентом, могут ослабить действие сахароснижающих препаратов или сами по себе вызвать гипергликемию (например, стероиды, мочегонные из группы тиазидов), поэтому рекомендуется уточнить необходимость приема этих лекарств.
Первичная резистентность к ПСП — состояние, когда в течение первого месяца от начала приема сахароснижающих препаратов не наблюдается эффекта от лечения, несмотря на увеличение дозы до максимальной. В этом случае требуется применение препаратов инсулина, поскольку оставшиеся бета-клетки поджелудочной железы больного не продуцируют достаточного количества инсулина при стимуляции ПСП.
Вторичная резистентность к ПСП возникает у определенного числа больных ИНЗСД через несколько лет от начала лечения. Это происходит в результате продолжения нарушения функции бета-клеток поджелудочной железы. Необходимо предупредить больных о возможности такого осложнения. В случаях, когда максимальные дозы ПСП не привели к желаемым результатам и исключены все вышеперечисленные факторы (5.3), требуется немедленное назначение больному инсулина.
Необходимо активно выявлять случаи вторичной резистентости к ПСП, особенно в случаях, когда не применяются методы СКГК, а определение уровня HbA1 не является рутинной процедурой при амбулаторном обследовании больного. В противном случае лечащий врач будет продолжать лечение больного препаратом, не оказывающим на него действия. Это приведет к тому, что долгие годы больной будет иметь плохую компенсацию сахарного диабета, даже если он и принимает максимальные дозы сахароснижающих средств, пока возникновение очага инфекции, никтурия или полиурия не привлекут внимания врача к возможности развития вторичной резистентности к ПСП.
5.4 ИНСУЛИН И ИНЗСД
Некоторым больным ИНЗСД для хорошего метаболического контроля требуется назначение препаратов инсулина. Просто невозможно добиться у них хороших значений ГК только приемом ПСП (например, ГК натощак > 10 ммоль/л или ГК после приема пищи >15 ммоль/л). Поэтому лечение диабета в таких случаях требует применения инсулина, хотя сахарный диабет у этих больных не является инсулинзависимым. Часто бывает достаточно применения относительно небольших доз инсулина средней продолжительности действия (например, НПХ-инсулин или Монотард) или готовых смесей инсулинов (например, Микстард 30/70) вместо ПСП. Однако, в случаях недостаточности эндогенного инсулина, требуется режим инсулинотерапии, аналогичный режиму при лечении ИЗСД. Научите больного осуществлять СКГК для оценки компенсации заболевания. Соблюдение соответствующей диеты больным проверяется по дневнику питания и весу больного. Иногда может возникнуть необходимость в госпитализации больного для подбора диеты. У больного следует исключить инфекции мочевыводящих путей и тиреотоксикоз. И только в случае, когда вышеперечисленные меры не привели к улучшению метаболического контроля, показано назначение инсулинотерапии. Инъекции инсулина можно проводить амбулаторно, когда больной ежедневно приходит в поликлинику, или медицинская сестра посещает его на дому, по утрам, до того времени, пока он не овладеет техникой инъекции в достаточной степени. Доза инсулина зависит от уровня ГК. Амбулаторное лечение больных предпочтительнее, т.к. это снижает стоимость лечения и в меньшей степени нарушает привычный распорядок жизни больного.
5.4.1 КОМБИНИРОВАННОЕ ЛЕЧЕНИЕ (ИНСУЛИН+ПСП) ПРИ ИНЗСД
Для лечения вторичной резистентности к ПСП существуют два подхода. В одном случае врач заменяет ПСП инсулином, как это было описано выше, но даже в этом случае уровень ГК может оставаться высоким, несмотря на большие применяемые дозы инсулина, например, более 50 Ед в день, и независимо от того, что уровень С-пептида у этих больных нормальный или высокий. В таком случае желаемого уровня метаболического контроля часто можно достигнуть путем повторного назначения максимальных доз препаратов сульфонилмочевины и снижением дозы препарата инсулина в два раза. За улучшением результатов лечения можно следить по изменениям уровней ГК и HbA1. Комбинация препаратов сульфонилмочевины и инсулина не оказывает положительного влияния у больных с недостаточностью эндогенного инсулина (определяемой по снижению уровня С-пептида в крови) или при его отсутствии, как при ИЗСД. Комбинация метформина с инсулином также не оказывает такого эффекта.
При комбинированной терапии многие авторы предлагают введение инсулина перед сном, для снижения глюконеогенеза. На практике, время введения инсулина, по-видимому, имеет небольшое значение, а утренние инъекции более удобны для больного и, скорее всего, про них не забудут. Дальнейшие действия врача и подбор дозы инсулина описаны в главе 7.
Этапы лечения ИНЗСД
1. Немедикаментозное лечение (диета и физические упражнения ), особенно у тучных больных.
2. ПСП до достижения максимальных доз.
3. Отмена ПСП и применение только препаратов инсулина.
4. Комбинированная терапия: повторное назначение ПСП, даже при неадекватности высоких доз инсулина.
Эндокринологический научный центр РАМН, Москва
Количество больных сахарным диабетом 2 типа (СД2) неуклонно возрастает. По данным Diabetes Atlas 2000, в мире зарегистрирован 151 миллион больных СД2. В то же время эксперты говорят о том, что количество невыявленного сахарного диабета (СД) может превышать регистрируемый сегодня уровень в 2–3 раза. Поэтому рациональная фармакотерапия этого заболевания является предметом многочисленных научных и клинических исследований. Одним из самых крупных исследований последнего времени явилось Британское проспективное исследование по контролю сахарного диабета и развитию осложнений (UKPDS). Оно продолжалось около 20 лет, в нем участвовало более 5000 больных СД2. Больные были разделены на группы, получавшие с момента выявления СД разные виды лечения: только диету, различные пероральные сахароснижающие препараты, инсулинотерапию.
Исследование показало возможность уменьшения частоты осложнений заболевания при интенсивной тактике лечения. Было продемонстрировано, что снижение уровня гликированного гемоглобина HbA1c на 1% (в результате интенсивного лечения СД с применением различных методов в течение 10 лет) снижает частоту осложнений СД в целом на 21%, микрососудистые осложнения на 35%, инфаркт миокарда на 18%, инсульт на 15%, смертность по диабету на 25%, общую смертность на 17%. С учетом большой опасности хронической (и часто не осознаваемой пациентами и даже врачами) декомпенсации СД в плане развития сосудистых осложнений, в последние годы разработаны более жесткие критерии компенсации (точнее сказать, цели лечения) СД2 (табл. 1) и пересмотрены некоторые терапевтические подходы к данной группе больных. Последний пересмотр этих критериев был проведен в 1998–99 гг. после изучения результатов исследования UKPDS.
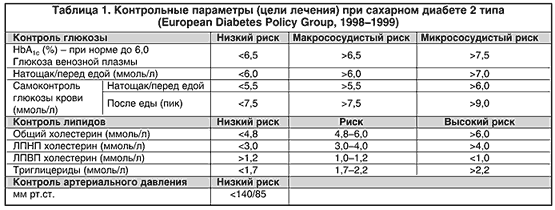
Дополнительная цель: прекращение курения или уменьшение, насколько это возможно.
Одной из целей лечения сахарного диабета следует считать и снижение веса при его избытке.
Основными принципами лечения СД2 в настоящее время являются:
- диета
- физические нагрузки
- сахароснижающие препараты
– пероральные сахароснижающие препараты
– инсулин - обучение больных
- самоконтроль показателей обмена веществ
- раннее лечение осложнений и сопутствующих заболеваний (например, адекватный контроль артериального давления, липидов крови).
Диетотерапия
Эффективное лечение СД2 невозможно без соблюдения диеты, вне зависимости от того, получает больной дополнительно какие–либо сахароснижающие средства (в том числе инсулин) или нет. Питание больного СД2 должно отвечать ряду требований:
1. Оптимизация массы тела (для 80–90% больных с избытком массы – ее снижение).
2. Предотвращение постпрандиальной (после еды) гипергликемии.
3. Профилактика или лечение факторов риска сердечно–сосудистых заболеваний (дислипидемии, артериальной гипертонии).
4. Соблюдение всех принципов здорового питания, включая правильные соотношения всех необходимых нутриентов, достаточное количество витаминов, минеральных веществ и т.д.
Основную причину нарушения углеводного обмена при СД2 составляет избыточная масса тела. Многочисленными исследованиями уже давно доказано, что у большинства больных снижение массы тела позволяет достичь устойчивой компенсации углеводного обмена, уменьшить инсулинорезистентность, а также получить положительный эффект в отношении часто сопутствующих артериальной гипертонии и дислипидемии. Достигнуть снижения веса можно только путем ограничения калорийности рациона. Физическая нагрузка при СД2 играет, как правило, вспомогательную роль и особенно важна для длительного поддержания полученного эффекта.
Следует помнить, что не имеет смысла рекомендовать больному точный подсчет калоража. Во–первых, это практически невозможно. Человек питается смешанной пищей, а таблицы калорийности содержат информацию лишь о продуктах в чистом виде, что ведет к грубым ошибкам при попытках подсчета калорийности реального питания. Во–вторых, взвешивание каждого куска, постоянная сверка с таблицами калорийности, лишают процесс питания гедонической (доставляющей удовольствие) ценности. Собственно говоря, важно не столько само по себе рекомендуемое количество калорий, сколько реальное сокращение калорийности по сравнению с предшествующим питанием, которое и привело к избытку веса. Информация о низкокалорийной диете для больного должна быть простой, ясной и применимой в его повседневной жизни. Исходя из калорийности компонентов пищи (вода – 0 ккал, 1 г белка – 4 ккал, 1 г углеводов – 4 ккал, 1 г жира – 9 ккал, 1 г алкоголя – 7 ккал), основные принципы низкокалорийной диеты сводятся к следующему: во–первых, необходимо исключить или резко ограничить высококалорийные продукты – богатые жирами, алкоголь, сахар и сладости; во–вторых, употреблять в меньшем по сравнению с прежним (т.е. привычным для данного больного) количестве продукты средней калорийности – белки и крахмалы; в–третьих, свободно, без всяких ограничений, употреблять (замещая уменьшившийся за счет перечисленных ограничений объем питания) низкокалорийные продукты – овощи, зелень, некалорийные напитки.
Большинству больных СД2 следует рекомендовать дробное питание (5–6 раз в день малыми порциями). Оно позволяет избежать сильного чувства голода при уменьшении привычного объема питания, а также препятствует как постпрандиальной гипергликемии (порция углеводов в каждом приеме пищи должна быть невелика), так и гипогликемиям у больных на медикаментозной сахароснижающей терапии (частый прием небольших количеств углеводов).
Предотвращение постпрандиальной гипергликемии является вторым принципом диеты для больного СД2. Часто ему придают первостепенное значение, забывая, что патогенетически более важной является нормализация массы тела. Кроме дробного режима питания, снизить постпрандиальную гликемию помогают следующие меры: исключение из диеты легкоусвояемых углеводов в чистом виде (сахара, меда, сладких напитков, фруктовых соков), увеличение количества растительных волокон в пище, минимальная кулинарная обработка.
Диетические рекомендации для больных с нормальной массой тела сводятся, в конечном итоге, только к устранению высокой постпрандиальной гликемии. Сокращения калорийности рациона им, разумеется, не требуется.
Физические нагрузки
Физические упражнения рассматриваются как важный метод в структуре комплексной терапии СД2. Кроме ускорения снижения веса, физическая активность сама по себе улучшает чувствительность к инсулину и, как следствие этого – показатели состояния углеводного обмена, а также нормализует липидемию. Считается, что наиболее приемлемой и безопасной (в связи с наличием сопутствующих заболеваний) тактикой физических упражнений являются занятия с начальной продолжительностью 5 – 10 минут и постепенным увеличением времени до 30–40 минут по крайней мере 2–3 раза в неделю. Если больной получает сахароснижающие препараты, на первый план должна выдвигаться осторожность в связи с возможной гипогликемией.
Пероральные сахароснижающие препараты
Подбор адекватной сахароснижающей терапии и достижение желаемой степени компенсации заболевания у больных СД2 представляют определенные сложности. Это обусловлено значительной гетерогенностью СД2, которая затрудняет поиск патогенетического лечения в каждом конкретном случае.
Назначение пероральных сахароснижающих препаратов (ПССП) при впервые выявленном СД2 рекомендуется, если правильное соблюдение диеты в сочетании с физическими нагрузками не приводит к компенсации углеводного обмена. К сожалению, зачастую приходится назначать ПССП при сохраняющейся декомпенсации СД на фоне явного несоблюдения диеты. Альтернативой здесь могло бы быть направление в «Школу диабета» для группового обучения с целью изменения отношения к питанию или привлечение психолога к процессу изменения поведения пациента.
На сегодняшний день в клинической практике применяются ПССП следующих классов:
1. Производные сульфонилмочевины
2. Бигуаниды
3. Ингибиторы a-глюкозидаз
4. Прандиальные регуляторы гликемии
5. Тиазолидиндионы
6. Комбинированные препараты.
Механизмы действия этих классов препаратов различны, но в целом направлены на устранение трех основных метаболических нарушений, приводящих к гипергликемии: нарушение секреции инсулина поджелудочной железой, периферическая инсулинорезистентность, избыточная продукция глюкозы печенью. Дополнительный механизм действия – замедление всасывания глюкозы в тонком кишечнике и за счет этого уменьшение постпрандиального подъема гликемии.
Производные сульфонилмочевины
Невзирая на факт наличия у больных СД2 гиперинсулинемии (по крайней мере, в начале заболевания), для преодоления имеющейся инсулинорезистентности собственного инсулина оказывается недостаточно и необходимо медикаментозно увеличивать концентрацию гормона в крови. Производные сульфонилмочевины (ПСМ) относятся к группе секретогогов, т.е. их действие основано прежде всего на способности стимулировать секрецию инсулина b-клетками поджелудочной железы, особенно в присутствии глюкозы. Препараты данной группы связываются со специфическими рецепторами на поверхности мембран b-клеток. Это связывание приводит к закрытию АТФ–зависимых калиевых каналов и деполяризации мембран b-клеток, что, в свою очередь, способствует открытию кальциевых каналов и быстрому поступлению кальция внутрь этих клеток. Указанный процесс приводит к дегрануляции и секреции инсулина. Таким образом, ПСМ активируют тот же естественный механизм, посредством которого глюкоза стимулирует секрецию инсулина. Повышение уровня инсулина в крови обеспечивает утилизацию глюкозы инсулинзависимыми тканями и подавление продукции глюкозы печенью.
ПСМ делятся на препараты первой и второй генерации. Основное отличие препаратов второй генерации от первой заключается в их большей активности. Так, препараты второго поколения оказывают в 50–100 раз более выраженный сахароснижающий эффект по сравнению с таковыми первой генерации, в связи с чем применяются в значительно меньших дозах. Соответственно, риск побочных эффектов у препаратов второй генерации ниже, чем у первой. В настоящее время в клинической практике (во всяком случае в России) применяются только ПСМ второй генерации. Все ПСМ имеют в целом сходную структуру, и их фармакологический эффект опосредуется через единый механизм. Но некоторые различия в химической структуре приводят к тому, что каждый из них имеет свои особенности действия, которые позволяют оптимально использовать их в тех или других ситуациях.
Назначают ПСМ с минимальных доз, постепенно (с интервалом в 1–2 недели) оценивая эффект и увеличивая дозу по мере необходимости. В каждом конкретном случае дозу препарата следует подбирать индивидуально, помня о высоком риске гипогликемичеких состояний у лиц старческого возраста.
Глибенкламид остается одним из наиболее широко применяемых в мире ПСМ. Он обладает максимальным сродством к АТФ–зависимым К–каналам b-клеток, в связи с чем оказывает мощный сахароснижающий эффект, нередко являющийся причиной гипогликемии, обычно в случае нарушения режима питания или показаний к его применению. В настоящее время в России применяются как немикронизированные формы глибенкламида, так и микронизированные.
Биодоступность немикронизированной формы составляет до 70%, а концентрация в крови достигает максимума через 4–6 ч после приема препарата внутрь. Период полувыведения составляет от 10 до 12 ч, сахароснижающий эффект сохраняется до 24 ч. Выводится из организма на 50% почками и на 50% с желчью. Суточная доза может варьировать от 2,5 до 20 мг (обычно составляя 10–15 мг) и назначается обычно в 1–2 приема. Часто применяемое в обычной практике назначение в 3 приема не является обоснованным в отношении увеличения его эффективности. Обычно соотношение утренней и вечерней дозы составляет 1:1 или 2:1. Препарат принимается за 30 мин до еды.
Появившиеся в последние годы микронизированные формы (1,75 и 3,5) характеризуются почти полной биодоступностью, особенными фармакокинетикой, фармакодинамикой и большей эффективностью при употреблении в меньшей разовой и суточной дозе. Микронизированная форма глибенкламида обеспечивает полное высвобождение действующего вещества в течение 5 мин после растворения и быстрое всасывание, в связи с чем может быть сокращен интервал между приемом препарата и пищи. Максимальная концентрация микронизированного глибенкламида также наступает раньше, т.е. лучше совпадает с пиком постпрандиальной гликемии. Длительность сахароснижающего эффекта микронизированных форм – до 24 ч, а в связи с полной биодоступностью препарата потребность в глибенкламиде оказывается ниже на 30–40%, что в итоге обеспечивает адекватную секрецию инсулина в течение суток и снижает риск гипогликемических состояний. Максимальная доза микронизированного глибенкламида составляет 14 мг/сут.
Глипизид в настоящее время представлен двумя основными формами: традиционной и новой – ГИТС (гастроинтестинальная терапевтическая система).
Начальная доза препарата – 2,5 – 5 мг, максимальная суточная – 20 мг. Время действия традиционной формы препарата составляет 12–24 ч, поэтому он назначается в основном 2 раза в день перед приемами пищи. Новая форма глипизида ГИТС выпускается под названием ретард. Отличие ее от традиционной формы глипизида заключается в наличии осмотически активного ядра препарата, который окружен полупроницаемой для воды мембраной. Ядро разделено на два слоя: «активный», содержащий препарат, и слой, содержащий инертные компоненты, однако обладающие осмолярной активностью. Вода из кишечного тракта поступает в таблетку, увеличивая давление в осмотическом слое, которое «выдавливает» активную часть препарата из центральной зоны. Это ведет к выходу препарата через мельчайшие, образованные лазером отверстия в наружной мембране таблетки. Таким образом, поступление препарата из таблетки в желудочно–кишечный тракт осуществляется постоянно и постепенно, до тех пор, пока не изменяется осмотический градиент. После приема препарата пролонгированного действия концентрация его в плазме повышается постепенно, достигая максимума через 6–12 ч. Терапевтическая концентрация в крови поддерживается в течение 24 часов, что позволяет принимать препарат 1 раз в сутки. Это более удобно и повышает приверженность больного лечению. ГИТС– форма достаточно безопасна в плане гипогликемических реакций. Это качество препарата особенно ценно для пациентов старше 65 лет – риск развития гипогликемий у которых выше.
Гликлазид (Диабетон), помимо сахароснижающего эффекта (более мягкого, чем у глибенкламида), оказывает положительное влияние на микроциркуляцию, систему гемостаза, некоторые гематологические показатели и реологические свойства крови, что является крайне актуальным для больных СД. Также считается, что гликлазид наиболее хорошо стимулирует раннюю фазу секреции инсулина, которая нарушена при СД2. Период полувыведения составляет 12 ч, поэтому чаще всего применяется в 2 приема. Метаболизируется в печени, большая часть выводится почками. Начальная суточная доза – 40–80 мг, максимальная – 320 мг. Совсем недавно появилась новая форма гликлазида с модифицированным высвобождением – Диабетон МВ. Почти 100% биодоступность позволила снизить дозу гликлазида при использовании такой формы до 30–120 мг в сутки. Длительность действия составляет 24 ч, поэтому препарат принимается 1 раз в сутки перед завтраком, чтобы профиль действия соответствовал нормальному суточному ритму выделения инсулина. Такой режим применения, а также действие гликлазида преимущественно на первую фазу секреции инсулина обеспечивают меньший риск гиперинсулинемии. Результатом такого, более мягкого, действия является низкая частота гипогликемий, отсутствие прибавки веса и относительно более позднее развитие вторичной резистентности к препарату.
Гликвидон является единственным сахароснижающим препаратом, назначение которого возможно у лиц с заболеваниями почек: 95% полученной дозы препарата выводится через желудочно–кишечный тракт и лишь 5% – через почки. В связи с тем, что другие сахароснижающие препараты выводятся в значительной мере через почки, при диабетической нефропатии или сопутствующем поражении почек высок риск их кумуляции с развитием тяжелых гипогликемий. Начальная доза 30 мг, при отсутствии эффекта ее постепенно увеличивают (при необходимости до 120–180 мг). Также следует отметить, что по сравнению с другими препаратами гликвидон является более короткодействующим, поэтому кратность приема может быть увеличена до 3 раз в день.
Глимепирид имеет ряд специфических особенностей. Он отличается от других ПСМ тем, что связывается не с классическим рецептором сульфонилмочевины (с молекулярной массой 177 кД), а с другим белком, сопряженным с АТФ–зависимыми К–каналами b-клеток и имеющим молекулярную массу 65 кД. В связи с этим препарат в 2,5–3 раза быстрее, чем глибенкламид, вызывает высвобождение инсулина b-клетками. С другой стороны, диссоциация его комплекса со связывающим белком происходит в 8–9 раз быстрее, чем у других ПСМ. Большая продолжительность эффекта (24 часа) делает достаточным прием 1 раз в сутки, что снижает вероятность пропуска приема лекарства. При этом усиление секреции инсулина происходит почти исключительно во время приемов пищи, что значительно снижает риск гипогликемических состояний. Широкий спектр доз таблетированных форм глимепирида (1, 2, 3, 4, 6 мг) облегчает подбор необходимой суточной дозы и его прием пациентами. Максимальная доза – 8 мг.
При терапии больных ПСМ в ряде случаев наблюдается резистентность к препаратам данной группы. В том случае, когда отсутствие ожидаемого сахароснижающего эффекта наблюдается с первых дней лечения, несмотря на смену препаратов и увеличение суточной дозы до максимально возможной, принято говорить о первичной резистентности к ПСМ, которая наблюдается у 5% впервые диагносцированных больных. Как правило, первичная резистентность к ПСМ обусловлена снижением остаточной секреции собственного инсулина и диктует необходимость перевода пациентов на инсулинотерапию. Вторичная резистентность к ПСМ обычно развивается через несколько лет от начала лечения. Ежегодно это явление обнаруживается у 5–10% больных с СД2. У некоторых из этих больных имеет место более медленно прогрессирующий СД1. При лечении таких больных обязательна инсулинотерапия. У другой группы больных снижение остаточной секреции инсулина наблюдается лишь при стимуляции глюкозой, а не аргинином, что указывает на снижение чувствительности глюкорецепторов b-клеток к глюкозе. У части из этих больных назначение инсулинотерапии на небольшой срок восстанавливает чувствительность глюкорецепторов и позволяет вновь вернуться к пероральной сахароснижающей терапии. Вторичная резистентность к ПСМ может быть вызвана обострением сопутствующих заболеваний. После купирования этих состояний эффективность ПСМ может восстановиться. В ряде случаев имеет место не истинная вторичная резистентность к ПСМ, а ухудшение их эффекта вследствие несоблюдения диеты.
Всегда необходимо помнить о риске гипогликемических реакций при использовании ПСМ и предупреждать больных о необходимости ношения с собой легкоусвояемых углеводов. Гипогликемия является, скорее, не побочным, а прямым эффектом ПСМ, но свидетельствует о неправильном подборе дозы или нарушении режима питания. Особенностью гипогликемий, вызванных ПСМ (в отличие от большинства «инсулиновых» гипогликемий), является их пролонгированность в связи с длительным периодом полувыведения этих препаратов, особенно в пожилом возрасте. Поэтому после успешного выведения из состояния гипогликемии, она, тем не менее, может рецидивировать в течение 12–72 часов.
Побочные эффекты при применении ПСМ чаще всего нетяжелые. Как правило, они появляются в первые 2 месяца от начала терапии и проявляются диспептическими расстройствами в виде тошноты, иногда рвоты, болей в эпигастрии, ощущением металлического вкуса во рту. Значительно реже встречаются более тяжелые побочные эффекты, которые требуют снижения дозы или полной отмены препаратов. Это кожные аллергические реакции, лейко– и тромбоцитопения, агранулоцитоз, гемолитическая анемия, токсическое поражение печени и почек. К побочным эффектам ПСМ следует относить и увеличение веса, однако этот эффект можно минимизировать или предотвратить правильным соблюдением диеты.
Бигуаниды
Препараты этой группы не изменяют секрецию инсулина, однако в присутствии последнего увеличивают периферическую утилизацию глюкозы тканями. Второй важный механизм действия бигуанидов – снижение глюконеогенеза и уменьшение продукции глюкозы печенью. Также считается, что они могут уменьшать всасывание углеводов в кишечнике. Влияние бигуанидов на уровень сахара в крови можно оценить, скорее, как антигипергликемическое, нежели как сахароснижающее.
Наиболее опасным побочным эффектом бигуанидов является развитие лактацидоза, в связи с этим долгое время отношение к этой группе было очень негативным, но в 90–е годы один из представителей группы бигуанидов – метформин – был реабилитирован. Было доказано, что он обладает минимальным риском развития лактацидоза.
Mетформин относительно быстро всасывается из желудочно–кишечного тракта. При суточной дозе 0,5–1,5 г биодоступность составляет 50–60%. Максимальное насыщение препаратом обычно достигается при дозе 3 г. В связи с этим назначение более высоких доз метформина считается нецелесообразным, так как не способствует дальнейшему усилению антигипергликемического эффекта. Полное выведение препарата обычно происходит в течение 8–20 ч. Начальная суточная доза метформина не должна превышать 500 мг. Препарат принимается вместе с пищей. При необходимости через неделю от начала терапии (при условии отсутствия побочных эффектов) доза препарата может быть увеличена до 500 мг дважды в сутки и далее. Оптимальная суточная доза метформина составляет 1500–1700 мг (500 мг трижды или 850 мг дважды в день). Максимальный эффект при лечении метформином наступает через несколько недель – его не следует ожидать слишком рано. При монотерапии снижение HbA1c составляет 0,9–1,5%.
Помимо перечисленного действия метформина на углеводный обмен, следует подчеркнуть его положительное влияние на метаболизм липидов, что не менее важно при СД2: снижение общего холестерина на 10%, триглицеридов на 20–30%. Метформин – практически единственный сахароснижающий препарат, лечение которым может приводить не к повышению, а даже к снижению массы тела пациентов (в среднем – на 1,5 кг в год). По данным исследования UKPDS, если повышение веса со временем все же происходит, то оно минимально по сравнению с другими препаратами. Поэтому показанием к применению метформина является невозможность достижения компенсации заболевания у лиц с СД2 (в первую очередь с ожирением) на фоне диетотерапии только или в сочетании с применением ПСМ.
Среди побочных действий метформина следует отметить диарею и другие диспепсические явления (металлический вкус во рту, тошнота, анорексия), которые в начале терапии наблюдаются почти у 20% больных, а затем самостоятельно проходят через несколько дней. Риск побочных эффектов можно свести к минимуму медленным титрованием дозы, приемом препарата во время еды и снижением доз при их возникновении. При длительном приеме метформина в больших дозах следует помнить о возможности снижения всасывания в желудочно–кишечном тракте витаминов В12 и фолиевой кислоты, что в исключительных случаях может привести к развитию мегалобластной анемии.
Риск развития лактацидоза при применении метформина минимален по сравнению с остальными бигуанидами и не превышает 8,4 случая на 100 000 больных в год. Тем более, что при развитии лактацидоза речь, как правило, идет не о метформин–индуцированном, а метформин–ассоциированном ацидозе. Лактацидоз той или иной степени тяжести может развиваться и без приема медикаментов – на фоне сердечной, почечной и печеночной недостаточности, а также при употреблении алкоголя. Однако следует иметь в виду даже столь незначительную опасность развития лактацидоза и контролировать содержание лактата (оптимально – около двух раз в год), регулярно оценивать скорость клубочковой фильтрации (развитие почечной недостаточности любого происхождения приведет к кумуляции метформина). При появлении жалоб на мышечные боли следует немедленно исследовать уровень лактата, а при возрастании содержания в крови лактата или креатинина, лечение метформином следует прекратить. К положительным аспектам действия метформина относится то, что сам по себе он практически не способен вызвать гипогликемию.
Противопоказаниями к назначению метформина являются гипоксические состояния любой природы, нарушение функции печени и почек, сердечная недостаточность, склонность к злоупотреблению алкоголем и указание на наличие лактацидоза в анамнезе. Прием метформина должен быть приостановлен за 1–2 дня до проведения любого контрастного исследования в связи с опасностью развития почечной недостаточности после внутривенного введения контраста.
Метформин может применяться как в виде монотерапии с диетой у лиц с СД2 и ожирением, так и в сочетании с ПСМ или инсулином. Указанная комбинированная терапия назначается в том случае, если желаемый терапевтический эффект на фоне монотерапии не достигается.
Ингибиторы a-глюкозидаз
Ингибиторы a-глюкозидаз (акарбоза) представляют собой псевдотетрасахариды, которые, конкурируя с ди–, олиго– и полисахаридами за места связывания на пищеварительных ферментах (сахаразе, гликоамилазе, мальтазе, декстразе и др.), замедляют процессы последовательного ферментирования и всасывания углеводов по всему тонкому кишечнику. Указанный механизм действия приводит к снижению уровня постпрандиальной гипергликемии, т.е. препараты этой группы являются антигипергликемическими, а не сахароснижающими. Таким образом, акарбоза наиболее эффективна при высоком уровне гликемии после еды и нормальном – натощак. Для достижения нормального уровня чаще всего приходится использовать другие ПССП. К сожалению, в реальной клинической практике эффективность монотерапии акарбозой не столь значительна и проявляется в основном у больных с впервые выявленным СД.
Побочные эффекты акарбозы не опасны, но могут быть очень неприятны для больных. В толстый кишечник поступает значительно большее, чем обычно количество углеводов, которые перерабатываются бактериальной флорой с повышенным газообразованием. У пациентов возникает метеоризм и диарея. Пациент должен быть информирован о том, что возникновению побочных эффектов способствует в основном отклонение от рекомендованной диеты: употребление большого количества углеводов, как медленно, так и быстроусвояемых. Поэтому у некоторых больных побочные эффекты акарбозы являются дополнительным фактором, требующим соблюдения диеты.
Начальная доза акарбозы составляет 50 мг трижды в день перед едой или непосредственно в самом начале приема пищи. В случае хорошей переносимости препарата и отсутствия побочных эффектов дозу препарата можно увеличивать до 300–600 мг/сут.
Противопоказанием для назначения акарбозы являются такие заболевания желудочно–кишечного тракта, как грыжи различной локализации, язвенный колит, а также хронические заболевания кишечника, протекающие с выраженными нарушениями пищеварения и всасывания, острые и хронические гепатиты, панкреатиты, колиты.
Гипогликемии на фоне терапии акарбозой не развиваются. Однако следует учесть, что если гипогликемия развилась по другим причинам (передозировка ПСМ, в комбинации с которыми применялся препарат), акарбоза замедляет всасывание перорально принимаемых для ее коррекции углеводов. Пациентов необходимо информировать, что в этой ситуации они должны принимать препараты или продукты, содержащие глюкозу: виноградный сок, таблетированную глюкозу. Обычный сахар оказывается неэффективным.
Прандиальные регуляторы гликемии (меглитиниды)
Репаглинид – первый зарегистрированный в России препарат из этой группы. Он стимулирует секрецию инсулина b-клетками, но является представителем принципиально иного класса химических соединений, нежели ПСМ. Относится к производным карбамоил–метил–бензоевой кислоты. Препарат стимулирует секрецию инсулина, связываясь со своим собственным специфичным участком (молекулярная масса 36 кД), являющимся частью АТФ–зависимого К–канала. Все это и обуславливает специфические фармакологические свойства препарата.
Репаглинид in vitro (в отличие от ПСМ) не стимулирует секрецию инсулина b-клетками при отсутствии в среде глюкозы, но при концентрации глюкозы выше 5 ммоль/л оказывается в несколько раз более активным, чем ПСМ. Другой особенностью репаглинида является скорость его действия. Препарат быстро всасывается, начало действия наступает через 5–10 мин, что позволяет больному принимать его непосредственно перед едой. Пик концентрации в плазме достигается через 40 мин – 1 ч, что позволяет лучше регулировать уровень постпрандиальной гликемии. Препарат столь же быстро инактивируется (период полувыведения 40 мин – 1 ч), поэтому уровень инсулина возвращается к исходному через 3 часа после приема препарата, что имитирует нормальную секрецию инсулина во время еды и позволяет снизить вероятность гипогликемии в промежутках между едой. Также к положительным свойствам репаглинида можно отнести то, что он не вызывает прямого экзоцитоза и не подавляет биосинтез инсулина в b-клетке. Все это ведет к значительно более медленному истощению b-клеток. Инактивация препарата происходит в печени, более 90% выводится с желчью, что позволяет принимать препарат больным не только с легкой, но даже с умеренной степенью поражения почек. На фоне применения новонорма не зарегистрировано случаев гипогликемической комы.
Дозировка – от 0,5 до 4 мг перед основными приемами пищи (обычно 2–4 раза в день). Таким образом, препарат позволяет больному более гибко подходить к вопросу соблюдения режима питания. В случае пропуска приема пищи (например, обеда) прием препарата также пропускается. Это очень важно для относительно молодых пациентов с активным образом жизни, т.к. при лечении ПСМ в этом случае возникал бы риск гипогликемии. Максимальная доза составляет 16 мг в сутки.
Наилучшие результаты репаглинид показывает у больных с небольшим стажем СД2, т.е. у больных с сохраненной секрецией инсулина. Если на фоне использования препарата происходит улучшение постпрандиальной гликемии, а гликемии натощак остается повышенной, его можно успешно комбинировать с метформином или пролонгированным инсулином перед сном.
Натеглинид является еще одним представителем прандиальных регуляторов гликемии. Он представляет собой производное аминокислоты D–фенилаланина. Механизм действия и все основные фармакокинетические и фармакодинамические свойства схожи с репаглинидом. Можно отметить, что натеглинид практически не требует подбора дозы. Стандартная разовая доза – 120 мг перед каждым основным приемом пищи.
Тиазолидиндионы
Препараты тиазолидиндионового ряда (пиоглитазон, розиглитазон) вошли в клиническую практику только в последние годы. Подобно бигуанидам, эти препараты не стимулируют секрецию инсулина, но повышают чувствительность к нему периферических тканей. Соединения этого класса выступают в роли агонистов ядерных PPAR-g рецепторов (peroxisome proliferator–activated receptor). PPAR-g рецепторы обнаруживаются в жировой, мышечной тканях и в печени. Активация PPAR-g рецепторов модулирует транскрипцию ряда генов, связанных с передачей эффектов инсулина на клетки и участвующих в контроле уровня глюкозы и метаболизме липидов. Помимо снижения уровня гликемии, улучшение чувствительности тканей к инсулину благоприятно влияет на липидный профиль (повышается уровень липопротеидов высокой плотности, снижается содержание триглицеридов). Учитывая, что эти препараты действуют, стимулируя транскрипцию генов, для получения максимального эффекта требуется до 2–3 мес. В клинических исследованиях эти препараты обеспечивали снижение уровня HbA1c при монотерапии примерно на 0,5–2%. Препараты данного класса могут применяться в сочетании с ПСМ, инсулином или метформином. Сочетание с метформином обосновано в связи с тем, что действие бигуанидов направлено в большей степени на подавление глюконеогенеза, а действие тиазолидиндионов – на повышение периферической утилизации глюкозы. Гипогликемии они практически не вызывают (но как и бигуаниды, способны повышать частоту гипогликемий в сочетании с секретогогами).
В настоящее время в России зарегистрирован препарат из группы тиазолидиндионов пиоглитазон. У препарата, который относится ко второму поколению тиазолидиндионов, не было обнаружено гепатотоксического действия (применение препарата «первого поколения» троглитазона было из–за этого запрещено). На фоне лечения рекомендуется контроль уровня аланин– и аспартаттрансферазы и прекращение приема препарата при уровне ферментов, вдвое превышающем норму. Пиоглитазон инактивируется в печени, выделяется преимущественно с желчью. Одним из побочных эффектов может быть появление отеков, а также прибавка веса. Препарат назначают один раз в сутки вне зависимости от приемов пищи. Суточная доза варьирует от 15 до 45 мг.
Комбинированные препараты
Традиционно лечение СД2 начинают с монотерапии метформином или ПСМ и только при выраженном ухудшении гликемического контроля добавляют второй препарат или инсулин. Такая тактика приводит к тому, что достаточно большая часть больных СД2 постоянно находится в состоянии неудовлетворительной компенсации, имея гликированный гемоглобин HbA1c на уровне не ниже 9%. В исследовании UKPDS также была отмечена ограниченная возможность монотерапии при длительном поддержании хорошего гликемического контроля. Через 3 года после установления диагноза только 50% были в состоянии достичь рекомендуемого уровня HbA1c при использовании монотерапии, а к 9 году эта цифра составила менее 25%. Логичным представляется интенсивное терапевтическое воздействие в возможно более ранние сроки одновременно на оба патогенетических звена, вызывающих гипергликемию для того, чтобы добиться постоянного уровня HbA1c менее 7%, рекомендуемого в качестве цели для профилактики осложнений.
Применение двух препаратов разных классов в средних дозах более оправдано не только патогенетически: такая терапия создает меньший риск тяжелых побочных эффектов, чем высокие дозы одного препарата. Но, с другой стороны, комбинированная терапия может приводить к снижению комплаентности больных в отношении лечения. В связи с этим встал вопрос о производстве готовых комбинаций. В настоящее время используются готовые комбинации ПСМ и метформина.
Инсулинотерапия
Число больных СД2, требующих лечения инсулином, неуклонно возрастает, уже давно превысив количество больных СД1. К сожалению, существует множество причин (скорее психологических, чем объективных), из–за которых инсулинотерапия при СД2 зачастую назначается слишком поздно и рассматривается, как «последняя возможность» в лечении СД. На самом деле, помня о гетерогенности СД2, можно сказать, что в ряде случаев инсулин должен назначаться очень рано, если не вообще с самого начала заболевани
Все про сахарный диабет 1 и 2 типа


- Это интересно
- СД 1 типа
- СД 2 типа
- Беременность и СД
- Технологии и гаджеты
- Исторические факты
- Книги
- Люди, которые вдохновляют
- Научные исследования
- Мифы
- Юридические аспекты
- Основы
- Инсулин
- Самоконтроль
- Гипогликемия
- Питание
- Спорт
- Жизненные ситуации
- Родителям детей с СД
- Осложнения
- Инсулиновые помпы и сенсоры
- Психология
- Сопутствующие заболевания
- Профилактика осложнений
- Основы
- Инсулин
- Самоконтроль
- Осложнения
- Питание
- Физическая активность
- Жизненные ситуации
- Таблетированные препараты
- Сопутствующие заболевания
- Психология
- Профилактика осложнений
- Гестационный диабет
- Планирование беременности при СД1
- Планирование беременности при СД2
- Беременность при СД1
- Беременность при СД2
- Послеродовый период
- Психология
Какая группа сахароснижающих препаратов лучше?
Количество просмотров: 3078
Автор: Наталия Новосёлова, врач-эндокринолог
Всегда ли новые препараты лучше старых? Нет. И вот одна из показательных историй. Однажды ученые создали новую группу сахароснижающих препаратов – тиазолидиндионы. В нее входят такие препараты как розиглитазон и пиоглитазон. Врачи стали ее активно назначать. А через несколько лет, в 2007 году, вышла разгромная статья о том, что прием розиглитазона повышает риск инфарктов и инсультов, и более того, повышает риск смертей от этих причин. Прием данных препаратов резко свернули, а FDA (Управление по контролю качества пищевых продуктов и лекарственных средств США) обязало все фармацевтические компании проводить клинические исследования по сердечно-сосудистой безопасности перед выходом на рынок новых сахароснижающих препаратов.
Стоит сказать, что впоследствии результаты вышеупомянутого исследования были пересмотрены. На данный момент общий вывод состоит в том, что данные препараты повышали риск инфарктов и инсультов только у людей с выраженной сердечной недостаточностью, симптомами которой чаще всего являются одышка и отеки. Но до сих пор врачи не спешат назначать тиазолидиндионы.
Надеюсь, что эта история убедила вас в том, что не всегда новое лучше старого. В мире медицины «новое» часто означает «не до конца изученное». И нам бы хотелось, чтобы наши читатели это понимали.
Теперь вернемся к препаратам, которые широко используются сейчас.
 Метформин
Метформин
Препаратом первого выбора на данный момент является метформин, он действует именно на то, что страдает при сахарном диабете 2 типа, поэтому показан всем пациентам. Исключение составляют только люди с тяжёлым поражением печени или почек.
Также следует помнить, что длительный прием метформина может приводить к дефициту витамина В12, Поэтому для профилактики всем людям, принимающим данный препарат, раз в год курс витамина В12.
 Препараты сульфонилмочевины и ингибиторы ДПП4
Препараты сульфонилмочевины и ингибиторы ДПП4
Теперь поговорим о препаратах сульфонилмочевины (глимепирид, гликлазид и т.д.) и ингибиторах ДПП-4 (вилдаглиптин, ситаглиптин и т.д.). Кто лучше? Честно, никто. И та, и другая группа препаратов хороши. Понимаете, они настолько разные, что это как сравнивать бойца супертяжелого и легкого веса — каждый из них может стать чемпионом в своей весовой категории. Также и с данными препаратами.
Ингибиторы ДПП-4 — слабые препараты. Если речь идет о снижении гликированного гемоглобина на полпроцента, то они подходят, а вот если до целевого значения показателя 1,5-2%, то тут уж лучше вспомнить о препаратах сульфонилмочевины.
Но, кстати, препараты сульфонилмочевины тоже подходят для снижения гликированного на 0,5%, просто для этого потребуется меньшая доза. А вообще с препаратами производных сульфонилмочевины есть две крайности: их либо назначают первыми, до метформина (скорее всего это связано с тем, что когда-то действительно считалось, что препараты сульфонилмочевины должны назначаться первыми), либо боятся, как огня, и предпочитают взамен назначить 3 препарата из других групп. Второе, я думаю, связано со страхом «истощения поджелудочной железы на фоне терапии производными сульфонилмочевины».
Но парадокс заключается в том, что нет веских научных данных, что препараты этой группы истощают поджелудочную железу. Я искала хоть какие-нибудь исследования, подтверждающие данную теорию. Все, что мне удалось найти, — исследование на крысах полувековой давности с огромными дозами толбутамида и глибенкламида. Стоит учитывать, что современные врачи даже не слышали о существовании толбутамида. Может его передозировка и вызывала что-то у крыс, но сейчас этот препарат даже не используют. Также я нашла пару противоречащих друг другу исследований. В одном отмечено снижение С-пептида у людей длительно принимавших препараты сульфонилмочевины, что само по себе не говорит об истощении поджелудочной железы. В другом же исследовании люди, принимавшие глимепирид, реже переходили на инсулинотерапию. Вот и кому верить? Никому. Все эти исследования только подтверждают факт, что убедительных данных об истощении поджелудочной железы от препаратов сульфонилмочевины нет.
Но, что еще интересно, пик разговоров о гипотетическом истощении поджелудочной совпал с началом продвижения на рынок на тот момент новых препаратов – инкретинов (ингибиторов ДПП-4 и агонистов ГПП-1). Как Вы думаете, это просто совпадение?
Но что действительно нужно помнить при приеме препаратов сульфонилмочевины? Они способны вызывать гипогликемию (низкий уровень глюкозы крови). Поэтому, если по какой-то причине человек планирует пропустить завтрак или завтрак с обедом, то не нужно утром принимать препараты данной группы, иначе будет гипогликемия.
 Получая терапию препаратами сульфонилмочевины, особенно при изменении питания, повышении физической активности, лучше почаще измерять уровень глюкозы крови, возможно, потребуется коррекция дозы препарата.
Получая терапию препаратами сульфонилмочевины, особенно при изменении питания, повышении физической активности, лучше почаще измерять уровень глюкозы крови, возможно, потребуется коррекция дозы препарата.
Теперь про ингибиторы ДПП-4. Как сказано выше, это хорошие препараты, только слабые. Их необходимо принимать с осторожностью людям с сердечной недостаточностью, особенно тем, кому сложно выполнять даже минимальные физические нагрузки. Теперь перейдем к менее распространенным препаратам.
 Агонисты ГПП-1 (GLP-1)
Агонисты ГПП-1 (GLP-1)
Главный ограничивающий их распространение фактор — высокая цена. Хотя и необходимость делать инъекции – а агонисты ГПП-1 — это растворы для подкожного введения — и распространенные побочные эффекты в виде тошноты, рвоты, снижения аппетита, диареи, тоже не добавляют им преимуществ. Но положительный момент состоит в том, что на терапии агонистами ГПП-1 снижается вес. Некоторые препараты данной группы сейчас активно исследуются для лечения ожирения у людей без диабета.
 Ингибиторы SGLT-2
Ингибиторы SGLT-2
В заключение поговорим о самой новой группе – ингибиторах SGLT-2. Эти препараты действуют через почки, не позволяя глюкозе, профильтровавшейся в первичную мочу, всосаться обратно в кровь. Поэтому не нужно пугаться, если принимая данные препараты, вы обнаружите в общем анализе мочи большое количество глюкозы. Именно так и работают данные препараты.
SGLT-2 не вызывают гипогликемии, имеют нормальную силу действия у людей с сохранной фильтрационной функцией почек, способствуют снижению веса, а также небольшому снижению артериального давления. Но в случае если у человека имеется дефицит своего инсулина, прием данных препаратов может повысить риск такого грозного, жизнеугрожающего осложнения, как диабетический кетоацидоз. Только вот при этом уровень глюкозы будет в норме.
Также рекомендуется с осторожностью назначать ингибиторы SGLT-2 людям с синдромом диабетической стопы, поскольку в одном из исследований получены нехорошие результаты приема ингибиторов SGLT-2 у людей, имеющих данное осложнение сахарного диабета. Но окончательное подтверждение вышеописанного факта возможно только после дальнейшего детального изучения этой проблемы.
Ну и, конечно же, не очень хорошо назначать препараты SGLT-2 людям, страдающим от хронических инфекций мочевыводящих путей, ведь микроорганизмы любят сахар и хорошо растут в среде с высоким уровнем глюкозы.
Поделитесь в социальных сетях
Все права на материалы, размещенные на данном сайте, принадлежат проекту «Правило 15».
Использование материалов возможно только с разрешения представителей проекта в соответствии
с условиями использования материалов проекта «Правило 15».
Если вы желаете использовать какие-либо материалы, свяжитесь с представителями проекта.
Контактная информация в разделе «Контакты» или
воспользуйтесь обратной связью в разделе
«Чем я могу помочь проекту», подраздел «Действием».
Надееемся на взаимовыгодное сотрудничество.
Благодарим за интерес к нашему сайту! Вы просмотрели 5 материалов без регистрации.
Чтобы получить полный доступ, пожалуйста, авторизуйтесь
или
зарегистрируйтесь.

КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ
АЛГОРИТМЫ СПЕЦИАЛИЗИРОВАННОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ САХАРНЫМ ДИАБЕТОМ
9-й выпуск (дополненный)
Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова
Министерство здравоохранения Российской Федерации
ОО «Российская ассоциация эндокринологов»
ФГБУ «Национальный медицинский исследовательский центр эндокринологии»
STANDARDS OF SPECIALIZED DIABETES CARE
Edited by Dedov I.I., Shestakova M.V., Mayorov A.Yu.
9th Edition (revised)
Москва
2019
Алгоритмы специализированной медицинской помощи больным сахарным диабетом / Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. – 9-й выпуск (дополненный). – М.; 2019.
DOI: 10.14341/DM221S1
Данное издание содержит девятый актуализированный выпуск (дополненный) клинических рекомендаций по стандартизации и оптимизации оказания медицинской помощи больным сахарным диабетом во всех регионах России на основе доказательной медицины. Издание содержит обновленную информацию в соответствии с новыми данными и рекомендациями по лечению больных сахарным диабетом, а также рандомизированных клинических испытаний. В новом издании сохранен акцент на персонифицированный артериального давления, обновлены позиции, касающиеся выбора сахароснижающих препаратов при лечении сахарного диабета 2 типа, бариатрической хирургии как метода лечения сахарного диабета с морбидным ожирением. Появилась информация о непрерывном мониторировании глюкозы, психосоциальной поддержке, синдроме гипогонадизма у мужчин с сахарным диабетом. Впервые приведены уровни достоверности доказательств и уровни убедительности рекомендаций для диагностических, лечебных, реабилитационных и профилактических вмешательств, основанные на систематическом обзоре литературы, в соответствии с рекомендациями Минздрава России.
Издание предназначено для практикующих врачей эндокринологов, терапевтов, врачей общей практики, педиатров и специалистов смежных специальностей, а также интернов, ординаторов и аспирантов соответствующих направлений.
Права на данное издание принадлежат коллективу авторов, а также организациям-разработчикам: ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России, ОО «Российская ассоциация эндокринологов». Воспроизведение и распространение в каком-бы то ни было виде части или целого издания не могут быть осуществлены без письменного разрешения правообладателей.
© Коллектив авторов, 2019.
© ФГБУ «Национальный медицинский исследовательский исследовательский центр эндокринологии» Минздрава России, 2019.
© ОО «Российская ассоциация эндокринологов», 2019.
DOI: 10.14341/DM221S1
Рабочая группа по подготовке рекомендаций:
|
Дедов И.И. |
акад. РАН, проф., президент ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Министерства здравоохранения Российской Федерации, президент ОО «Российская ассоциация эндокринологов» |
|
Шестакова М.В. |
акад. РАН, проф., директор Института диабета, зав. кафедрой диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Майоров А.Ю. |
д.м.н., зав. отделом прогнозирования и инноваций диабета Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, президент ОООИ «Российская диабетическая ассоциация» |
|
Викулова О.К. |
к.м.н., зав. отделением эпидемиологии и регистра сахарного диабета Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Галстян Г.Р. |
д.м.н., зав. отделением диабетической стопы Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Кураева Т.Л. |
проф., главный научный сотрудник детского отделения сахарного диабета Института детской эндокринологии ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Петеркова В.А. |
акад. РАН, проф., научный руководитель Института детской эндокринологии, зав. кафедрой детской эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, главный внештатный специалист детский эндокринолог Министерства здравоохранения Российской Федерации |
|
Смирнова О.М. |
проф., главный научный сотрудник отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Старостина Е.Г. |
д.м.н., профессор кафедры эндокринологии ФУВ ГБУЗ МО «Московский областной научно-исследователтьский институт им. М.Ф. Владимирского» Министерства здравоохранения Московской области |
|
Суркова Е.В. |
д.м.н., главный научный сотрудник отделения терапии диабета Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Сухарева О.Ю. |
к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Токмакова А.Ю. |
д.м.н., главный научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Шамхалова М.Ш. |
д.м.н., зав. отделением диабетической болезни почек и посттрансплантационной реабилитации Института диабета, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Ярек-Мартынова И.Р. |
к.м.н., ведущий научный сотрудник отделения диабетической болезни почек и посттрансплантационной реабилитации Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Артемова Е.В. |
научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Бешлиева Д.Д. |
врач отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Бондаренко О.Н. |
к.м.н., ведущий научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Волеводз Н.Н. |
д.м.н., зам. директора по научной и консультативно-диагностической работе ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации, профессор кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования |
|
Гомова И.С. |
к.м.н., врач отдела кардиологии и сосудистой хирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Григорян О.Р. |
д.м.н., главный научный сотрудник отделения эндокринной гинекологии Института репродуктивной медицины, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Джемилова З.Н. |
научный сотрудник отделения диабетической стопы Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Есаян Р.М. |
к.м.н., зав. терапевтическим отделением ФГБУ «Национальный медицинский исследовательский центр акушерства, гинекологии и перинатологии имени академика В.И. Кулакова» Министерства здравоохранения Российской Федерации |
|
Ибрагимова Л.И. |
к.м.н., ведущий научный сотрудник центра «Диабет и беременность» Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Калашников В.Ю. |
чл.-корр. РАН, д.м.н., зав. отделом кардиологии и сосудистой хирургии Института диабета, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Кононенко И.В. |
к.м.н., ведущий научный сотрудник отделения терапии диабета Института диабета, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Лаптев Д.Н. |
д.м.н., зав. детским отделением сахарного диабета Института детской эндокринологии, доцент кафедры детской эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Липатов Д.В. |
д.м.н., зав. отделением диабетической ретинопатии и офтальмохирургии Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Мотовилин О.Г. |
к.психол.н., ведущий научный сотрудник отделения терапии диабета Института диабета ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Никонова Т.В. |
д.м.н., зав. отделением «Референс-центр обучения» Института диабета ФГБУ «Национальный медицинский исследовательский центр Министерства здравоохранения Российской Федерации |
|
Роживанов Р.В. |
д.м.н., главный научный сотрудник отделения андрологии и урологии Института репродуктивной медицины, профессор кафедры эндокринологии Института высшего и дополнительного профессионального образования ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
|
Шестакова Е.А. |
к.м.н., ведущий научный сотрудник консультативно диагностического центра, доцент кафедры диабетологии и диетологии Института высшего и дополнительного профессионального образования, руководитель пресс-службы ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Министерства здравоохранения Российской Федерации |
Рекомендации рассмотрены и одобрены комитетом экспертов в следующем составе:
|
Аметов А.С. |
проф., зав. кафедрой эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации |
|
Анциферов М.Б. |
проф., главный врач ГБУЗ «Эндокринологический диспансер» Департамента здравоохранения г. Москвы, профессор кафедры эндокринологии ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Министерства здравоохранения Российской Федерации, главный внештатный специалист эндокринолог Департамента здравоохранения г. Москвы |
|
Мкртумян А.М. |
проф., зав. кафедрой эндокринологии и диабетологии ФГБОУ ВО «Московский государственный медико-стоматологический университет имени А.Е. Евдокимова» Министерства здравоохранения Российской Федерации |
|
Петунина Н.А. |
проф., зав. кафедрой эндокринологии лечебного факультета ФГАОУ ВО «Первый Московский государственный медицинский университет имени И.М. Сеченова» Министерства здравоохранения Российской Федерации (Сеченовский Университет) |
|
Халимов Ю.Ш. |
проф., начальник кафедры и клиники военно-полевой терапии ФГБВОУ ВО «Военно-медицинская академия имени С.М. Кирова», заместитель главного терапевта Министерства обороны Российской Федерации, главный внештатный специалист эндокринолог Комитета по здравоохранению Правительства Санкт-Петербурга |
Members of the Working Group:
|
Dedov I. |
Fellow of the Russian Academy of Sciences, Professor, President of Endocrinology Research Centre of the Ministry of Health of the Russian Federation, Chief Endocrinologist of the Ministry of Health of the Russian Federation, President of Russian Endocrinologists Association |
|
Shestakova M. |
Fellow of the Russian Academy of Sciences, Professor, Director of Diabetes Institution, Head of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Mayorov A. |
PhD, Head of the Department of Diabetes Care and Innovation, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation, President of Russian Diabetes Association |
|
Vikulova O. |
Candidate of Medical Science, Head of the Department of Epidemiology and Diabetes Register, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Galstyan G. |
PhD, Head of the Department of Diabetic Foot, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kuraeva T. |
Professor, Chief Researcher of the Department of Pediatric Diabetes, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Peterkova V. |
Fellow of the Russian Academy of Sciences, Professor, Scientific chief of Pediatric Endocrinology Institution, Head of the Chair of Pediatric Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation, Chief Pediatric Endocrinologist of the Ministry of Health of the Russian Federation |
|
Smirnova O. |
Professor, Chief Researcher of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Starostina E. |
PhD, Professor of the Chair of Endocrinology, Postgraduate Training Faculty, M.F. Vladimirsky Moscow Regional Clinical and Research Institute of the Ministry of Health of Moscow region |
|
Surkova E. |
PhD, Chief Researcher of the Department of Diabetes Therapy, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Sukhareva O. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Tokmakova A. |
PhD, Chief Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Shamkhalova M. |
PhD, Head of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Jarek-Martynowa I. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Kidney Disease and Post-transplant Rehabilitation, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology, Research Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Artemova E. |
Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Beshlieva D. |
Physician of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Bondarenko O. |
Candidate of Medical Sciences, Senior Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Volevodz N. |
PhD, Deputy of Director of Endocrinology Research Centre, Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Gomova I. |
Candidate of Medical Science, Physician of the Department of Cardiology and Vascular Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Grigoryan O. |
PhD, Chief Researcher of the Department of Endocrinological Gynecology, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Dzhemilova Z. |
Researcher of the Department of Diabetic Foot, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Esayan R. |
Candidate of Medical Sciences, Head of the Therapeutic Department, V.I. Kulakov Obstetrician, Gynecology and Perinatology Research Centre of the Ministry of Health of the Russian Federation |
|
Ibragimova L. |
Candidate of Medical Science, Senior Researcher of the Department “Diabetes and Pregnancy”, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kononenko I. |
Candidate of Medical Sciences, Chief Researcher of the Department of Diabetes Therapy, Assistant Professor of the Chair of Diabetology and Dietology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Kalashnikov V. |
Corresponding Member of the Russian Academy of Sciences, PhD, Head of the Department of Cardiology and Vascular Surgery, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Laptev D. |
PhD, Head of the Department of Pediatric Diabetes, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Lipatov D. |
PhD, Head of the Department of Diabetic Retinopathy and Ophthalmic Surgery, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Motovilin O. |
Candidate of Psychological Sciences, Senior Researcher of the Department of Diabetes Therapy, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Nikonova T. |
PhD, Head of the Department “Education Reference Centre”, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Rozhivanov R. |
PhD, Chief Researcher of the Department of Andrology and Urology, Professor of the Chair of Endocrinology, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
|
Shestakova E. |
Candidate of Medical Science, Senior Researcher of the Clinical and Diagnostic Department, Assistant Professor of the Chair of Diabetology and Dietology, head of the press-center, Endocrinology Research Centre of the Ministry of Health of the Russian Federation |
Reviewed and approved by the following experts:
|
Ametov A. |
Professor, Head of the Chair of Endocrinology, Russian Medical Academy of Continuing Professional Education of the Ministry of Health of the Russian Federation |
|
Antsiferov M. |
Professor, Head of Moscow Endocrinology Health Centre, Professor of the Chair of Endocrinology, Russian Medical Academy of Continuing Professional Education, Chief Endocrinologist of Moscow Health Department |
|
Mkrtumyan A. |
Professor, Head of the Chair of Endocrinology and Diabetology, A.I. Yevdokimov Moscow State University of Medicine and Dentistry of the Ministry of Health of the Russian Federation |
|
Petunina N. |
Professor, Head of the Chair of Endocrinology, I.M. Sechenov First Moscow State Medical University of the Ministry of Health of the Russian Federation (Sechenov University) |
|
Khalimov Yu. |
Professor, Head of the Chair of Military Field Therapy, S.M. Kirov Military Medical Academy, Deputy of Chief Therapeutist of the Ministry of Defence of the Russian Federation, Chief Endocrinologist of St-Petersburg Health Committee |
ПРЕДИСЛОВИЕ К ДЕВЯТОМУ ВЫПУСКУ
Уважаемые коллеги!
Вашему вниманию представлен Девятый актуализированный выпуск (дополненный) клинических рекомендаций «Алгоритмы специализированной медицинской помощи больным сахарным диабетом». Целью данного руководства является стандартизация и оптимизация оказания медицинской помощи больным сахарным диабетом (СД) во всех регионах России на основе доказательной медицины.
Данное руководство регулярно обновляется в соответствии с новыми данными и рекомендациями по лечению больных СД, базирующимися на международном и отечественном опыте оказания помощи этим пациентам, включая рекомендации ВОЗ (2011, 2013), Международной диабетической федерации (IDF 2011, 2012, 2013), Американской диабетической ассоциации (АDA, 2018, 2019), Американской ассоциации клинических эндокринологов (AACE, 2019), Международного общества по детскому и подростковому диабету (ISPAD, 2014, 2018), Российской ассоциации эндокринологов (РАЭ, 2011, 2012, 2015), а также результатах завершенных международных (ADVANCE, ACCORD, VADT, UKPDS, SAVOR, TECOS, LEADER, EXAMINE, ELIXA, SUSTAIN, DEVOTE, EMPA-REG OUTCOME, CANVAS, DECLARE, CARMELINA, REWIND, CREDENCE и др.) и отечественных рандомизированных клинических испытаний у больных СД, в которых участвовали многие российские клиники.
По последним данным, численность больных СД в мире за последние 10 лет увеличилась более, чем в 2 раза, и к концу 2017 года превысила 425 млн человек. Согласно прогнозам Международной диабетической федерации к 2045 году СД будет страдать 629 млн человек.
В Российской Федерации, как и во всех странах мира, отмечается значимый рост распространенности СД. По данным федерального регистра СД в РФ на окончание 2018 г. состояло на диспансерном учете 4 584 575 человек (3,1% населения), из них: 92% (4 238 503) — СД 2 типа, 6% (256 202) — СД 1 типа и 2% (89 870) — другие типы СД, в том числе 8006 женщин с гестационным СД. Однако эти данные недооценивают реальное количество пациентов, поскольку учитывают только выявленные и зарегистрированные случаи заболевания. Так, результаты масштабного российского эпидемиологического исследования (NATION) подтверждают, что диагностируется лишь 54% случаев СД 2 типа. Таким образом, реальная численность пациентов с СД в РФ не менее 9 млн. человек (около 6% населения), что представляет чрезвычайную угрозу для долгосрочной перспективы, поскольку значительная часть пациентов остается не диагностированными, а, следовательно, не получают лечения и имеют высокий риск развития сосудистых осложнений.
Самыми опасными последствиями глобальной эпидемии СД являются его системные сосудистые осложнения – нефропатия, ретинопатия, поражение магистральных сосудов сердца, головного мозга, артерий нижних конечностей. Именно эти осложнения являются основной причиной инвалидизации и смертности больных СД.
В данном выпуске «Алгоритмов»:
-
Определены новые цели гликемического контроля для пожилых, основанные на наличии функциональной зависимости, а также для беременных, детей и подростков.
-
Методы контроля уровня глюкозы дополнены информацией о непрерывном мониторировании глюкозы.
-
В качестве целевого показателя липидного обмена рекомендовано использовать только уровень холестерина липопротеидов низкой плотности.
-
Предлагаются более строгие целевые уровни артериального давления.
-
Обновлены позиции, касающиеся стратификации лечебной тактики в дебюте СД 2 типа: в качестве критерия использовано превышение исходного уровня HbA1c над целевым.
-
В рекомендациях по персонализации выбора сахароснижающих препаратов учтено, что в определенных клинических ситуациях (наличие атеросклеротических сердечно-сосудистых заболеваний и их факторов риска (ФР), хронической сердечной недостаточности, хронической болезни почек, ожирения, риск гипогликемий) определенные классы сахароснижающих средств (или отдельные препараты) имеют доказанные преимущества.
-
Добавлены рекомендации по психосоциальной поддержке.
-
Обновлены позиции метаболической хирургии как метода лечения СД с морбидным ожирением.
-
Добавлены рекомендации по диагностике и лечению синдрома гипогонадизма у мужчин с СД.
-
Впервые приведены уровни достоверности доказательств (УДД) и уровни убедительности рекомендаций (УУР) для диагностических, лечебных, реабилитационных и профилактических вмешательств, основанные на систематическом обзоре литературы, в соответствии с рекомендациями ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Минздрава России (см. приложение 1).
Проект данного руководства обсуждался на общероссийских конференциях и получил одобрение абсолютного большинства специалистов.
Рекомендации предназначены для эндокринологов, терапевтов, врачей общей практики, педиатров и специалистов смежных специальностей, интернов, ординаторов и аспирантов соответствующих направлений, а также всех специалистов, принимающих участие в лечении больных СД.
От имени рабочей группы
INTRODUCTION TO THE 9TH EDITION OF THE STANDARDS
Dear Colleagues!
We are glad to present the 9th Edition (revised) of Standards of Diabetes Care. These evidence-based guidelines were designed to standardize and facilitate diabetes care in all regions of the Russian Federation.
The Standards are updated on the regular basis to incorporate new data and relevant recommendations from national and international clinical societies, including World Health
Organization Guidelines (WHO, 2011, 2013), International Diabetes Federation (IDF, 2011, 2012, 2013), American Diabetes Association (ADA, 2018, 2019), American Association of Clinical Endocrinologists (AACE, 2019), International Society for Pediatric and Adolescent Diabetes (ISPAD, 2014, 2018) and Russian Association of Endocrinologists (RAE, 2011, 2012, 2015). Current edition of the
“Standards” also integrates results of completed randomized clinical trials (ADVANCE, ACCORD, VADT, UKPDS, SAVOR, TECOS, LEADER, EXAMINE, ELIXA, SUSTAIN, DEVOTE, EMPAREG OUTCOME, CANVAS, DECLARE, CARMELINA, REWIND, etc.), as well as findings from the national studies of diabetes mellitus (DM), conducted in close partnership with a number of Russian hospitals.
Latest data indicates that prevalence of DM in the world increased during the last decade more thantwo-fold, reaching some 425 million patients by the end of 2017. According to the current estimation by the International Diabetes Federation, 629 million patients will be suffering from diabetes mellitus (DM) by 2045.
Like many other countries, Russian Federation experiences a sharp rise in the prevalence of DM. According to Russian Federal Diabetes Register, there are at least 4 584 575 patients with DM in this country by the end of 2018 (3,1% of population) with 92% (4 238 503) – Type 2 DM, 6% (256 202) – Type 1 DM and 2% (89 870) – other types of DM, including 8 006 women with gestational DM. However, these results underestimates real quantity of patients, because they consider only registered cases. Results of Russian epidemiological study (NATION) confirmed that only 54% of Type 2 DM are diagnosed. So real number of patients with DM in Russia is 9 million patients (about 6% of population). This is a great long-term problem, because a lot of patients are not diagnosed, so they don’t receive any treatment ant have high risk of vascular complications.
Severe consequences of the global pandemics of DM include its vascular complications: nephropathy, retinopathy, coronary, cerebral, coronary and peripheral vascular disease. These conditions are responsible for the majority of cases of diabetes-related disability and death.
In сurrent edition of the “Standards”:
-
New goals of glycemic control for the elderly, based on the presence of functional dependence, as well as for pregnant women, children and adolescents, are given.
-
Added a snippet that describes the continuous glucose monitoring.
-
Only low-density lipoprotein cholesterol level is used as a target for lipid metabolism.
-
Proposes more stringent target levels of blood pressure.
-
It also features updated guidelines on stratification of treatment in newly diagnosed Type 2 diabetes: the excess of the initial level of HbA1c over the target level was used as a criterion.
-
In the recommendations for the personalization of the choice of antidiabetic agents, it is taken into account that in certain clinical situations (the presence of atherosclerotic cardiovascular diseases and their risk factors, chronic heart failure, chronic kidney disease, obesity, the risk of hypoglycemia) certain classes of hypoglycemic agents (or individual drugs) have proven advantages.
-
Recommendations for psychosocial support are added.
-
The position of metabolic surgery as a method of treatment of DM with morbid obesity is updated.
-
Recommendations for diagnostic and treatment of hypogonadism syndrome in men with DM are added.
-
For the first time, evidence levels of confidence and credibility levels of recommendations for diagnostic, therapeutic, rehabilitative and preventive interventions based on a systematic review of the literature are given in accordance with the recommendations of the Center for Healthcare Quality Assessment and Control of the Ministry of Health of the Russian Federation.
This text represents a consensus by the absolute majority of national experts, achieved through a number of fruitful discussions held at national meetings and forums.
These guidelines are intended for endocrinologists, primary care physicians and other medical professionals involved in the treatment of DM.
On behalf of the Working Group
1. ОПРЕДЕЛЕНИЕ САХАРНОГО ДИАБЕТА И ЕГО КЛАССИФИКАЦИЯ
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
КЛАССИФИКАЦИЯ СД (ВОЗ, 1999, с дополнениями)
|
СД 1 типа
|
Деструкция β поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности |
|
СД 2 типа |
|
|
Другие специфические типы СД |
|
|
Гестационный СД |
Возникает во время беременности[1] |
Другие специфические типы СД:
|
|
|
– MODY-1 |
– Транзиторный неонатальный СДfootnote:f2[Диагноз неонатального СД обычно ставится в возрасте до 6 мес.] |
|
|
|
– Инсулинорезистентность типа А |
– Синдром Рабсона – Менденхолла |
|
|
|
– Панкреатит |
– Гемохроматоз |
|
|
|
– Акромегалия |
– Гипертиреоз |
|
|
|
– Никотиновая кислота |
– Диазоксид |
|
|
|
– Врожденная краснуха |
|
|
|
|
– Антитела к инсулину |
– Аутоиммунный полигландулярный синдром I и II типа |
|
|
|
– Синдром Дауна |
– Порфирия |
2. ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
2.1. ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ СД И ДРУГИХ НАРУШЕНИЙ ГЛИКЕМИИ (ВОЗ, 1999–2013)
|
Время определения |
Концентрация глюкозы, ммоль/л[2] |
|
|
Цельная капиллярная кровь |
Венозная плазма[3] |
|
|
НОРМА |
||
|
Натощак и |
< 5,6 |
< 6,1 |
|
Через 2 часа после ПГТТ |
< 7,8 |
< 7,8 |
|
Сахарный диабет[4] |
||
|
Натощак |
≥ 6,1 |
≥ 7,0 |
|
или Через 2 часа после ПГТТ |
≥ 11,1 |
≥ 11,1 |
|
или Случайное определение[5] |
≥ 11,1 |
≥ 11,1 |
|
Нарушенная толерантность к глюкозе |
||
|
Натощак (если определяется) |
< 6,1 |
< 7,0 |
|
и Через 2 часа после ПГТТ |
≥ 7,8 < 11,1 |
≥ 7,8 < 11,1 |
|
Нарушенная гликемия натощак |
||
|
Натощак и |
≥ 5,6 < 6,1 |
≥ 6,1 < 7,0 |
|
Через 2 часа после ПГТТ (если определяется) |
< 7,8 |
< 7,8 |
|
Норма у беременных |
||
|
Натощак и |
< 5,1 |
|
|
Через 1 час после ПГТТ и |
< 10,0 |
|
|
Через 2 часа после ПГТТ |
< 8,5 |
|
|
Гестационный сахарный диабет |
||
|
Натощак или |
≥ 5,1 < 7,0 |
|
|
Через 1 час после ПГТТ или |
≥ 10,0 |
|
|
Через 2 часа после ПГТТ |
≥ 8,5 < 11,1 |
Перевод глюкозы крови из ммоль/л в мг/дл:
ммоль/л × 18,02 = мг/дл
Натощак – означает уровень глюкозы крови утром после предварительного голодания в течение не менее 8 часов и не более 14 часов.
Случайное – означает уровень глюкозы крови в любое время суток вне зависимости от времени приема пищи.
ПГТТ – пероральный глюкозотолерантный тест. Проводится в случае сомнительных значений гликемии для уточнения диагноза.
Правила проведения ПГТТ:
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки) и обычной физической активности. Тесту должно предшествовать ночное голодание в течение 8–14 часов (можно пить воду). Последний вечерний прием пищи должен содержать 30–50 г углеводов. После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5 г моногидрата глюкозы, растворенных в 250–300 мл воды. Для детей нагрузка составляет 1,75 г безводной глюкозы (или 1,925 г моногидрата глюкозы) на кг массы тела, но не более 75 г (82,5 г). В процессе теста не разрешается курение. Через 2 часа осуществляется повторный забор крови.
Для предотвращения гликолиза и ошибочных результатов определение концентрации глюкозы проводится сразу после взятия крови, или кровь должна быть центрифугирована сразу после взятия, или храниться при температуре 0–4°С, или быть взята в пробирку с консервантом (флуорид натрия).
ПГТТ не проводится:
-
на фоне острого заболевания
-
на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
2.2. НbA1с КАК ДИАГНОСТИЧЕСКИЙ КРИТЕРИЙ СД
В 2011 г. ВОЗ одобрила возможность использования HbA1c для диагностики СД.
В качестве диагностического критерия СД выбран уровень HbA1c ≥6,5 % (48 ммоль/моль).
Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standardization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в Diabetes Control and Complications Trial (DCCT). Нормальным считается уровень HbA1c до 6,0 % (42 ммоль/моль). Согласно рекомендациям ВОЗ, уровень HbA1c 6,0-6,4% (42-47 ммоль/моль) сам по себе не позволяет ставить какие-либо диагнозы, но не исключает возможности диагностики СД по уровню глюкозы крови.
Перевод HbA1c из % в ммоль/моль:
(HbA1c % × 10,93) – 23,5 = HbA1c ммоль/моль
Перевод HbA1c из ммоль/моль в %:
(0,0915 × HbA1c ммоль/моль) + 2,15 = HbA1c %
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbA1c или однократное определение HbA1c + однократное определение уровня глюкозы крови.
Ограничения в использовании HbA1c:
-
При стремительном развитии СД, например, в некоторых случаях СД 1 типа у детей, уровень HbA1c может не быть значимо повышенным, несмотря на наличие классических симптомов СД.
-
Лабораторная и индивидуальная вариабельность, в связи с чем решения об изменении терапии должны проводиться с учетом других данных оценки гликемического контроля.
-
Ситуации, которые влияют на обмен эритроцитов (анемии различного генеза, гемоглобинопатии, недавнее переливание крови, использование препаратов, стимулирующих эритропоэз, терминальная почечная недостаточность, беременность). В этом случае возможно определение уровня фруктозамина, который оценивает уровень глюкозы плазмы за 3 недели, но его диагностические и целевые значения пока не разработаны.
2.3. ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
Для дифференциальной диагностики СД 1 типа, СД 2 типа, моногенных форм СД может быть проведено определение базального и стимулированного уровня С-пептида, аутоантител к инсулину (IAA), глютаматдекарбоксилазе (GAD), тирозинфосфатазе (IA-
2 и IA-2β), поверхностным антигенам (ICA), транспортеру цинка (ZnT-8), а также выполнено молекулярно-генетическое исследование.
3. ТЕРАПЕВТИЧЕСКИЕ ЦЕЛИ ПРИ САХАРНОМ ДИАБЕТЕ 1 И 2 ТИПА
3.1. ПОКАЗАТЕЛИ КОНТРОЛЯ УГЛЕВОДНОГО ОБМЕНА (ИНДИВИДУАЛЬНЫЕ ЦЕЛИ ЛЕЧЕНИЯ)
Выбор индивидуальных целей лечения зависит от возраста пациента, ожидаемой продолжительности жизни, функциональной зависимости (см. раздел 20), наличия атеросклеротических сердечно-сосудистых заболеваний (АССЗ) и риска тяжелой гипогликемии (УУР В, УДД 3).
Для большинства взрослых пациентов с СД адекватным является целевой уровень HbA1c менее 7.0%.
|
Клинические характеристики/риски |
Категории пациентов |
|||||
|
Молодой возраст |
Средний возраст |
Пожилой возраст |
||||
|
Функционально независимые |
Функционально зависимые |
|||||
|
Без старческой астении и/или деменции |
Старческая астения и/или деменция |
Завершающий этап жизни |
||||
|
Нет атеросклеротических сердечно-сосудистых заболеваний[6] и/или риска тяжелой гипогликемии[7] |
< 6,5% |
< 7,0% |
7,5% |
< 8,0% |
< 8,5% |
Избегать гипогликемий и симптомов гипергликемии |
|
Есть атеросклеротические сердечно-сосудистые заболевания и/или риск тяжелой гипогликемии |
< 7,0% |
< 7,5% |
< 8,0% |
|||
|
При низкой ожидаемой продолжительности жизни (< 5 лет) цели лечения могут быть менее строгими |
Примечание: Следует учитывать, что биологический и паспортный возраст часто не совпадают, поэтому определения молодого, среднего и пожилого возраста относительно условны. В то же время существует понятие «ожидаемой продолжительности жизни» (ОПЖ), которая в большей степени, чем возраст, позволяет определить общее состояние пациента и клиническую значимость развития у него осложнений. Даже в пожилом возрасте ОПЖ может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
| HbA1c, %[8] | Глюкоза плазмы натощак/перед едой/ на ночь/ночью, ммоль/л | Глюкоза плазмы через 2 часа после еды, ммоль/л |
|---|---|---|
|
< 6,5 |
< 6,5 |
< 8,0 |
|
< 7,0 |
< 7,0 |
< 9,0 |
|
< 7,5 |
< 7,5 |
< 10,0 |
|
< 8,0 |
< 8,0 |
< 11,0 |
|
< 8,5 |
< 8,5 |
< 12,0 |
| HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л | HbA1c, % | CCГП, ммоль/л |
|---|---|---|---|---|---|---|---|
|
4 |
3,8 |
8 |
10,2 |
12 |
16,5 |
16 |
22,9 |
|
4,5 |
4,6 |
8,5 |
11,0 |
12,5 |
17,3 |
16,5 |
23,7 |
|
5 |
5,4 |
9 |
11,8 |
13 |
18,1 |
17 |
24,5 |
|
5,5 |
6,2 |
9,5 |
12,6 |
13,5 |
18,9 |
17,5 |
25,3 |
|
6 |
7,0 |
10 |
13,4 |
14 |
19,7 |
18 |
26,1 |
|
6,5 |
7,8 |
10,5 |
14,2 |
14,5 |
20,5 |
18,5 |
26,9 |
|
7 |
8,6 |
11 |
14,9 |
15 |
21,3 |
19 |
27,7 |
|
7,5 |
9,4 |
11,5 |
15,7 |
15,5 |
22,1 |
19,5 |
28,5 |
3.2. МЕТОДЫ КОНТРОЛЯ УРОВНЯ ГЛЮКОЗЫ
Для самоконтроля уровня глюкозы крови рекомендуется применять глюкометры, предназначенные для индивидуального использования, в том числе с настройкой индивидуального целевого диапазона гликемии, а также передающие данные об уровне глюкозы на смартфон, откуда они могут быть использованы для удаленного мониторинга. Индивидуальные глюкометры должны соответствовать ГОСТ Р ИСО 15197-2015 по аналитической и клинической точности. При уровне глюкозы плазмы <5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ± 0,8 ммоль/л, при уровне глюкозы плазмы ≥5,6 ммоль/л 95% измерений должны отклоняться от эталонного анализатора не более чем на ±15%. 99 % результатов должны быть в пределах зон А и B консенсусной сетки ошибок Паркс.
В условиях лечебно-профилактических учреждений, помимо лабораторных анализаторов, необходимо использовать глюкометры для профессионального применения (многопользовательские, госпитальные), обладающие более высокой точностью измерений по сравнению с индивидуальными глюкометрами и выдерживающие многократные циклы дезинфекции в соответствии с хорошо валидированными методами, представленными производителем (УУР В, УДД 2). Многопользовательский глюкометр необходимо дезинфицировать после каждого измерения уровня глюкозы крови у каждого пациента средствами, обладающими фунгицидной, антибактериальной и противовирусной активностью, и не влияющими на функциональные свойства глюкометра.
Системы непрерывного мониторирования глюкозы (НМГ) измеряют глюкозу в интерстициальной жидкости непрерывно с частотой 5-15 минут с помощью устанавливаемых подкожно датчиков (сенсоров). Существует разница между отображаемым значением интерстициальной и капиллярной глюкозы (в среднем на 8-10 минут, максимально до 20 минут). Таким образом, в случае стабильного уровня глюкозы в крови отображаемые уровни будут близки к уровням капиллярной глюкозы. Однако во время быстрого повышения или понижения уровня глюкозы в крови отображаемое значение, как правило, будет ниже или выше, соответственно.
Доступные в настоящее время системы НМГ могут быть разделены на три категории:
-
постоянное НМГ в «слепом» режиме или т.н. профессиональное НМГ позволяет оценить уровень глюкозы за короткий промежуток времени (от несколько дней до 2 недель) ретроспективно. Основным назначением данного метода является объективная оценка гликемического профиля (в том числе вариабельности глюкозы), выявление скрытых эпизодов гипо-/гипергликемий с целью коррекции проводимого лечения, а также обучение пациентов. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки.
-
постоянное НМГ в реальном времени отражает текущий уровень глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). Они имеют сигналы тревоги, которые активируются при достижении гликемией пороговых значений, прогнозировании этих значений, а также при достижении порогового уровня скорости изменения гликемии. В период использования данных систем пациент должен проводить параллельный самоконтроль гликемии с помощью глюкометров для последующей калибровки. Некоторые модели систем НМГ в реальном времени передают данные об уровне глюкозы на смартфон, откуда они могут быть сохранены на сервере в сети Интернет и использованы для удаленного мониторинга.
-
периодически сканируемое/просматриваемое НМГ или флеш-мониторирование глюкозы (ФМГ) не отображает данные об уровне глюкозы автоматически, а только при приближении на короткое расстояние сканера (ридера) к датчику (сенсору). ФМГ предоставляет информацию о текущем уровне глюкозы, тенденции (направления и скорости) изменения глюкозы, график глюкозы за предыдущее время (в том числе вариабельность). В период использования ФМГ не требуется калибровка.
С учетом большого объема информации, накапливаемого в процессе использования, и возникающими трудностями в их наглядной интерпретации специалистами, необходимо периодическое считывание данных НМГ и ФМГ с последующим анализом, с использованием специализированного программного обеспечения (в том числе амбулаторного профиля глюкозы). Могут быть проанализированы различные показатели вариабельности глюкозы, а также время нахождения в целевом и гипогликемическом диапазоне.
В настоящее время НМГ в реальном времени и ФМГ используются как дополнение к традиционному самоконтролю гликемии и полностью не заменяют его! Использование НМГ в реальном времени и ФМГ может быть полезным для пациентов с СД любого типа, получающих интенсифицированную инсулинотерапию (многократные инъекции инсулина или инсулиновая помпа), исходно проводящих самоконтроль гликемии с частотой не менее 4 раз в сутки, особенно детей и подростков, беременных женщин, а также при нарушении распознавания гипогликемии.
3.3. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ ЛИПИДНОГО ОБМЕНА
| Категория риска | Категория больных | Целевые значения холестерина ЛНП, ммоль/л[9] |
|---|---|---|
|
Очень высокого риска |
Больные с атеросклеротическими сердечнососудистыми заболеваниями или с поражением других органовмишеней[10] или с 3 и более большими факторами риска[11] или раннее начало СД 1 типа длительностью >20 лет |
< 1,4 (УУР А, УДД 2) |
|
Высокого риска |
Больные СД длительностью ≥10 лет без поражения органовмишеней + любой другой дополнительный фактор риска |
< 1,8 (УУР А, УДД 1) |
|
Среднего риска |
Больные молодого возраста (СД 1 типа < 35 лет или СД 2 типа <50 лет) с СД длительностью <10 лет без других факторов риска |
< 2,5 (УУР А, УДД 1) |
3.4. ЦЕЛЕВЫЕ УРОВНИ ПОКАЗАТЕЛЕЙ АРТЕРИАЛЬНОГО ДАВЛЕНИЯ (при условии хорошей переносимости)
| Возраст | Систолическое АД, мм рт.ст. [12] | Диастолическое АД, мм рт.ст. [13] |
|---|---|---|
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
4. ТРЕБОВАНИЯ К ФОРМУЛИРОВКЕ ДИАГНОЗА ПРИ САХАРНОМ ДИАБЕТЕ
-
Сахарный диабет 1 типа (2 типа) или Сахарный диабет вследствие (указать причину) или Гестационный сахарный диабет
-
Диабетические микроангиопатии:
-
ретинопатия (указать стадию на правом глазу, на левом глазу);
-
состояние после лазеркоагуляции сетчатки или оперативного лечения (если проводились) от… года
-
нефропатия (указать стадию хронической болезни почек и альбуминурии)
-
-
Диабетическая нейропатия (указать форму)
-
Синдром диабетической стопы (указать форму)
-
Диабетическая нейроостеоартропатия (указать стадию)
-
Диабетические макроангиопатии:
-
ИБС (указать форму)
-
Цереброваскулярные заболевания (указать какие)
-
Заболевания артерий нижних конечностей (указать критическую ишемию)
-
-
Сопутствующие заболевания, в том числе:
-
Ожирение (указать степень)
-
Артериальная гипертензия (указать степень, риск сердечно-сосудистых осложнений)
-
Дислипидемия
-
Хроническая сердечная недостаточность (указать функциональный класс)
-
Неалкогольная жировая болезнь печени (указать форму)
-
| Понятие тяжести СД в формулировке диагноза исключено. Тяжесть СД определяется наличием осложнений, характеристика которых указана в диагнозе. |
|
В связи с введением индивидуализированных целей терапии понятия компенсации, субкомпенсации и декомпенсации в формулировке диагноза у пациентов с СД нецелесообразны. После полной формулировки диагноза следует указать индивидуальный целевой уровень гликемического контроля. |
5. САХАРНЫЙ ДИАБЕТ 1 ТИПА
5.1. ЛЕЧЕНИЕ СД 1 ТИПА
-
Заместительная инсулинотерапия является единственным методом лечения СД 1 типа
-
Питание и физическая активность лишь учитываются для коррекции дозы инсулина.
5.1.1. ИНСУЛИНОТЕРАПИЯ СД 1 ТИПА
Рекомендуемые режимы инсулинотерапии
В большинстве случаев рекомендуется интенсифицированная (синоним – базис-болюсная) инсулинотерапия (УУР А, УДД 1) в режиме многократных инъекций или постоянной подкожной инфузии (помпа) с разделением инсулина на:
-
фоновый, или базальный (используются препараты средней продолжительности, длительного и сверхдлительного действия, при помповой инсулинотерапии – препараты ультракороткого действия (ИУКД)). В среднем составляет 50% от суточной дозы инсулина;
-
пищевой, или прандиальный (используются препараты короткого действия (ИКД) и ИУКД). Следует вычислить углеводной коэффициент — количество единиц инсулина на 1 ХЕ. В среднем составляет 50% от суточной дозы инсулина;
-
коррекционный – для снижения повышенного уровня гликемии (используются препараты ИКД и ИУКД). Следует вычислить фактор чувствительности к инсулину — на сколько ммоль/л снижает повышенный уровень глюкозы крови 1 ЕД инсулина.
Дозы инсулина
Коррекция дозы инсулина должна осуществляться ежедневно с учетом данных самоконтроля гликемии или НМГ в течение суток и количества углеводов в пище, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Характеристика препаратов инсулина, применяемых при СД 1 типа (см. приложение 2)
Для пациентов с СД 1 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР А, УДД 1), длительного и сверхдлительного действия (УУР А, УДД 1).
Так как препараты инсулина и аналогов инсулина относятся к биологическим лекарственным средствам, то минимально необходимыми условиями взаимозаменяемости могут быть, но не ограничиваются ими:
-
проведенное ранее сравнительное изучение физико-химических и биологических свойств препарата;
-
проведенные ранее сравнительные исследования по оценке биосимилярности с оригинальным препаратом, включающие себя в обязательном порядке использование гиперинсулинемического эугликемического клэмп-метода для оценки фармакокинетики и фармакодинамики;
-
проведенные ранее клинические исследования по оценке иммуногенности, эффективности и безопасности в сравнении с оригинальным препаратом.
Рекомендованные устройства для введения инсулина
|
Инсулиновые шприцы[14] |
100 ЕД/мл |
|
Инсулиновые шприцручки |
|
|
Инсулиновые помпы (носимые дозаторы инсулина) |
Устройства для постоянной подкожной инфузии инсулина, в том числе с постоянным НМГ в реальном времени. |
5.1.2. ТЕХНИКА ИНЪЕКЦИЙ И ИНФУЗИИ ИНСУЛИНА
-
ИКД при близком к нормальному уровню гликемии вводится за 20–30 минут до приема пищи. Аналог ИУКД при близком к нормальному уровню гликемии вводится непосредственно перед приемом пищи, при необходимости можно вводить сразу после приема пищи.
-
При повышенном уровне гликемии перед приемом пищи рекомендуется увеличивать интервал времени от инъекции ИКД (ИУКД) до приема пищи.
-
Рекомендуемыми местами п/к инъекций и инфузии являются:
-
Живот в пределах следующих границ: примерно 1 см выше лонного сочленения, примерно 1 см ниже нижнего ребра, примерно 1 см в сторону от пупка и латерально до средне-боковой линии. Смещаться латерально по поверхности передней брюшной стенки не рекомендуется у худых пациентов, так как толщина подкожно-жировой клетчатки уменьшается, что повышает риск в/м введения. Также не следует делать инъекции/инфузию в область пупка и средней линии живота, где подкожно-жировая клетчатка тонкая.
-
Передне-наружная часть верхней трети бедер.
-
Верхне-наружная часть ягодиц и наружная часть поясничной области.
-
Средняя наружная треть плеч. Обычно область плеча не рекомендуется для самостоятельных инъекций из-за высокого риска в/м введения препарата (невозможно сформировать складку кожи).
-
Во втором триместре беременности инсулин можно вводить по всей площади живота, но необходимо правильное формирование кожной складки. Боковые области живота могут использоваться для инъекций инсулина без формирования кожной складки. В третьем триместре инъекции можно осуществлять только в боковые области живота при условии правильного формирования кожной складки.
-
При выборе мест инъекций следует учитывать тип инсулина. Предпочтительное место введения человеческого ИКД — это живот, так как в этом месте всасывание инсулина самое быстрое (УУР А, УДД 1). НПХ-инсулины должны вводиться в ягодицу или бедро, так как эти места имеют более медленную скорость всасывания (УУР А, УДД 1). Готовые смеси человеческого инсулина (ИКД/НПХ-инсулин) должны вводиться в живот с целью повышения скорости всасывания ИКД (УУР А, УДД 1).
-
Аналоги ИУКД (УУР А, УДД 2), инсулина длительного и сверхдлительного действия (УУР В, УДД 2) можно вводить во все рекомендуемые места инъекций.
-
Инсулин должен вводиться в здоровую подкожно-жировую клетчатку, следует избегать внутрикожных и внутримышечных (в/м) инъекций (УУР А, УДД 2), а также шрамов и участков липогипертрофии (УУР А, УДД 2).
-
В некоторых случаях предпочтительным может быть разделение относительно больших доз инсулина на две инъекции, которые выполняются одна за другой в разные места. Нет универсальной пороговой величины для разделения доз, но, как правило, за нее принимают величину 40–50 ЕД инсулина с концентрацией 100 ЕД/мл (УУР С, УДД 5).
-
Необходимо использовать 4-мм иглы для шприц-ручек / 6-мм инсулиновые шприцы или самые короткие доступные иглы в целях минимизации риска в/м введения (УУР А, УДД 1). Инъекции инсулина 4-мм иглами для шприц-ручек можно делать под углом 90°, независимо от возраста, пола, ИМТ (УУР А, УДД 1). Если пациенты должны использовать иглы длиной > 4 мм или шприцы, может понадобиться формирование кожной складки и/или угол наклона 45°, чтобы избежать в/м введения (УУР А, УДД 1).
-
Всегда следует соблюдать правильное чередование мест инъекций, чтобы не допустить развития липогипертрофии, приводящей к нарушению всасывания инсулина и вариабельности гликемии. Важно вводить каждую последующую инъекцию на расстоянии минимум 1 см от предыдущей инъекции и использовать все возможные места для инъекций (УУР А, УДД 2).
-
Оптимальным методом инъекций является однократное использование игл для шприц-ручек и шприцев (УУР А, УДД 2).
-
Канюлю при проведении помповой инсулинотерапии следует менять каждые 48–72 часа в целях минимизации риска возникновения нежелательных явлений и потенциального нарушения гликемического контроля (УУР А, УДД 1). Места установки канюли чередуются по тому же принципу, что и места для обычных инъекций.
-
Во избежание передачи инфекционных заболеваний инсулиновые шприц- ручки, картриджи для шприц- ручек и флаконы инсулина предназначены исключительно для индивидуального использования (УУР А, УДД 2).
-
Запас инсулина должен храниться при температуре +2-8° (УУР А, УДД 2). Флаконы с инсулином или шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре (до +30°) в течение 1 месяца (УУР А, УДД 2); перед введением инсулин должен иметь комнатную температуру (УУР А, УДД 2).
-
НПХ-инсулин и готовые смеси инсулина (ИКД/НПХ-инсулин и ИУКД/протаминированный ИУКД) перед введением следует тщательно перемешать (УУР А, УДД 2).
5.1.3. РЕКОМЕНДАЦИИ ПО ПИТАНИЮ
Таблица хлебных единиц и ориентировочная потребность – см. приложения 3 и 4.
5.1.4. РЕКОМЕНДАЦИИ ПО ФИЗИЧЕСКОЙ АКТИВНОСТИ
-
Физическая активность (ФА) повышает качество жизни, но не является методом сахароснижающей терапии при СД 1 типа
-
ФА повышает риск гипогликемии во время и после нагрузки, поэтому основная задача – профилактика гипогликемии, связанной с ФА
-
Риск гипогликемий индивидуален и зависит от исходной гликемии, дозы инсулина, вида, продолжительности и интенсивности ФА, а также степени тренированности пациента. Правила профилактики гипогликемии являются ориентировочными и должны адаптироваться каждым пациентом эмпирически.
-
Профилактика гипогликемии при кратковременной ФА (не более 2 часов) — дополнительный прием углеводов:
-
измерить гликемию перед и после ФА и решить, нужно ли дополнительно принять 1-2 ХЕ (медленно усваиваемых углеводов) до и после ФА.
-
при исходном уровне глюкозы плазмы (ГП) > 13 ммоль/л или если ФА имеет место в пределах 2 часов после еды, дополнительный прием ХЕ перед ФА не требуется.
-
в отсутствие самоконтроля необходимо принять 1-2 ХЕ до и 1-2 ХЕ после ФА.
-
-
Профилактика гипогликемии при длительной ФА (более 2 часов) – снижение дозы инсулина, поэтому длительные нагрузки должны быть запланированными:
-
уменьшить дозу препаратов ИКД (ИУКД) и продленного действия, которые будут действовать во время и после ФА, на 20 – 50 %, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
-
при очень длительных и/или интенсивных ФА: уменьшить дозу инсулина, который будет действовать ночью после ФА, иногда – на следующее утро, или установить временную базальную скорость инфузии инсулина при использовании помповой инсулинотерапии.
-
во время и после длительной ФА: дополнительный самоконтроль гликемии каждые 2-3 часа, при необходимости – прием 1-2 ХЕ медленно усваиваемых углеводов (при уровне ГП < 7 ммоль/л) или быстро усваиваемых углеводов (при уровне ГП < 5 ммоль/л).
-
-
Во время ФА нужно иметь при себе углеводы в большем количестве, чем обычно: не менее 4 ХЕ при кратковременной и до 10 ХЕ при длительной ФА.
-
Временные противопоказания к ФА:
-
уровень ГП > 13 ммоль/л в сочетании с кетонурией или > 16 ммоль/л, даже без кетонурии (в условиях дефицита инсулина ФА будет усиливать гипергликемию);
-
гемофтальм, отслойка сетчатки, первые полгода после лазеркоагуляции сетчатки; неконтролируемая артериальная гипертензия; ИБС (по согласованию с кардиологом).
-
-
Осторожность и дифференцированный подход к выбору вида ФА при:
-
занятиях видами спорта, при которых трудно купировать гипогликемию (подводное плавание, дельтапланеризм, серфинг и т. д.);
-
нарушении распознавания гипогликемии;
-
дистальной нейропатии с потерей чувствительности и вегетативной нейропатии (ортостатическая гипотензия);
-
нефропатии (возможность повышения АД);
-
непролиферативной (возможность повышения АД), препролиферативной (противопоказана ФА с резким повышением АД, бокс, ФА высокой интенсивности и продолжительности) и пролиферативной ДР (то же плюс бег, поднятие тяжестей, аэробика; ФА с вероятностью травмы глаза или головы мячом, шайбой и т. д.).
-
5.2. МОНИТОРИНГ БОЛЬНЫХ СД 1 ТИПА БЕЗ ОСЛОЖНЕНИЙ
| Показатель | Частота обследования |
|---|---|
|
Самоконтроль гликемии |
Не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью) (УУР В, УДД 2)[15]. |
|
Гликированный гемоглобин HbA1c |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год. |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевина, креатинин, калий, натрий, расчет СКФ) |
1 раз в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
Осмотр ног и оценка чувствительности |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография органов грудной клетки |
1 раз в год |
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
6. САХАРНЫЙ ДИАБЕТ 2 ТИПА
6.1. ЛЕЧЕНИЕ СД 2 ТИПА
6.1.1. Рекомендации по питанию
-
Питание должно быть частью терапевтического плана и способствовать достижению метаболических целей при любом варианте медикаментозной сахароснижающей терапии (УУР А, УДД 1). В то же время, поскольку питание является важной составляющей образа жизни и оказывает сильное влияние на качество жизни, при формировании рекомендаций по питанию должны учитываться персональные предпочтения.
В целом речь идет не о жестких диетических ограничениях, которые трудно реализовать на долгосрочной основе, а о постепенном формировании стиля питания, отвечающего актуальным терапевтическим целям. -
Всем пациентам с избыточной массой тела/ожирением рекомендуется ограничение калорийности рациона с целью умеренного снижения массы тела (УУР А, УДД 1). Это обеспечивает положительный эффект в отношении гликемического контроля, липидов и артериального давления, особенно в ранний период заболевания. Достижение снижения массы тела наиболее эффективно при одновременном применении физических нагрузок и обучающих программ.
-
Резкие, нефизиологические ограничения в питании и голодание противопоказаны.
-
Идеального процентного соотношения калорий из белков, жиров и углеводов для всех пациентов с СД не существует (УУР С, УДД 4). Рекомендации формируются на основе анализа актуального образца питания и метаболических целей.
Как правило, полезным для снижения массы тела может быть максимальное ограничение жиров (прежде всего животного происхождения) и сахаров; умеренное (в размере половины привычной порции) – продуктов, состоящих преимущественно из сложных углеводов (крахмалов) и белков; неограниченное потребление – продуктов с минимальной калорийностью (в основном богатых водой и клетчаткой овощей) – см. приложение 5. -
Учет потребления углеводов важен для достижения хорошего гликемического контроля (УУР В, УДД 2). Если пациент с СД 2 типа получает ИКД (ИУКД), оптимальным подходом является обучение подсчету углеводов по системе «хлебных единиц» (УУР В, УДД 1). В других случаях может быть достаточно практически ориентированной оценки.
-
С точки зрения общего здоровья, следует рекомендовать потребление углеводов в составе овощей, цельнозерновых, молочных продуктов, в противовес другим источникам углеводов, содержащих дополнительно насыщенные или транс жиры, сахара или натрий (УУР В, УДД 3). Важно также включать в рацион продукты, богатые моно- и полиненасыщенными жирными кислотами (рыба, растительные масла).
-
Не доказана польза от употребления в виде препаратов витаминов (в отсутствие признаков авитаминоза), антиоксидантов, микроэлементов, а также каких-либо пищевых добавок растительного происхождения при СД (УУР В, УДД 3).
-
Допустимо умеренное потребление некалорийных сахарозаменителей (УДД 2, УУР А).
-
Употребление алкогольных напитков возможно в количестве не более 1 условной единицы для женщин и 2 условных единиц для мужчин в сутки (но не ежедневно) при отсутствии панкреатита, выраженной нейропатии, гипертриглицеридемии, алкогольной зависимости (УУР В, УДД 3). Одна условная единица соответствует 15 г этанола, или примерно 40 г крепких напитков, или 140 г вина, или 300 г пива. Употребление алкоголя увеличивает риск гипогликемии, в том числе отсроченной, у тех пациентов, которые получают секретагоги и инсулин (УУР А, УДД 2). Необходимо обучение и постоянный контроль знаний о профилактике гипогликемий.
6.1.2. Рекомендации по физической активности
-
Регулярная ФА при СД 2 типа способствует достижению целевых уровней гликемического контроля, помогает снизить и поддержать массу тела, уменьшить инсулинорезистентность и степень абдоминального ожирения, способствует улучшению дислипидемии, повышению сердечно-сосудистой тренированности (УУР В, УДД 3).
-
ФА подбирается индивидуально, с учетом возраста больного, осложнений СД, сопутствующих заболеваний, а также переносимости.
-
Рекомендуются аэробные физические упражнения продолжительностью 30–60 минут, предпочтительно ежедневно, но не менее 3 раз в неделю. Суммарная продолжительность – не менее 150 минут в неделю (УУР В, УДД 2).
-
Противопоказания и меры предосторожности – в целом такие же, как для ФА при СД 1 типа (см. раздел 5.1.4), и определяются наличием осложнений СД и сопутствующих заболеваний.
6.1.3. Медикаментозная терапия
Группы сахароснижающих препаратов и механизм их действия
| Группы препаратов | Механизм действия |
|---|---|
|
Препараты сульфонилмочевины (ПСМ) |
|
|
Глиниды (меглитиниды) |
|
|
Бигуаниды (метформин) (Мет) |
|
|
Тиазолидиндионы (глитазоны) (ТЗД) |
|
|
Ингибиторы α-глюкозидаз |
|
|
Агонисты рецепторов глюкагоноподобного пептида–1 (арГПП-1) |
|
|
Ингибиторы дипептидилпептидазы-4 (глиптины) (иДПП-4) |
|
|
Ингибиторы натрийглюкозного котранспортера 2 типа (глифлозины) (иНГЛТ-2) |
|
|
Инсулины |
|
Характеристика сахароснижающих препаратов (международные и торговые наименования, дозы и кратность приема) – см. приложение 6.
Общие принципы начала и интенсификации сахароснижающей терапии
-
Индивидуальный подход к каждому пациенту является приоритетным при выборе тактики лечения.
-
Изменение образа жизни (рациональное питание и повышение физической активности) и обучение принципам управления заболеванием являются неотъемлемой частью лечения и должны проводиться на всем протяжении заболевания (см. разделы 6.1.1, 6.1.2, 7.1).
-
Тактика лечения стратифицируется в зависимости от исходного уровня метаболического контроля. В зависимости от того, насколько исходный уровень превышает индивидуальный целевой показатель HbA1c конкретного пациента, на старте лечения могут быть избраны либо монотерапия, либо комбинированное лечение (см. раздел 6.1.4).
-
Рекомендуется использование метформина в качестве приоритетного препарата при инициации сахароснижающей терапии (УУР А, УДД 2).
-
В составе любой комбинации 2 и более сахароснижающих препаратов следует использовать метформин при отсутствии противопоказаний (УУР А, УДД 2).
-
Следует учитывать, что в некоторых клинических ситуациях (наличие АССЗ, ХСН, ХБП, ожирения, риск гипогликемий) определенные классы сахароснижающих средств (либо отдельные препараты) имеют доказанные преимущества (см. раздел 6.1.6):
-
Больным c АССЗ рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1, обладающих доказанными сердечно- сосудистыми преимуществами (УУР А, УДД 1).
-
У больных с ХБП рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 или арГПП-1 для снижения риска либо замедления прогрессирования ХБП (УУР А, УДД 1).
-
У больных с ХСН или с высоким риском развития ХСН рекомендуется использование в составе сахароснижающей терапии иНГЛТ-2 (УУР А, УДД 1).
-
У больных с высоким риском гипогликемий рекомендуется рассмотреть в составе сахароснижающей терапии препараты, характеризующиеся низким риском ихо развития: метформин, иДПП-4, арГПП-1, иНГЛТ-2, ТЗД.
-
У больных с множественными сердечно-сосудистыми ФР преимущество имеет назначение иНГЛТ-2 или арГПП-1 (УУР В, УДД 2).
-
-
При использовании комбинаций также следует учитывать рациональность сочетаний препаратов (см. раздел 6.1.5).
-
иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
-
Мониторинг эффективности сахароснижающей терапии по уровню НbА1с осуществляется каждые 3 мес. Оценивать темп снижения НbА1с.
-
Изменение (интенсификация) сахароснижающей терапии при ее неэффективности (т.е. при отсутствии достижения индивидуальных целей НbА1с) выполняется не позднее чем через 6 мес. (у лиц с низким риском гипогликемий целесообразно не позже, чем через 3 мес.).
Сравнительная эффективность, преимущества и недостатки сахароснижающих препаратов
| Группа препаратов | Снижение HbA1c на монотерапии | Преимущества | Недостатки | Примечания |
|---|---|---|---|---|
|
Средства, влияющие на инсулинорезистентность |
||||
|
Бигуаниды
|
1,0–2,0 % |
|
|
Противопоказан при СКФ < 30 мл/мин /1,73 м2 (при СКФ 30-44 мл/мин/1,73 м2 максимальная суточная доза не должна превышать 1000 мг), при печеночной недостаточности; остром коронарном синдроме; заболеваниях, сопровождающихся тяжелой гипоксией; алкоголизме; ацидозе любого генеза; беременности и лактации. Разрешен у детей с 10 лет. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур, больших оперативных вмешательств. |
|
Тиазолидиндионы
|
0,5–1,4 % |
|
|
Противопоказаны при заболеваниях печени; отеках любого генеза; хронической сердечной недостаточности любого функционального класса; остром коронарном синдроме; ИБС в сочетании с приемом нитратов; кетоацидозе; в комбинации с инсулином (за исключением подтвержденных случаев выраженной инсулинорезистентности); при беременности и лактации. |
|
Средства, стимулирующие секрецию инсулина (секретагоги) |
||||
|
Препараты сульфонилмочевины
|
1,0–2,0 % |
|
|
Противопоказаны при почечной (кроме гликлазида, глимепирида и гликвидона) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Меглитиниды |
0,5–1,5 % |
|
|
Противопоказаны при почечной (кроме репаглинида) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства с инкретиновой активностью |
||||
|
Ингибиторы ДПП-4
|
0,5–1,0 % |
|
|
Возможно применение на всех стадиях ХБП, включая терминальную с соответствующим снижением дозы (линаглиптин, эвоглиптин без снижения дозы). С осторожностью при тяжелой печеночной недостаточности (кроме саксаглиптина, линаглиптина), хронической сердечной недостаточности; противопоказаны при кетоацидозе; беременности и лактации. |
|
Агонисты рецепторов ГПП-1
|
0,8–1,8 % |
|
|
Противопоказаны при тяжелой почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, блокирующие всасывание глюкозы в кишечнике |
||||
|
Ингибиторы альфаглюкозидаз
|
0,5–0,8 % |
|
|
Противопоказаны при заболеваниях ЖКТ; почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, ингибирующие реабсорбцию глюкозы в почках |
||||
|
Ингибиторы НГЛТ-2
|
0,8-0,9% |
|
|
Противопоказаны при кетоацидозе, беременности, лактации, снижении СКФ < 45 мл/мин /1,73 м2 (ипраглифлозин < 30 мл/мин /1,73 м2). Требуется осторожность при назначении:
|
|
Инсулины |
||||
|
Инсулины
|
1,5–3,5 % |
|
|
Нет противопоказаний и ограничений в дозе. |
* Регистрация препарата в РФ ожидается в 2019 г.
6.1.4. СТРАТИФИКАЦИЯ ЛЕЧЕБНОЙ ТАКТИКИ В ЗАВИСИМОСТИ ОТ УРОВНЯ HbA1C В ДЕБЮТЕ

Комментарии к разделу 6.1.4 «Стратификация лечебной тактики в зависимости от уровня HbA1c в дебюте»
Если исходный показатель HbA1c находится в целевом диапазоне или превышает индивидуальный целевой уровень менее чем на 1.0 %, то лечение можно начинать с монотерапии (приоритетным препаратом является метформин при отсутствии противопоказаний).
При непереносимости метформина или наличии противопоказаний к его приему могут быть назначены другие препараты с учетом рекомендаций по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий. При непереносимости или противопоказаниях к ним возможно начало терапии с альтернативных классов сахароснижающих препаратов (ПСМ/глиниды).
Эффективным считается темп снижения НbA1c ≥ 0,5 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень на 1.0-2.5%, то следует рассмотреть в качестве стартовой терапии комбинацию 2 сахароснижающих препаратов, воздействующих на разные механизмы развития гипергликемии.
При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
На данном этапе предпочтительны препараты с низким риском гипогликемий. Эффективным считается темп снижения НbA1c ≥ 1,0 % за 6 мес. наблюдения.
Если исходный показатель HbA1c превышает индивидуальный целевой уровень более чем на 2.5%, то данная ситуация часто характеризуется наличием выраженной глюкозотоксичности, для уменьшения которой необходимо начинать инсулинотерапию (или комбинацию инсулина с ПССП), в дальнейшем возможна отмена инсулинотерапии.
Если в дебюте заболевания исходный уровень HbA1c превышает индивидуальное значение более чем на 2,5%, но при этом отсутствуют выраженные клинические симптомы метаболической декомпенсации (прогрессирующая потеря массы тела, жажда, полиурия и др.), можно начать лечение с альтернативного варианта – комбинации 2 или 3 сахароснижающих препаратов, воздействующих на различные механизмы развития гипергликемии. При использовании комбинированной терапии следует принимать во внимание ее рациональность (см. раздел 6.1.5), а также рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
ПСМ могут обеспечить быстрый сахароснижающий эффект. иНГЛТ-2 оказывают сахароснижающий эффект независимо от наличия инсулина в крови, однако не должны использоваться при состояниях с выраженной инсулиновой недостаточностью.
Эффективным считается темп снижения HbA1с ≥ 1,5% за 6 мес. наблюдения.
6.1.5. РАЦИОНАЛЬНЫЕ КОМБИНАЦИИ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
| Метформин | иДПП-4 | ПСМ/глиниды | ТЗД | иНГЛТ-2 | арГПП-1 | Базальный инсулин3 | Инсулин короткого действия3 | |
|---|---|---|---|---|---|---|---|---|
|
Метформин |
+ |
+ |
+ |
+ |
+ |
+ |
+ |
|
|
иДПП-4 |
+ |
+ |
+ |
+ |
НР |
+ |
НР |
|
|
ПСМ/глиниды |
+ |
+ |
+ |
+ |
+ |
+ |
НР |
|
|
ТЗД |
+ |
+ |
+ |
+ |
+ |
НР1 |
НР1 |
|
|
иНГЛТ-2 |
+ |
+ |
+ |
+ |
+2 |
+ |
+ |
|
|
арГПП-1 |
+ |
НР |
+ |
+ |
+2 |
+ |
НР |
|
|
Базальный инсулин3 |
+ |
+ |
+ |
НР1 |
+ |
+ |
+ |
|
|
Инсулин короткого действия3 |
+ |
НР |
НР |
НР1 |
+ |
НР |
+ |
Примечания:
+ рациональная комбинация; НР нерациональная комбинация;
1 за исключением подтвержденных случаев выраженной инсулинорезистентности;
2 у отдельных препаратов не внесена в инструкцию;
3 включая аналоги инсулина
Комментарий. В каждом случае следует учитывать показания, противопоказания и ограничения в инструкциях конкретных сахароснижающих препаратов.
В случае назначения комбинации 3 сахароснижающих препаратов следует проверить рациональность сочетания каждого препарата с двумя другими.
При необходимости интенсификации лечения очередность назначения сахароснижающих препаратов не регламентируется и должна определяться индивидуально. У лиц, получающих в составе комбинированной терапии инсулин, можно продолжить интенсифицировать лечение посредством присоединения других сахароснижающих препаратов (при условии рационального сочетания всех средств, используемых в комбинации). При выборе различных комбинаций необходимо также учитывать рекомендации по персонализации выбора сахароснижающих препаратов (см. раздел 6.1.6).
Комбинации 2 сахароснижающих препаратов, относящихся к одному классу (например, 2 ПСМ) являются нерациональными.
Нерациональные комбинации сахароснижающих препаратов
6.1.6. ПЕРСОНАЛИЗАЦИЯ ВЫБОРА САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
| Проблема | Рекомендованы (приоритет) | Безопасны/ нейтральны | Не рекомендованы |
|---|---|---|---|
|
Наличие сердечно-сосудистых факторов риска |
Возможно эффективны в качестве первичной профилактики:
|
|
|
|
Сердечно-сосудистые заболевания атеросклероти-ческого генеза (АССЗ)1 (кроме хронической сердечной недостаточности) |
|
|
|
|
Хроническая сердечная недостаточность |
|
|
|
|
ХБП С 1-3а (СКФ ≥ 45 мл/мин/1,73 м2) |
|
|
|
|
ХБП С 3б-5 (СКФ <45 мл/мин/1,73 м2) |
|
|
|
|
Ожирение |
|
|
Вызывают прибавку массы тела (но при клинической необходимости должны быть назначены без учета этого эффекта)
|
|
Гипогликемии |
Препараты с низким риском:
|
Препараты с высоким риском:
|
1 АССЗ: ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия), нарушение мозгового кровообращения, заболевания артерий нижних конечностей (с симптоматикой)
2 В исследованиях, выполненных на различающихся популяциях пациентов с СД 2 типа, иНГЛТ-2 показали следующие результаты:
-
Эмпаглифлозин в EMPA-REG Outcome (98% участников с АССЗ): снижение на 14% комбинированной первичной конечной точки 3P–MACE (сердечно-сосудистая смерть, нефатальный ИМ, нефатальный инсульт), снижение общей смертности на 32%, сердечно-сосудистой смертности на 38%, снижение частоты госпитализации по поводу ХСН на 38%;
-
Канаглифлозин в программе CANVAS (65% участников с АССЗ и 35% с ФР): снижение на 14% комбинированной первичной конечной точки 3P–MACE (см. выше), снижение частоты госпитализации по поводу ХСН на 13%;
-
Дапаглифлозин в DECLARE-TIMI 58 (40% участников с АССЗ и 60% с ФР): тенденция к снижению комбинированной конечной точки 3-МАСЕ, не достигшую статистической достоверности; снижение на 17% частоты развития событий комбинированной первичной конечной точки (госпитализация по поводу ХСН и/или сердечно-сосудистая смерть). В субанализе у больных с ИМ в анамнезе также было показано снижение комбинированной конечной точки 3P–MACE на 16%.
3 Возможно, определенный вклад вносит улучшение гликемического контроля.
6.1.7. ИНСУЛИНОТЕРАПИЯ
С момента установления диагноза пациенты с СД 2 типа должны быть осведомлены о возможном назначении инсулина с учетом прогрессирующего течения заболевания.
Показания:
Характеристика препаратов инсулина, применяемых при лечении больных СД 2 типа – см. приложение 2.
Для пациентов с СД 2 типа препаратами выбора являются аналоги генноинженерного инсулина человека ультракороткого (УУР В, УДД 2), длительного и сверхдлительного действия (УУР В, УДД 2).
Перед плановым переводом больного на инсулинотерапию НЕОБХОДИМО:
Общие рекомендации по выбору режима инсулинотерапии при СД 2 типа
| Образ жизни | Течение заболевания | Выбор режима инсулинотерапии |
|---|---|---|
|
|
|
|
|
|
|
|
|
* Кроме нерациональных комбинаций
Обычно базальный инсулин добавляют в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, титрация проводится 1 раз в 3-7 дней по 2 ЕД по уровню глюкозы плазмы натощак. Фиксированная комбинация базального инсулина и арГПП-1 по сравнению с применением базального инсулина позволяет большей доле пациентов достичь целевого уровня HbA1с без увеличения частоты гипогликемий и увеличения массы тела.
Обычно готовые смеси (комбинации) инсулина назначают 1-2 раза в сутки в дозе 10- 12 ЕД в сутки или 0,3 на кг массы тела, титрация индивидуальна, зависит от вида инсулина и проводится по уровню глюкозы плазмы натощак и/или перед ужином.
Обычно распределение ИКД (ИУКД) и базального инсулина при назначении интенсифицированной инсулинотерапии составляет 50%/50%. Обычно базальный инсулин назначают в дозе 10 ЕД в сутки или 0,1-0,2 на кг массы тела, ИКД (ИУКД) в дозе 4 ЕД или 10% от дозы базального инсулина перед основными приемами пищи. Титрация базального инулина проводится по 2 ЕД 1 раз в 3-7 дней по уровню глюкозы плазмы натощак, дозы ИКД (ИУКД) зависят от уровня глюкозы плазмы перед едой и планируемого количества углеводов (см. приложение 3). Самоконтроля гликемии проводится не менее 4 раз в сутки.
Показания для интенсификации инсулинотерапии при СД 2 типа:
Возможные варианты интенсификации инсулинотерапии при СД 2 типа
| Режим | Схема |
|---|---|
|
Базис-болюсный режим |
|
|
Режим многократных инъекций готовых смесей инсулина |
|
|
Режим многократных инъекций перед едой |
|
|
Режим базал плюс |
|
|
Режим комбинированного применения базального инсулина и арГПП-1 |
|
* Кроме нерациональных комбинаций
Дозы инсулина
Дозы инсулина индивидуальны, увеличение проводится постепенно, до достижения индивидуальных целевых показателей гликемического контроля. Ограничений в дозе инсулина не существует.
Общая схема рекомендаций по началу, оптимизации и интенсификации инсулинотерапии (ИТ) при СД
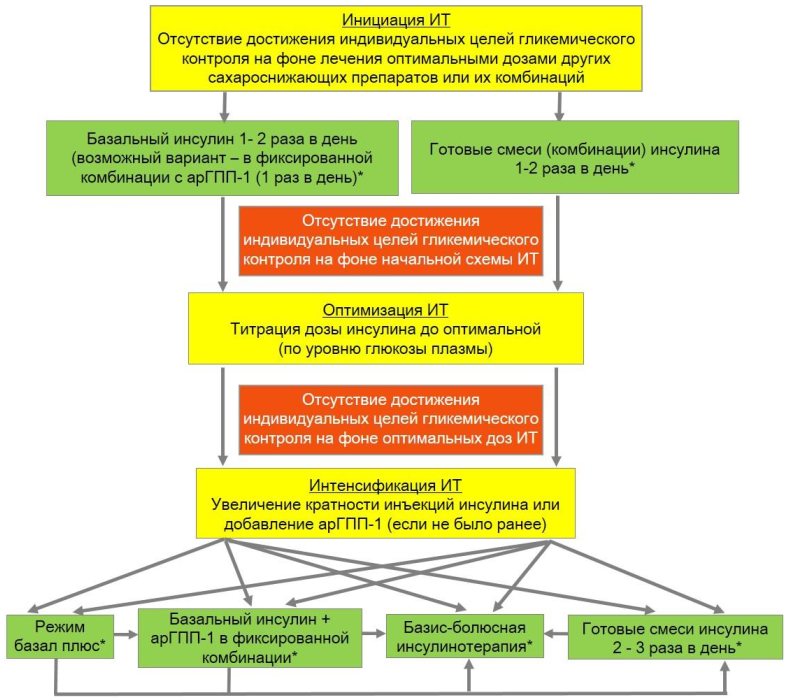
* Любой режим ИТ может сочетаться с другими сахароснижающими препаратами, кроме нерациональных комбинаций
6.1.8. ТЕХНИКА ИНЪЕКЦИЙ САХАРОСНИЖАЮЩИХ ПРЕПАРАТОВ
-
Техника инъекций инсулина не отличается от описанной для СД 1 типа (см. раздел 5.1.2).
-
Пациенты, использующие арГПП-1, должны следовать уже установленным рекомендациям по технике инъекций инсулина (относительно длины иглы, выбора и чередования мест инъекций).
6.2. МОНИТОРИНГ БОЛЬНЫХ СД 2 ТИПА БЕЗ ОСЛОЖНЕНИЙ
| Показатель | Частота обследования |
|---|---|
|
Самоконтроль гликемии (УУР В, УДД 2) |
|
|
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
|
|
В дальнейшем в зависимости от вида сахароснижающей терапии |
|
|
не менее 4 раз в сутки (до еды, через 2 часа после еды, на ночь, периодически ночью)* |
|
не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю*; возможно уменьшение частоты при использовании только препаратов с низким риском гипогликемии |
|
не менее 2 раз в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю* |
|
не менее 1 раза в неделю в разное время суток |
|
НbА1с |
1 раз в 3 мес. (УУР А, УДД 2) |
|
Непрерывное мониторирование глюкозы |
По показаниям |
|
Общий анализ крови |
1 раз в год |
|
Общий анализ мочи |
1 раз в год |
|
Микроальбуминурия |
1 раз в год |
|
Биохимический анализ крови (белок, общий холестерин, ХЛВП, ХЛНП, триглицериды, билирубин, АСТ, АЛТ, мочевая кислота, мочевина, креатинин, калий, натрий, расчет СКФ) |
Не менее 1 раза в год (при отсутствии изменений) |
|
Контроль АД |
При каждом посещении врача. При наличии артериальной гипертензии – самоконтроль 2-3 раза в сутки |
|
ЭКГ |
1 раз в год |
|
ЭКГ (с нагрузочными тестами при наличии > 2 факторов риска) |
1 раз в год |
|
Консультация кардиолога |
1 раз в год |
|
Осмотр ног |
При каждом посещении врача |
|
Оценка чувствительности стоп |
Не реже 1 раза в год, по показаниям – чаще |
|
Проверка техники и осмотр мест инъекций инсулина |
Не реже 1 раза в 6 мес. (УУР А, УДД 2) |
|
Осмотр офтальмологом (офтальмоскопия с широким зрачком) |
1 раз в год, по показаниям – чаще |
|
Консультация невролога |
По показаниям |
|
Рентгенография грудной клетки |
1 раз в год |
* Дополнительно перед физическими нагрузками и после них, при подозрении на гипогликемию и после ее лечения, при сопутствующих заболеваниях, если предстоят какие-то действия, потенциально опасные для пациента и окружающих (например, вождение транспортного средства или управление сложными механизмами) (УУР В, УДД 2).
Примечание: При наличии признаков осложнений СД, присоединении сопутствующих заболеваний, появлении дополнительных ФР вопрос о частоте обследований решается индивидуально.
7. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ И ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
7.1. ТЕРАПЕВТИЧЕСКОЕ ОБУЧЕНИЕ БОЛЬНЫХ СД
-
Обучение больных СД принципам управления заболеванием является интегрирующим компонентом лечебного процесса. Оно должно обеспечивать больных знаниями и навыками, способствующими достижению конкретных терапевтических целей (самоуправление заболеванием).
-
Обучающие мероприятия следует проводить со всеми больными СД от момента выявления заболевания и на всем его протяжении (УУР А, УДД 2). Цели и задачи обучения должны быть конкретизированы в соответствии с актуальным состоянием пациента.
-
В «Школу диабета» направляются больные, не проходившие обучения (первичный цикл), или больные, уже прошедшие обучение (повторные циклы), для поддержания уровня знаний и мотивации или при появлении новых терапевтических целей.
-
Для обучения используются специально разрабатываемые структурированные программы, адресованные конкретному контингенту больных: СД 1 типа, СД 2 типа, не получающих инсулина, СД 2 типа на инсулинотерапии, детей с СД и их родителей, беременных женщин с СД, больных СД на помповой инсулинотерапии (УУР А, УДД 2).
-
Содержание обучающих программ должно соответствовать принятым стандартам диагностики и лечения СД, а их структура – учитывать основные принципы педагогики. Программы подразумевают строго практическую направленность и доступность для восприятия. Обязательные разделы обучающих программ:
-
общие сведения о СД;
-
питание;
-
физическая активность;
-
самоконтроль гликемии;
-
сахароснижающие препараты;
-
инсулинотерапия (подробно для больных, получающих инсулин);
-
гипогликемия;
-
поздние осложнения СД;
-
контрольные обследования при СД.
-
-
Большая часть времени в процессе обучения должна быть посвящена практической отработке навыков, необходимых для самостоятельного управления заболеванием. Прежде всего это касается самоконтроля глюкозы крови, техники инъекций инсулина, правил коррекции доз инсулина, ухода за ногами, самостоятельного измерения АД.
-
Обучение должно быть центрировано на пациенте, но может проводиться как в индивидуальном порядке, так и в группах больных (УУР А, УДД 1). Оптимальное количество больных в группе – 5–7. Групповое обучение требует отдельного помещения, в котором могут быть обеспечены тишина и достаточное освещение.
-
Индивидуальное обучение может проводиться с любым пациентом. Кроме того, оно показано некоторым особым категориям больных: с впервые выявленным СД 1 типа, с выраженными стадиями осложнений СД, с тяжелыми сопутствующими заболеваниями и/или существенными ограничениями в физической и умственной деятельности. Индивидуальное обучение также может быть целесообразно у детей и беременных женщин с СД. В ряде случаев к процессу обучения желательно привлекать родственников больных или их доверенных лиц.
-
«Школы диабета» создаются на базе поликлиник, стационаров и консультативно-диагностических центров по территориальному принципу. В каждом эндокринологическом отделении стационара создается 1 школа. В амбулаторно-поликлиническом учреждении, в том числе центре эндокринологии и диабетологии, 1 «Школа диабета» создается на 2500 взрослых и 100 детей больных СД. При меньшем количестве больных 1 «Школа диабета» создается на несколько амбулаторно-поликлинических учреждений.
-
Штатная численность медицинского персонала: в каждой «Школе диабета» выделяется 1 ставка врача-эндокринолога и 1 ставка медицинской сестры. Дополнительные ставки (психолог, диетолог, эндокринолог, медицинская сестра) устанавливаются руководителем лечебно-профилактического учреждения, в составе которого создана школа, исходя из потребностей, объема проводимой работы и численности обслуживаемого населения.
-
Базисное техническое оснащение «Школы диабета»:
-
структурированные программы обучения с набором наглядных пособий (плакаты, карточки с изображением продуктов);
-
доска школьная или маркерная;
-
глюкометры и тест-полоски;
-
образцы препаратов и средства введения инсулина;
-
весы для взвешивания продуктов.
-
-
Обучение больных проводится специально подготовленными медицинскими работниками: эндокринологом, медицинской сестрой (УУР С, УДД 4). При имеющейся возможности желательно участие клинического психолога и диетолога.
-
Обучение приводит к улучшению клинических исходов и экономии ресурсов здравоохранения (УУР В, УДД 2).
7.2. ПСИХОСОЦИАЛЬНАЯ ПОДДЕРЖКА БОЛЬНЫХ СД
-
При СД психосоциальную поддержку (ПП) следует включать в терапевтический процесс, ее целью является сохранение и повышение психологического благополучия пациентов, предупреждение их психологической инвалидизации, улучшение качества жизни, а также повышение эффективности терапии СД (УУР В, УДД 1).
-
Желательно периодическое предоставление ПП всем пациентам с СД, в ряде случаев требуется особое внимание и обязательное оказание ПП (УУР В, УДД 2):
-
жалобы пациента на неблагополучие психологического характера, снижение качества жизни;
-
наличие состояния психологического дистресса, обусловленного СД, в т.ч. субъективных ощущений усталости от заболевания и выполнения необходимых действий по его контролю и лечению;
-
низкая приверженность лечению, в т.ч. грубые нарушения режима питания, приёма медикаментов и самоконтроля гликемии;
-
признаки выраженной тревоги и/или депрессии;
-
признаки психических расстройств;
-
выраженные признаки когнитивного снижения.
-
-
ПП включает в себя:
-
диагностику различных аспектов психологического благополучия пациентов;
-
оказание им необходимой помощи в зависимости от специфики выявленных проблем.
-
-
Оценка психологического статуса необходима в следующих клинических ситуациях:
-
дебют заболевания;
-
появление или значительное прогрессирование осложнений СД;
-
изменение терапевтического режима (перевод с ПССП на инсулин, перевод с инъекционного способа введения инсулина на постоянную подкожную инфузию инсулина (помповую терапию).
-
-
В зависимости от специфики психологических и социальных проблем в оказании ПП участвуют разные специалисты:
-
Врачи эндокринологи – при наличии низкой приверженности лечению, обусловленного заболеванием дистресса, умеренно повышенной тревоги;
-
Врачи психиатры/психотерапевты – при наличии признаков психических расстройств, в т.ч. клинически значимой тревоги и депрессии, расстройств пищевого поведения, выраженных когнитивных нарушений;
-
Врачи психотерапевты/психологи – при наличии признаков психосоциальной дезадаптации, умеренно выраженных состояний тревоги и/или депрессии, обусловленного заболеванием дистресса, низкой приверженности лечению и других психологических проблем, в т.ч. тех, о которых сообщает сам пациент.
-
-
Оказание ПП включает в себя также работу с семьей пациента с СД (ПП имеет особую важность, если пациентом является ребенок):
-
оценка психологического состояния членов семьи и оказание им по необходимости психологической помощи;
-
оценка семейных по характеру аспектов, способных повлиять на психосоциальное благополучие пациентов с СД (внутрисемейных отношений и конфликтов, поддержки пациента со стороны членов семьи);
-
оценка представлений членов семьи о СД и формирование у них правильного понимания своей роли во внутрисемейной ПП пациента с СД;
-
-
Специалисты психологи и психотерапевты могут участвовать в программах обучения, в т.ч. в рамках «Школы диабета», с целью профилактики психосоциального неблагополучия пациентов, улучшения навыков управления заболеванием.
8. ОСТРЫЕ ОСЛОЖНЕНИЯ САХАРНОГО ДИАБЕТА
8.1. ДИАБЕТИЧЕСКИЙ КЕТОАЦИДОЗ (ДКА, ДИАБЕТИЧЕСКАЯ КЕТОАЦИДОТИЧЕСКАЯ КОМА)
Основная причина: абсолютная или выраженная относительная инсулиновая недостаточность.
Клиническая картина
Полиурия, жажда, признаки дегидратации и гиповолемии (снижение АД, возможна олиго- и анурия), слабость, отсутствие аппетита, тошнота, рвота, запах ацетона в выдыхаемом воздухе, головная боль, одышка, в терминальном состоянии дыхание Куссмауля, нарушения сознания – от сонливости, заторможенности до комы.
Часто – абдоминальный синдром (ложный «острый живот», диабетический псевдоперитонит) – боли в животе, рвота, напряжение и болезненность брюшной стенки, парез перистальтики или диарея.
Лабораторные изменения: диагностика и дифференциальная диагностика
| Общий клинический анализ крови | Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|---|---|
|
Общий анализ мочи |
Глюкозурия, кетонурия, протеинурия (непостоянно) |
|
Биохимический анализ крови |
Гипергликемия, гиперкетонемия |
|
КЩС |
Декомпенсированный метаболический ацидоз |
Классификация ДКА по степени тяжести
|
Показатели |
Степень тяжести ДКА |
||
|
легкая |
умеренная |
тяжелая |
|
|
Глюкоза плазмы, ммоль/л |
> 13 |
> 13 |
> 13 |
|
Калий плазмы до начала лечения, ммоль/л |
> 3.5 |
> 3.5 |
<3.5 |
|
рН артериальной крови[18] |
7.25 — 7.3 |
7.0 — 7.24 |
< 7.0 |
|
Бикарбонат плазмы, ммоль/л |
15 – 18 |
10 – < 15 |
< 10 |
|
Кетоновые тела в моче |
++ |
++ |
+++ |
|
Кетоновые тела сыворотки |
↑↑ |
↑↑ |
↑↑↑ |
|
Эффективная осмолярность плазмы[19] |
Вариабельна |
Вариабельна |
Вариабельна |
|
Анионная разница, ммоль/л[20] |
10 — 12 |
> 12 |
> 12 |
|
САД, мм рт. ст. |
> 90 |
> 90 |
< 90 |
|
ЧСС |
60 — 100 |
60 — 100 |
< 60 или >100 |
|
Нарушение сознания |
Нет |
Нет или сонливость |
Сопор или кома |
ЛЕЧЕНИЕ
На догоспитальном этапе или в приемном отделении:
-
Экспресс-анализ гликемии и анализ любой порции мочи на кетоновые тела;
-
0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии
(лечение ДКА легкой степени проводится в эндокринологическом / терапевтическом отделении):
Лабораторный мониторинг:
-
Экспресс-анализ гликемии – ежечасно до снижения уровня глюкозы плазмы (ГП) до 13 ммоль/л, затем, при условии стабильности, 1 раз в 3 часа.
-
Анализ мочи или плазмы на кетоновые тела – 2 раза в сутки в первые 2 суток, затем 1 раз в сутки.
-
Общий анализ крови и мочи: исходно, затем 1 раз в 2 суток.
-
Na+, К+ плазмы: минимум 2 раза в сутки, при необходимости каждые 2 часа до разрешения ДКА.
-
Расчет эффективной осмолярности.
-
Биохимический анализ крови: мочевина, креатинин, хлориды, бикарбонат, желательно лактат – исходно, затем 1 раз в 3 суток, при необходимости – чаще.
-
Газоанализ и рН (можно венозной крови): 1–2 раза в сутки до нормализации КЩС.
Инструментальные исследования и мероприятия:
-
катетеризация центральной вены.
-
почасовой контроль диуреза; контроль центрального венозного давления (ЦВД) (или другой метод оценки волемии), АД, пульса и t° тела каждые 2 часа; ЭКГ не реже 1 раза в сутки или ЭКГ-мониторинг; пульсоксиметрия.
-
поиск возможного очага инфекции по общим стандартам.
Терапевтические мероприятия
Внутривенная (в/в) инсулинотерапия:
-
Начальная доза ИКД (ИУКД): 0,1 — 0,15 ЕД/кг реальной массы тела в/в болюсно. Необходимую дозу набирают в инсулиновый шприц, добирают 0,9 % раствором NaCl до 1 мл и вводят очень медленно (2–3 мин). Если болюсная доза инсулина не вводится, то начальная скорость непрерывной инфузии должна составлять 0,1 — 0,15 ЕД/кг/ч.
-
В последующие часы: ИКД (ИУКД) по 0,1 ЕД/кг/ч в одном из вариантов:
-
Вариант 1 (через инфузомат): непрерывная инфузия 0,1 ЕД/кг/ч. Приготовление инфузионной смеси: 50 ЕД ИКД (ИУКД) + 2 мл 20 % раствора альбумина или 1 мл крови пациента (для предотвращения сорбции инсулина в системе, которая составляет 10–50 % дозы); объем доводят до 50 мл 0,9 % раствором NaCl.
-
Вариант 2 (в отсутствие инфузомата): раствор с концентрацией ИКД (ИУКД) 1 ЕД/мл или 1 ЕД/10 мл 0,9 % раствора NaCl в/в капельно (+ 4 мл 20 % раствора альбумина/100 мл раствора для предотвращения сорбции инсулина). Недостатки: коррекция доз ИКД (ИУКД) по числу капель или мл смеси требует постоянного присутствия персонала и тщательного подсчета; трудно титровать малые дозы.
-
Вариант 3 (более удобен в отсутствие инфузомата): ИКД (ИУКД) в/в болюсно (медленно) 1 раз/час шприцем в инъекционный порт инфузионной системы. Длительность фармакодинамического эффекта ИКД (ИУКД) при этом – до 60 мин. Преимущества: нет сорбции инсулина (добавлять альбумин или кровь в раствор не нужно), точный учет и коррекция введенной дозы, меньшая занятость персонала, чем в варианте 2.
-
Внутримышечная (в/м) инсулинотерапия проводится при невозможости в/в доступа: нагрузочная доза ИКД (ИУКД) – 0,2 ЕД/кг, затем в/м по 5–10 ЕД/ч. Недостатки: при нарушении микроциркуляции (коллапс, кома) ИКД (ИУКД) хуже всасывается; малая длина иглы инсулинового шприца затрудняет в/м инъекцию; 24 в/м инъекции в сутки дискомфортны для больного. Если через 2 часа после начала в/м терапии гликемия не снижается, переходят на в/в введение.
При легкой форме ДКА в отсутствие нарушений гемодинамики и сознания и при возможности оставлении больного в обычном (не реанимационном) отделении в некоторых случаях допустимо п/к введение инсулина по принципу базально-болюсной терапии, с введением инсулина продленного действия 1 или 2 раза в сутки и ИКД (ИУКД) не реже 1 раза в 4 часа (УУР С, УДД 3)
Скорость снижения ГП – оптимально 3 ммоль/л/ч и не более 4 ммоль/л/ч (опасность обратного осмотического градиента между внутри- и внеклеточным пространством и отека мозга); в первые сутки следует не снижать уровень ГП менее 13–15 ммоль/л (УУР В, УДД 2).
| Динамика ГП | Коррекция дозы инсулина |
|---|---|
|
Если в первые 2-3 часа ГП не снижается минимум на 3 ммоль от исходной |
|
|
Если ГП снижается на 3–4 ммоль/л/ч |
|
|
Если скорость снижения ГП >4, но ≤ 5 ммоль/л/ч |
|
|
При снижении ГП до 13-14 ммоль/л |
|
|
Если скорость снижения ГП >5 ммоль/л/ч |
|
Перевод на п/к инсулинотерапию: при улучшении состояния, стабильной гемодинамике, уровне ГП ≤12 ммоль/л и рН > 7,3 переходят на п/к введение ИКД (ИУКД) каждые 4 – 6 ч в сочетании с инсулином продленного действия.. Если ДКА развился на фоне приема иНГЛТ-2, их дальнейшее применение противопоказано.
Регидратация
Скорость регидратации: Суммарный дефицит воды в организме при ДКА: 5–10% массы тела, или 50-100 мл/кг реальной массы тела. Этот объем жидкости следует возместить за 24 — 48 ч. В 1-е сутки следует восполнить не менее половины дефицита жидкости. Начальная скорость регидратации с помощью 0.9% раствора NaCl: в 1-й час — 1-1.5 л, или 15 – 20 мл/кг массы тела. Дальнейшая скорость регидратации корректируется в зависимости от клинических признаков дегидратации, АД, почасового диуреза и ЦВД: при ЦВД < 4 см водн. ст. вводится 1 л жидкости в час, при ЦВД 5-12 см водн. ст. – 0.5 л/ч, выше 12 см водн. ст. – 250–300 мл/ч.
Возможно применение режима более медленной регидратации: 2 л в первые 4 часа, еще 2 л в следующие 8 часов, в дальнейшем – по 1 л за каждые 8 часов.
Если регидратацию при ДКА начинают с 0,45% раствора NaCl (при гипернатриемии > 145 ммоль/л), то скорость инфузии меньше, около 4–14 мл/кг в час.
Восстановление электролитных нарушений
В/в инфузию калия начинают одновременно с введением инсулина со следующей скоростью (УУР В, УДД 2):
| Уровень К+ в плазме, ммоль/л | Скорость введения KCl |
|---|---|
|
Неизвестен |
Начать не позднее, чем через 2 часа после начала инсулинотерапии, под контролем ЭКГ и диуреза, со скоростью 1,5 г в час |
|
< 3 |
Уменьшить скорость или остановить введение инсулина и вводить 2,5 – 3 г в час |
|
3 – 3,9 |
2 г в час |
|
4 – 4,9 |
1,5 г в час |
|
5 – 5,5 |
1 г в час |
|
> 5,5 |
Препараты калия не вводить |
Инфузию калия, требующую высокой скорости введения, следует осуществлять в центральную вену.
Коррекция метаболического ацидоза
Этиологическое лечение метаболического ацидоза при ДКА – инсулин (УУР А, УДД 1).
Показания к введению бикарбоната натрия: рН крови ≤ 6,9 или уровень стандартного бикарбоната < 5 ммоль/л. Вводится 4 г бикарбоната натрия (200 мл 2 % раствора в/в медленно за 1 ч), максимальная доза — не более 8 г бикарбоната (400 мл 2 % раствора за 2 ч) (УДД 2, УУР С).
Критерии разрешения ДКА: уровень ГП < 11 ммоль/л и как минимум два из трех показателей КЩС: бикарбонат ≥ 18 ммоль/л, венозный рН ≥ 7,3, анионная разница ≤ 12 ммоль/л. Небольшая кетонурия может некоторое время сохраняться.
Питание
После полного восстановления сознания, способности глотать, в отсутствие тошноты и рвоты – дробное щадящее питание с достаточным количеством углеводов и умеренным количеством белка (каши, картофельное пюре, хлеб, бульон, омлет, фрикадельки из нежирного мяса, разведенные соки без добавления сахара), с дополнительным п/к введением ИКД (ИУКД) по 1-2 ЕД на 1 ХЕ. Через 1-2 суток от начала приема пищи, в отсутствие острой патологии ЖКТ, – переход на обычное питание.
Частая сопутствующая терапия
-
Антибиотики широкого спектра действия (высокая вероятность инфекций как причины ДКА).
-
Введение низкомолекулярного гепарина в профилактической дозе при отсутствии противопоказаний (высокая вероятность тромбозов на фоне дегидратации)
Особенности лечения ДКА у детей и подростков см. раздел 19.1.
8.2. ГИПЕРОСМОЛЯРНОЕ ГИПЕРГЛИКЕМИЧЕСКОЕ СОСТОЯНИЕ (ГГС)
Основная причина: выраженная относительная инсулиновая недостаточность + резкая дегидратация.
Провоцирующие факторы:
рвота, диарея, лихорадка, другие острые заболевания (инфаркт миокарда, тромбоэмболия легочной артерии, инсульт, массивные кровотечения, обширные ожоги, почечная недостаточность, диализ, операции, травмы, тепловой и солнечный удар, применение диуретиков, сопутствующий несахарный диабет; неправильные медицинские рекомендации (запрещение достаточного потребления жидкости при жажде); пожилой возраст; прием глюкокортикоидов, половых гормонов, аналогов соматостатина и т.д., эндокринопатии (акромегалия, тиреотоксикоз, болезнь Кушинга).
Клиническая картина:
выраженная полиурия (впоследствии часто олиго- и анурия), выраженная жажда (у пожилых может отсутствовать), слабость, головные боли; выраженные симптомы дегидратации и гиповолемии: сниженный тургор кожи, мягкость глазных яблок при пальпации, тахикардия, позднее – артериальная гипотензия, затем нарастание недостаточности кровообращения, вплоть до коллапса и гиповолемического шока; сонливость, сопор и кома. Запаха ацетона и дыхания Куссмауля нет.
Особенность клиники ГГС – полиморфная неврологическая симптоматика (судороги, дизартрия, двусторонний спонтанный нистагм, гипер- или гипотонус мышц, парезы и параличи; гемианопсия, вестибулярные нарушения и др.), которая не укладывается в какой-либо четкий синдром, изменчива и исчезает при нормализации осмолярности.
Крайне важен дифференциальный диагноз с отеком мозга во избежание ОШИБОЧНОГО назначения мочегонных ВМЕСТО РЕГИДРАТАЦИИ.
Лабораторные изменения: диагностика и дифференциальная диагностика
| Общий клинический анализ крови | Лейкоцитоз: < 15000 – стрессовый, > 25000 – инфекция |
|---|---|
|
Общий анализ мочи |
Массивная глюкозурия, протеинурия (непостоянно); кетонурии нет |
|
Биохимический анализ крови |
Крайне высокая гипергликемия, гиперкетонемии нет |
|
КЩС |
Ацидоза нет: рН > 7,3, бикарбонат > 15 ммоль/л, анионная разница < 12 ммоль/л |
ЛЕЧЕНИЕ
-
восстановление электролитного баланса (УУР В, УДД 2).
-
выявление и лечение заболеваний, спровоцировавших ГГС, и его осложнений.
На догоспитальном этапе или в приемном отделении:
-
Экспресс-анализ ГП и любой порции мочи на кетоновые тела;
-
0,9 % раствор NaCl в/в капельно со скоростью 1 л/ч.
В реанимационном отделении или отделении интенсивной терапии:
Лабораторный мониторинг
Как при ДКА, со следующими особенностями:
-
Расчет скорректированного Na+ (для выбора раствора для инфузии).
-
Желательно – определение уровня лактата (частое сочетанное наличие лактатацидоза).
-
Коагулограмма (минимум – протромбиновое время).
Инструментальные исследования
Как при ДКА. Если после явного снижения гиперосмолярности неврологические симптомы не уменьшаются, показана компьютерная томография головного мозга.
Терапевтические мероприятия
Регидратация
Как при ДКА, со следующими особенностями:
-
в первый час – 1 л 0,9 % раствора NaCl, затем – в зависимости от уровня Na+ (УУР А, УДД 1):
-
— при скорректированном Na+ >165 ммоль/л: солевые растворы противопоказаны, регидратацию начинают с 2,5 % раствора глюкозы;
-
— при скорректированном Na+ 145–165 ммоль/л: регидратацию проводят 0,45 % (гипотоническим) раствором NaCl;
-
— при снижении скорректированного Na+ до < 145 ммоль/л переходят на 0,9 % раствор NaCl.
-
-
При гиповолемическом шоке (АД < 80/50 мм рт. ст.) вначале в/в очень быстро вводят 1 л 0,9 % раствора NaCl или коллоидные растворы.
Скорость регидратации: 1-й час – 1–1,5 л жидкости, 2-й и 3-й час – по 0,5–1 л, затем по 0,25–0,5 л (под контролем ЦВД; объем вводимой за час жидкости не должен превышать часового диуреза более, чем на 0,5–1 л).
Особенности инсулинотерапии:
-
С учетом высокой чувствительности к инсулину при ГГС, в начале инфузионной терапии инсулин не вводят или вводят в очень малых дозах – 0,5–2 ЕД/ч, максимум 4 ед/ч в/в (УУР А, УДД 1).
Техника в/в введения инсулина – см. раздел 8.1.
-
Если через 4–5 ч от начала инфузии, после частичной регидратации и снижения уровня Na+ сохраняется выраженная гипергликемия, переходят на режим дозирования инсулина, рекомендованный для лечения ДКА.
-
Если одновременно с началом регидратации 0,45 % (гипотоническим) раствором NaCl ошибочно вводятся более высокие дозы ИКД (ИУКД) (≥ 6 ЕД/ч), возможно быстрое снижение осмолярности плазмы с развитием отека легких и отека мозга.
Уровень ГП не следует снижать быстрее, чем на 4 ммоль/л/ч, осмолярность плазмы – не более, чем на 3–5 мосмоль/л/ч, а уровень натрия – не более, чем на 10 ммоль/л в сутки (УУР В, УДД 2).
Восстановление дефицита калия
Проводится по тем же принципам, что при ДКА. Обычно дефицит калия более выражен, чем при ДКА.
Частая сопутствующая терапия
Как при ДКА.
8.3. МОЛОЧНОКИСЛЫЙ АЦИДОЗ (ЛАКТАТАЦИДОЗ)
Основная причина – повышенное образование и снижение утилизации лактата и гипоксия.
Провоцирующие факторы:
-
Прием бигуанидов, выраженная декомпенсация СД, любой ацидоз, включая ДКА.
-
Почечная или печеночная недостаточность.
-
Злоупотребление алкоголем.
-
В/в введение рентгеноконтрастных средств.
-
Тканевая гипоксия (ХСН, кардиогенный шок, гиповолемический шок, облитерирующие заболевания периферических артерий, отравление СО; синдром сдавления, ожоги, травмы, обширные гнойно-некротические процессы в мягких тканях, тяжелые заболевания органов дыхания, анемии, острая мезентериальная ишемия, асфиксия).
-
Острый стресс, выраженные поздние осложнения СД, старческий возраст, тяжелое общее состояние, запущенные стадии злокачественных новообразований и гемобластозов.
-
Передозировка нуклеозидных аналогов, β-адреномиметиков, кокаина, диэтилового эфира, пропофола, изониазида, стрихнина, сульфасалазина, вальпроевой кислоты, линезолида, парацетамола, салицилатов; отравление спиртами, гликолями; избыточное парентеральное введение фруктозы, ксилита или сорбита.
-
Беременность.
Клиническая картина: миалгии, не купирующиеся анальгетиками, боли в сердце, не купирующиеся антиангинальными средствами, боли в животе, головные боли, тошнота, рвота, слабость, адинамия, артериальная гипотензия, тахикардия, одышка, впоследствии дыхание Куссмауля, нарушение сознания от сонливости до комы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Биохимический анализ крови |
Диагноз лактатацидоза подтверждён при концентрации лактата >5,0 ммоль/л и рН <7,35 и весьма вероятен при концентрации лактата 2,2–5 ммоль/л в сочетании с рН артериальной крови <7,25. Кровь для определения лактата хранят на холоде не более 4 ч. |
|
КЩС |
Декомпенсированный метаболический ацидоз: |
ЛЕЧЕНИЕ
На догоспитальном этапе: в/в инфузия 0,9 % раствора NaCl.
В реанимационном отделении или отделении интенсивной терапии
Лабораторный и инструментальный мониторинг:
проводится, как при ДКА, с более частым мониторированием уровня лактата.
Терапевтические мероприятия
Уменьшение продукции лактата:
-
ИКД (ИУКД) по 2–5 ЕД/ч в/в (техника в/в введения – см. раздел 8.1), 5 % раствор глюкозы по 100 – 125 мл в час (УДД 2, УУР С).
-
Удаление избытка лактата и бигуанидов (если применялись) (единственное эффективное мероприятие для выведения метформина – гемодиализ с безлактатным буфером) (УУР В, УДД 2).
-
При острой передозировке метформина – активированный уголь или другой сорбент внутрь.
Восстановление КЩС
-
ИВЛ в режиме гипервентиляции для устранения избытка СО2 (цель: рСО2 25–30 мм рт. ст.).
-
Введение бикарбоната натрия – только при рН < 6,9, крайне осторожно (опасность парадоксального усиления внутриклеточного ацидоза и продукции лактата), не более 100 мл 4 % раствора однократно, в/в медленно, с последующим увеличением вентиляции легких для выведения избытка СО, образующегося при в/в введении бикарбоната (УДД 2, УУР С).
Борьба с шоком и гиповолемией
По общим принципам интенсивной терапии.
8.4. ГИПОГЛИКЕМИЯ И ГИПОГЛИКЕМИЧЕСКАЯ КОМА
Классификация:
Уровень 1: значения глюкозы плазмы от 3,0 до < 3,9 ммоль/л (с симптомами или без) у больных СД, получающих сахароснижающую терапию, указывают на риск развития гипогликемии и требуют начала мероприятий по купированию гипогликемии независимо от наличия или отсутствия симптомов.
Уровень 2: значения глюкозы плазмы < 3.0 ммоль/л, с симптомами или без – клинически значимая гипогликемия, требующая немедленного купирования.
Уровень 3: тяжелая гипогликемия – гипогликемия в пределах вышеуказанного диапазона с таким нарушением когнитивных функций (включая потерю сознания, т.е. гипогликемическую кому), которое требует помощи другого лица для купирования.
Основная причина: избыток инсулина в организме по отношению к поступлению углеводов извне (с пищей) или из эндогенных источников (продукция глюкозы печенью), а также при ускоренной утилизации углеводов (например, мышечная работа).
Провоцирующие факторы:
-
Непосредственно связанные с медикаментозной сахароснижающей терапией:
-
передозировка инсулина, препаратов сульфонилмочевины или глинидов: ошибка больного, ошибка функции инсулиновой шприц-ручки, глюкометра, намеренная передозировка; ошибка врача (слишком низкий целевой уровень гликемии, слишком высокие дозы);
-
изменение фармакокинетики инсулина или ПССП: смена препарата, почечная и печеночная недостаточность, высокий титр антител к инсулину, неправильная техника инъекций, лекарственные взаимодействия препаратов сульфонилмочевины;
-
повышение чувствительности к инсулину: длительная физическая нагрузка, ранний послеродовой период, надпочечниковая или гипофизарная недостаточность.
-
-
Питание: пропуск приема или недостаточное количество ХЕ, алкоголь, ограничение питания для снижения массы тела (без соответствующего уменьшения дозы сахароснижающих препаратов); замедление опорожнения желудка (при автономной нейропатии), рвота, синдром мальабсорбции.
-
Беременность (первый триместр) и кормление грудью.
Клиническая картина
-
Вегетативные симптомы: сердцебиение, дрожь, бледность кожи, потливость, мидриаз, тошнота, сильный голод, беспокойство, тревога, агрессивность.
-
Нейрогликопенические симптомы: слабость, нарушение концентрации, головная боль, головокружение, сонливость, парестезии, нарушения зрения, растерянность, дезориентация, дизартрия, нарушение координации движений, спутанность сознания, кома; возможны судороги и другие неврологические симптомы.
Лабораторные изменения: диагностика и дифференциальная диагностика
|
Анализ крови |
Глюкоза плазмы < 3,0 ммоль/л |
ЛЕЧЕНИЕ
Легкая гипогликемия (не требующая помощи другого лица)
Прием 1-2 ХЕ быстро усваиваемых углеводов: сахар (2-4 куска по 5 г, лучше растворить), или мед или варенье (1–1,5 столовых ложки), или 100–200 мл фруктового сока, или 100–200 мл лимонада на сахаре, или 4-5 больших таблеток глюкозы (по 3–4 г), или 1-2 тубы с углеводным сиропом (по 10 г углеводов). Если через 15 минут гипогликемия не купируется, повторить лечение.
Если гипогликемия вызвана пролонгированным инсулином, особенно в ночное время, то дополнительно съесть 1-2 ХЕ медленно усваиваемых углеводов (хлеб, каша и т.д.).
Тяжелая гипогликемия (потребовавшая помощи другого лица, с потерей сознания или без нее)
-
Пациента уложить на бок, освободить полость рта от остатков пищи. При потере сознания нельзя вливать в полость рта сладкие растворы (опасность асфиксии!).
-
В/в струйно ввести 40 – 100 мл 40 % раствора глюкозы, до полного восстановления сознания (УУР А, УДД 1).
-
Альтернатива – 1 мг (маленьким детям 0,5 мг) глюкагона п/к или в/м (вводится родственником больного) (УУР А, УДД 1).
-
Если сознание не восстанавливается после в/в введения 100 мл 40 % раствора глюкозы – начать в/в капельное введение 5–10 % раствора глюкозы и госпитализировать.
-
Если причиной является передозировка ПССП с большой продолжительностью действия, в/в капельное введение 5–10 % раствора глюкозы продолжать до нормализации гликемии и полного выведения препарата из организма.
9. ДИАБЕТИЧЕСКИЕ МИКРОАНГИОПАТИИ
К диабетическим микроангиопатиям относятся:
-
диабетическая ретинопатия;
-
диабетическая нефропатия.
ОСНОВНЫЕ ФАКТОРЫ РИСКА
| Немодифицируемые | Модифицируемые |
|---|---|
|
Длительность СД Генетические факторы |
Гипергликемия (HbA1c) Артериальная гипертензия Дислипидемия |
9.1. ДИАБЕТИЧЕСКАЯ РЕТИНОПАТИЯ
Классификация ДР, принятая Общероссийской общественной организацией «Ассоциация врачей-офтальмологов» в 2019 г. для применения в амбулаторной практике, выделяет три стадии заболевания (таблица ниже). В специализированных диабетологических центрах и отделениях лазерной микрохирургии глаза, а также в научных и клинических исследованиях используется самая полная на сегодняшний день классификации Early Treatment Diabetic Retinopathy Study, 1991 (ETDRS) (см приложение 7).
Классификация диабетической ретинопатии
| Стадии ДР | Характеристика изменений на глазном дне |
|---|---|
|
Непролиферативная |
Микроаневризмы, мелкие интраретинальные кровоизлияния, отек сетчатки, твердые и мягкие экссудативные очаги |
|
Препролиферативная |
Присоединение венозных аномалий (четкообразность, извитость, «петли»), множество мягких и твердых экссудатов, интраретинальные микрососудистые аномалии (ИРМА), крупные ретинальные геморрагии |
|
Пролиферативная[24] |
Неоваскуляризация диска зрительного нерва и/или других отделов сетчатки, ретинальные, преретинальные и интравитреальные кровоизлияния (гемофтальм), образование фиброзной ткани в области кровоизлияний и по ходу неоваскуляризации |
При любой стадии ДР может развиваться диабетический макулярный отек (ДМО) — утолщение сетчатки, связанное с накоплением жидкости в межклеточном пространстве вследствие нарушения гематоретинального барьера и несоответствия между выходом жидкости и способности к ее реабсорбции клетками пигментного эпителия.
Требования к формулировке диагноза ДР: она должна строго соответствовать вышеуказанной классификации и отражать стадию ДР.
Например: «Непролиферативная диабетическая ретинопатия. Диабетический макулярный отек».
Иные формулировки диагноза («ангиопатия», «ангиоретинопатия», «фоновая ретинопатия», «ДР-0») недопустимы и затрудняют определение дальнейшей тактики лечения. Если признаки диабетической ретинопатии отсутствуют, следует так и указать: «диабетические изменения на глазном дне отсутствуют».
Принципиально важное значение для предотвращения прогрессирования ДР и утраты зрения занимает СКРИНИНГ – ежегодные осмотры ВСЕХ пациентов с СД для своевременной идентификации лиц с риском развития тяжелой ДР.
Скрининговое обследование должно включать исследование остроты зрения и обследование сетчатки, адекватное для классификации стадии ДР (УУР А, УДД 2).
Скрининг диабетической ретинопатии: сроки первичного и последующих регулярных осмотров офтальмолога при отсутствии диабетических изменений.
| Тип СД | Осмотр офтальмолога | УДД | УУР |
|---|---|---|---|
|
СД 1 типа, взрослые |
Не позднее, чем через 5 лет от дебюта СД, далее не реже 1 раза в год |
2 |
В |
|
СД 2 типа |
При постановке диагноза СД, далее не реже 1 раза в год |
2 |
B |
|
Женщины с СД, планирующие беременность или беременные |
При планировании беременности или в течение первого триместра, далее 1 раз в триместр и не позднее, чем через 1 год после родоразрешения |
2 |
B |
|
Дети с СД 1 типа |
1 раз в год, начиная с 11 лет при длительности СД более 2 лет |
2 |
B |
В случае выявления признаков ДР обследование следует проводить чаще, а при наличии препролиферативной и пролиферативной ДР и любой стадии ДМО необходимо срочно направить пациента в специализированные центры к офтальмологу (УУР А, УДД 1).
Показания и сроки проведения полного офтальмологического обследования специалистом офтальмологом.
| Стадия ДР | Полное обследование специалистом офтальмологом | Повторный осмотр | УДД | УУР |
|---|---|---|---|---|
|
ДР нет |
Не требуется |
Не реже 1 раза в год |
2 |
В |
|
Непролиферативная |
Требуется в течение ближайших 3-6 мес |
Не реже 2 раз в год |
2 |
В |
|
Препролиферативная |
Срочно! |
По показаниям, но не реже 3 раз в год |
1 |
А |
|
Пролиферативная |
Срочно! |
По показаниям, но не реже 4 раз в год |
1 |
А |
|
ДМО |
Срочно! |
По показаниям |
1 |
А |
Другие показания для направления пациентов в специализированные центры (к специалисту офтальмологу).
-
Жалобы на снижение остроты зрения
-
Острота зрения ниже 0,5 (6/12, 20/40)
-
Если проверка остроты зрения или обследование сетчатки не могут быть выполнены при скрининговом обследовании.
-
Пациенты, перенесшие ЛКС, должны быть направлены на повторное полное офтальмологическое обследование.
Офтальмологическое обследование пациентов с ДР и ДМО
| Обязательные методы (всегда при скрининге) (УУР В, УДД 2) | Дополнительные методы (проводятся по показаниям специалистом офтальмологом) |
|---|---|
|
|
Основные методы лечения ДР и ДМО:
-
Лазерная коагуляция сетчатки (ЛКС):
-
На стадии препролиферативной ДР возможно проведение панретинальной ЛКС (УУР С, УДД 5).
-
На стадии пролиферативной ДР рекомендуется незамедлительное проведение панретинальной ЛКС, которая уменьшает риск потери зрения и слепоты (УУР А, УДД 1).
-
При наличии клинически значимого ДМО возможно проведение ЛКС, в том числе в сочетании с интравитреальными инъекциями ингибиторов ангиогенеза или введением стероидов (УУР В, УДД 2).
-
-
Интравитреальные инъекции ингибиторов ангиогенеза (анти-VEGF препаратов) рекомендуются и являются терапией первой линии при наличии клинически значимого ДМО (УУР А, УДД 2).
При лечении анти-VEGF препаратами изначально может потребоваться 3 и более загрузочных ежемесячных доз для достижения максимального эффекта применения препарата. После достижения стабилизации периодичность контрольных осмотров и временной интервал между инъекциями устанавливает специалист офтальмолог в зависимости от особенностей клинической картины. -
Интравитреальное введение стероидов рекомендуется в качестве второй линии терапии при наличии клинически значимого ДМО.
-
Витрэктомия рекомендуется:
-
При наличии ДМО тракционного генеза (УУР А, УДД 2).
-
При пролиферативной ДР, осложненной организовавшимся гемофтальмом, тракционной (или тракционно-гематогенной) отслойкой сетчатки с захватом области макулы (УУР А, УДД 2).
-
При наличии экстренных показаний ЛКС должна проводиться ВНЕ ЗАВИСИМОСТИ от степени достижения целевых уровней гликемического контроля. Снижение гликемии при необходимости следует осуществлять постепенно и одномоментно с выполнением ЛКС.
Профилактика
Воздействие на основные факторы риска ДР: оптимизация гликемического контроля, контроля АД и липидов — составляет основу профилактики ДР (УУР А, УДД 2).
Эндокринолог должен мотивировать пациента к наблюдению у офтальмолога и при необходимости предоставить ему следующую информацию:
-
Необходимо проведение регулярных осмотров у офтальмолога с расширенным зрачком не реже 1 раза в год, а при наличии показаний – чаще, вне зависимости от «хорошего зрения».
-
Необходимо безотлагательное обращение к офтальмологу при появлении новых жалоб со стороны органа зрения или при снижении остроты зрения.
-
Необходимо поддержание индивидуальных целевых уровней гликемического контроля, артериального давления, липидов плазмы в целях профилактики развития и прогрессирования ДР.
-
Пациентам, получающим интравитреальные инъекции, необходимо незамедлительно сообщать о симптомах, указывающих на воспаление (эндофтальмит): боли в глазах или увеличении неприятных ощущений в глазу, усилении покраснения глаз, нечеткости или снижении зрения, увеличении светочувствительности или увеличении числа «летающих мушек» в поле зрения.
-
Панретинальная ЛКС уменьшает риск потери зрения и слепоты!
-
Несмотря на то, что ЛКС эффективна, у некоторых пациентов всё же может развиться кровоизлияние в стекловидное тело. Кровоизлияние вызывается СД, но не лазером; это может означать, что пациенту потребуется ещё больше ЛКС.
-
ЛКС часто ухудшает периферическое и боковое зрение; может умеренно снизить центральное зрение. Этот краткосрочный побочный эффект компенсируется долгосрочным уменьшением риска выраженного снижения зрения и слепоты.
Предоставьте соответствующую профессиональную помощь тем пациентам, чьё состояние плохо поддаётся хирургическому лечению, и для которых лечение недоступно (т.е. предложите направление на психологическое консультирование, реабилитационные или социальные услуги, если требуются).
9.2. ДИАБЕТИЧЕСКАЯ НЕФРОПАТИЯ
ХРОНИЧЕСКАЯ БОЛЕЗНЬ ПОЧЕК
Хроническая болезнь почек (ХБП) – наднозологическое понятие, обобщающее повреждения почек или снижение скорости клубочковой фильтрации (СКФ) менее 60 мл/мин/1,73 м2, персистирующее в течение более 3 мес, независимо от первичного диагноза.
Стадии ХБП по уровню СКФ
| СКФ (мл/мин/1,73 м2) | Определение | Стадия |
|---|---|---|
|
≥ 90 |
Высокая и оптимальная |
С1 |
|
60 – 89 |
Незначительно сниженная |
С2 |
|
45 – 59 |
Умеренно сниженная |
С3а |
|
30 – 44 |
Существенно сниженная |
С3б |
|
15 – 29 |
Резко сниженная |
С4 |
|
< 15 |
Терминальная почечная недостаточность |
С5 |
Классификация ХБП по уровню альбуминурии
|
Категория |
А/Кр мочи |
СЭА (мг/24 часа) |
Описание |
|
|
мг/ммоль |
мг/г |
|||
|
А1 |
<3 |
<30 |
<30 |
Норма или незначительно повышена |
|
А2 |
3 – 30 |
30 – 300 |
30 – 300 |
Умеренно повышена |
|
А3 |
>30 |
>300 |
>300 |
Значительно повышена* |
Примечания: СЭА – скорость экскреции альбумина, А/Кр – отношение альбумин/креатинин, * Включая нефротический синдром (экскреция альбумина >2200 мг/24 часа [А/Кр>2200 мг/г; >220 мг/ммоль])
Формулировка диагноза ДН в соответствии с классификацией ХБП
Скрининг ДН
Ежегодная оценка альбуминурии (соотношение альбумин/креатинин в разовой порции мочи) и расчет СКФ:
-
у пациентов с СД 1 типа с длительностью заболевания ≥ 5 лет;
-
у всех пациентов с СД 2 типа;
-
у детей, начиная с 11 лет при длительности СД более 2 лет;
-
у всех пациентов с сопутствующей артериальной гипертензией (УУР С, УДД 5).
С учетом вариабельности повышенная альбуминурия подтверждается результатами двух положительных тестов из трех в период от 3 до 6 месяцев.
Преходящее повышение экскреции альбумина
-
Значительная гипергликемия
-
Интенсивная физическая нагрузка
-
Высокобелковое питание
-
Лихорадка
-
Высокая гипертензия
-
Менструация
-
Ортостатическая протеинурия у подростков в период интенсивного роста
Методы расчета СКФ
-
СКФ вычисляется с учетом уровня креатинина плазмы с использованием валидизированной формулы (предпочтительно формула CKD-EPI, наилучшим образом соотносящаяся с референтными (клиренсовыми) методами определения)
Формула CKD-EPI:
СКФ (мл/мин/1,73 м2) = 141 × [min креатинин плазмы (мг/дл)/k или 1]α ×
× [max креатинин плазмы (мг/дл) /k или 1]–1,209 × 0,993возраст (лет) ×
× 1,018 (для женщин) × 1,159 (для представителей негроидной расы)
k – 0,7 для женщин и 0,9 для мужчин, α – (–0,329) для женщин и (–0,411) для мужчин креатинин (мкмоль/л) = креатинин (мг/дл) × 88,4
В настоящее время рекомендуемой формулой для оценки СКФ у детей по уровню креатинина является формула Швартца в модификации Бедсайда. Для оценки уровня креатинина в плазме должны использоваться методы с калибровкой по масс-спектрометрии с изотопным разведением.
СКФ (мл/мин/1.73 м²) = (36.2 × Рост (см)) / Креатинин плазмы (мкмоль/л)
-
Калькулятор для расчета СКФ у взрослых размещен на сайте www.nkdep.nih.gov
-
Калькулятор для расчета СКФ у детей размещен на сайте www.kidney.org/professionals/kdoqi/gfr_calculatorped
При отсутствии возможности скрининга СКФ с помощью электронного калькулятора допускается расчет по формуле Кокорофта-Голта с обязательным приведением к стандартной площади поверхности тела 1,73 м2 (см. номограмму в приложении 8):
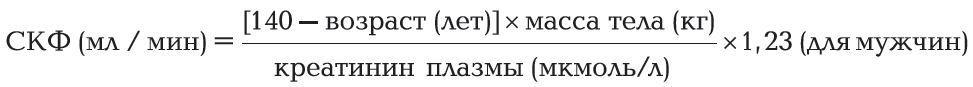
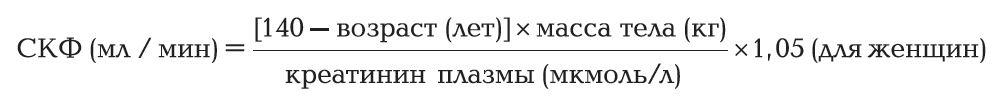
Определение СКФ клиренсовыми методами
-
Беременность
-
Морбидное ожирение (ИМТ ≥ 40 кг/м2), дефицит массы тела (ИМТ ≤ 15 кг/м2)
-
Вегетаринство
-
Миодистрофия, параплегия, квадриплегия
-
Нестандартные размеры тела (ампутированные конечности)
-
Острое почечное повреждение
-
Почечный трансплантат
-
Назначение нефротоксичных препаратов
-
Определение начала заместительной почечной терапии
ДИАГНОСТИКА
-
Основывается на наличии повышенной альбуминурии и/или снижении СКФ при отсутствии симптомов и признаков первичной почечной патологии
-
Типичная картина включает: длительный анамнез СД, наличие диабетической ретинопатии, альбуминурию без гематурии и быстрого снижения СКФ
-
У пациентов с СД 2 типа ДН может диагностироваться и при отсутствии диабетической ретинопатии (умеренно чувствительный и специфичный маркер), а также при снижении СКФ на фоне нормоальбуминурии
-
При быстро нарастающей альбуминурии, внезапном развитии нефротического синдрома, быстром снижении СКФ, отсутствии диабетической ретинопатии (в случае СД 1 типа), изменении осадка мочи (гематурия, лейкоцитурия, цилиндрурия) можно предположить альтернативную или дополнительную причину почечной патологии
-
При СКФ <60 мл/мин/1,73 м2 оценка осложнений ХБП
ОСЛОЖНЕНИЯ ХБП
| Осложнения | Клиническая и лабораторная оценка |
|---|---|
|
Артериальная гипертензия |
АД, масса тела |
|
Перегрузка объемом |
Анамнез, физикальное обследование, масса тела |
|
Электролитные нарушения |
Электролиты плазмы |
|
Метаболический ацидоз |
Электролиты плазмы, КЩС |
|
Анемия |
Гемоглобин, показатели обмена железа (ферритин, насыщение трансферрина железом) |
|
Минеральные и костные нарушения |
Кальций, фосфор плазмы, паратгормон, витамин 25(ОН)D |
Комбинированный риск сердечно-сосудистых событий и терминальной почечной недостаточности у пациентов с ХБП в зависимости от категории СКФ и альбуминурии
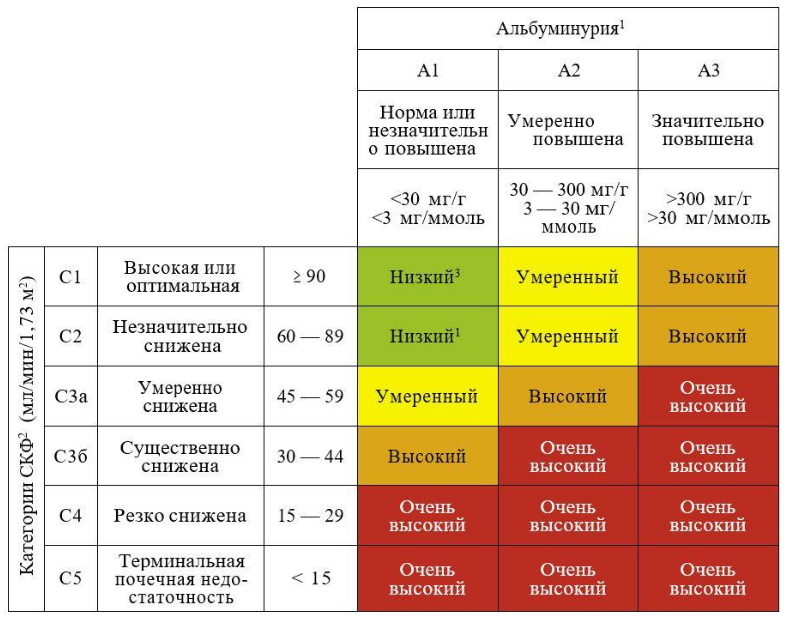
1 Альбуминурия – определяется отношение альбумин/креатинин в разовой (предпочтительно утренней) порции мочи
2 СКФ – рассчитывается по формуле CKD-EPI.
3 Низкий риск – как в общей популяции, в отсутствии признаков повреждения почек категории СКФ С1 или С2 не удовлетворяют критериям ХБП.
МОНИТОРИНГ В ЗАВИСИМОСТИ ОТ СТАДИИ ДН
| Стадия ДН | Параметры контроля | Частота определений |
|---|---|---|
|
ХБП C1-2 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно |
|
|
1 раз в год |
|
|
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
1 раз в год при наличии анемии |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
При каждом посещении врача |
|
|
ХБП С3 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно |
|
|
1 раз в 6-12 мес. |
|
|
1 раз в год при нормальных значениях; через 4-12 нед. в случае инициации терапии статинами или изменения дозы, далее — 1 раз в год |
|
|
1 раз в год |
|
|
1 раз в 6 мес. (чаще – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
Рекомендации невролога |
|
|
При каждом посещении |
|
|
ХБП С4 |
|
1 раз в 3 мес. |
|
1 раз в год |
|
|
Ежедневно (утро, вечер) |
|
|
1 раз в 3 мес. |
|
|
1 раз в 6-12 мес. |
|
|
1 раз в 6 мес. |
|
|
1 раз в год |
|
|
1 раз в 3 мес. (1 раз в мес. – в начале лечения средствами, стимулирующими эритропоэз, и препаратами железа) |
|
|
Рекомендации кардиолога |
|
|
Рекомендации офтальмолога |
|
|
Рекомендации невролога |
|
|
При каждом посещении |
|
|
1 раз в 6 мес. |
|
|
1 раз в 6 мес. |
ЛЕЧЕНИЕ ДН
| Стадия ДН | Принципы лечения |
|---|---|
|
ХБП С1-3 А2 |
|
|
ХБП С1-3 А3 |
|
|
ХБП С4 |
|
|
ХБП С5 |
|
Ограничение животного белка (не более 0,8 г/кг идеальной массы тела в
сутки) рекомендуется при ХБП С3-5 и/или А3 (УУР А, УДД 1).
иАПФ и БРА не рекомендуются для первичной профилактики ХБП у пациентов с
СД при нормальном АД, нормоальбуминурии (соотношение альбумин/креатинин
<3 мг/ммоль) и нормальном уровне СКФ (УУР В, УДД 2).
Для небеременных пациентов с СД рекомендуются иАПФ или БРА при умеренном
повышении в моче соотношения альбумин/креатинин (3-30 мг/ммоль) и в
обязательном порядке при соотношении >30 мг/ммоль и/или при
установленной СКФ <60 мл/мин/1,73 м2 (УУР А, УДД 1).
Комбинированная терапия иАПФ и БРА не рекомендуется (УУР А, УДД 2).
Сахароснижающие препараты, допустимые к применению на различных стадиях ХБП
| ПРЕПАРАТЫ | СТАДИЯ ХБП |
|---|---|
|
Метформин |
С 1 – 3* |
|
Глибенкламид (в т. ч. микронизированный) |
С 1 – 2 |
|
Гликлазид и гликлазид МВ |
С 1 – 4* |
|
Глимепирид |
С 1 – 4* |
|
Гликвидон |
С 1 – 4 |
|
Глипизид и глипизид ретард |
С 1 – 4* |
|
Репаглинид |
С 1 – 4 |
|
Натеглинид |
С 1 – 3* |
|
Пиоглитазон |
С 1 – 4 |
|
Росиглитазон |
С 1 – 4 |
|
Ситаглиптин |
С 1 – 5* |
|
Вилдаглиптин |
С 1 – 5* |
|
Саксаглиптин |
С 1 – 5* |
|
Линаглиптин |
С 1 – 5 |
|
Алоглиптин |
С 1 – 5* |
|
Гозоглиптин |
С1 – 3а |
|
Эвоглиптин |
С 1 – 4* |
|
Эксенатид |
С 1 – 3 |
|
Лираглутид |
С 1 – 4 |
|
Ликсисенатид |
С 1 – 3 |
|
Дулаглутид |
С 1 – 4 |
|
Семаглутид |
С 1 – 4 |
|
Акарбоза |
С 1 – 3 |
|
Дапаглифлозин |
С 1 – 3а |
|
Эмпаглифлозин |
С 1 – 3а |
|
Канаглифлозин |
С 1 – 3а |
|
Ипраглифлозин |
С 1 – 3 |
|
Эртуглифлозин# |
С 1 – 3а |
|
Инсулины, включая аналоги |
С 1 – 5* |
* При ХБП С3б-5 необходима коррекция дозы препарата.
Необходимо помнить о повышении риска развития гипогликемии у больных на
инсулинотерапии по мере прогрессирования заболевания почек от ХБП С1-2
до С3-5, что требует снижения дозы инсулина.
# Регистрация препарата в РФ ожидается в 2019 г.
Заместительная почечная терапия у пациентов с СД
Заместительная почечная терапия (ЗПТ) – замещение утраченных функций
почек методом диализа — экстракорпоральным (гемодиализ) и
интракорпоральным (перитонеальный диализ) или трансплантацией
(пересадка) почки (трупная или родственная).
Показания к началу ЗПТ диализом у пациентов с СД и терминальной почечной недостаточностью
Контроль гликемии у пациентов с СД на диализе
Контроль АД у пациентов с СД на диализе
Анемия у пациентов с СД и ХБП
Минеральные и костные нарушения у пациентов с СД и ХБП
ТРАНСПЛАНТАЦИЯ ОРГАНОВ У ПАЦИЕНТОВ С СД
-
Наличие СД не является противопоказанием к трансплантации органов (почки или почки в сочетании с поджелудочной железой). Заблаговременно до трансплантации необходимо детальное обследование пациентов.
-
Пациентам с СД 1 типа после изолированной трансплантации почки целесообразен режим постоянной подкожной инфузии инсулина с помощью инсулиновой помпы (при отсутствии противопоказаний) с позиции долгосрочной эффективности и влияния на выживаемость трансплантата и реципиента.
-
Изолированная трансплантация поджелудочной железы нецелесообразна для лечения СД!
ПРОФИЛАКТИКА ПОЧЕЧНЫХ ПОВРЕЖДЕНИЙ ПРИ ВИЗУАЛИЗИРУЮЩИХ ИССЛЕДОВАНИЯХ У ПАЦИЕНТОВ С СД И ХБП
При проведении исследований с в/в введением йодосодержащих рентгеноконтрастных препаратов необходимо:
-
Избегать применения высокоосмолярных препаратов (УУР В, УДД 1).
-
Использовать минимально возможную дозу рентгеноконтрастного препарата.
-
Отменить метформин, нестероидные противовоспалительные средства (УУР С, УДД 1), иНГЛТ-2, иАПФ/БРА, диуретики (УУР В, УДД 1) (по возможности), потенциально нефротоксичные препараты (УУР С, УДД 1) за 48 ч до и после процедуры.
-
Адекватная гидратация пациента с использованием физиологического раствора до, во время и после проведения исследования (1 мл/кг/ч) (УУР А, УДД 1).
-
Оценить СКФ через 48 — 96 часов после исследования (УУР С, УДД 1).
Возможно применение гадолиниевых препаратов на основе макроциклических хелатных комплексов для пациентов с СКФ<30 мл/мин/1,73 м2 (ХБП С4) (УУР В, УДД 2). Применение этих препаратов при СКФ <15 мл/мин/1,73 м2 (ХБП С5) не рекомендуется (риск развития нефрогенного системного фиброза) и допустимо только в случаях крайней необходимости при отсутствии альтернативных методов исследования (УУР В, УДД 1).
10. ДИАБЕТИЧЕСКИЕ МАКРОАНГИОПАТИИ
(сердечно-сосудистые заболевания атеросклеротического генеза)
СД является одним из основных факторов, влияющих на раннее развитие и быстрое прогрессирование атеросклероза артерий.
Атеросклеротическое поражение крупных и средних артерий при СД принято называть макроангиопатиями.
К основным сердечно-сосудистым заболеваниям атеросклеротического генеза относятся:
-
ишемическая болезнь сердца (ИБС).
-
цереброваскулярные заболевания.
-
заболевания артерий нижних конечностей.
Перечисленные заболевания не являются непосредственно осложнениями СД, однако СД приводит к раннему развитию, увеличивает тяжесть, ухудшает течение, видоизменяет клинические проявления этих заболеваний.
Стратификация сердечно-сосудистого риска
-
В настоящее время сердечно-сосудистый риск в общей популяции оценивается по шкале SCORE.
-
У больных СД использование этой, или других шкал, в том числе, специально разработанных для больных СД, не рекомендуется.
-
Больные СД с АССЗ или ХБП С3-5 или протеинурией или большими ФР (курение, выраженная гиперхолестеринемия, выраженная артериальная гипертензия) относятся к очень высокому сердечно-сосудистому риску
-
Большинство остальных больных СД (за исключением молодых больных СД 1 типа без больших ФР) относятся к высокому сердечно-сосудистому риску.
-
Молодые больные СД 1 типа без больших ФР относятся к среднему сердечно- сосудистому риску.
Основной задачей у больных СД в профилактике ССЗ является модификация образа жизни и контроль ФР.
Основные задачи лечения у больных СД:
-
Изменение образа жизни
-
Контроль массы тела
-
Отказ от курения
-
Сбалансированная диета
-
Регулярные физические тренировки
-
Достижение целевых показателей:
-
АД
-
уровня холестерина ЛНП (ХЛНП)
-
уровня гликемии и гликированного гемоглобина
-
У пожилых больных с длительно существующим СД или низкой ожидаемой продолжительностью жизни или тяжелыми сопутствующими заболеваниями целевые показатели лечения, прежде всего гликемии, могут быть не столь
строгие.
10.1. ИШЕМИЧЕСКАЯ БОЛЕЗНЬ СЕРДЦА (ИБС)
СД является независимым фактором риска ССЗ. Наличие СД повышает риск развития ИБС в 2-4 раза. К возрасту старше 40 лет у 40-50% больных СД возникает, по меньшей мере одно ССЗ. Более половины пациентов на момент верификации диагноза СД 2 типа уже страдают ИБС. Течение ИБС зависит от длительности СД. ИБС во многих случаях протекает бессимптомно. Часто диагностируется диффузное поражение коронарных артерий. Имеется большая вероятность рестеноза в месте имплантации стента. Смертность при развитии острого коронарного синдрома (ОКС) у больных СД выше в 2-3 раза.
КЛИНИЧЕСКИЕ ОСОБЕННОСТИ ИБС ПРИ СД
ДИАГНОСТИКА
Оценка ФР, влияющих на развитие ИБС при СД
-
Семейный анамнез по ИБС (<65 женщина и <55 мужчина родственник).
-
Масса тела и перераспределение жира, оценка анамнеза, ИМТ (ожирение — ≥30 кг/м2) и окружность талии (абдоминальное ожирение – > 94 см у мужчин и > 80 см у женщин).
-
Физическая активность – оценивается в настоящее время и в прошлом.
-
Дислипидемия (снижение ХЛВП и повышение триглицеридов).
-
Артериальная гипертензия (более 140/85 мм рт.ст.).
-
Табакокурение (на текущий момент, в прошлом и интенсивность).
-
ХБП (уровень креатинина плазмы (СКФ) и анализ мочи на альбумин).
-
СД (возраст пациента на момент дебюта гипергликемии, наследственность по СД, сосудистые осложнения, уровень глюкозы плазмы натощак, уровень HbA1c).
Диагностика ИБС
Обследование больных СД для верификации ИБС в целом аналогично диагностическим подходам у больных без СД с соответствующими показаниями к тестам с физической нагрузкой, оценке миокардиальной перфузии и коронарной ангиографии.
| Обязательные методы обследования | Дополнительные методы обследования |
|---|---|
|
|
Показания к проведению нагрузочных проб
-
Дифференциальная диагностика ИБС
-
Определение индивидуальной толерантности к физической нагрузке
-
Оценка эффективности лечебных мероприятий (антиангинальных препаратов)
-
Оценка прогноза
ЛЕЧЕНИЕ
Модификация образа жизни при СД и ИБС (УУР А, УДД 2)
-
Прекращение курения.
-
Общее содержание жиров в питании следует снизить <35%, насыщенных жиров <10% и мононенасыщенных жиров >10% от общей калорийности.
-
Содержание пищевых волокон должно быть >40 г/день (или 20 г/1000 ккал/день).
-
Любая диета с ограничением калорийности может быть рекомендована для снижения избыточной массы тела.
-
Умеренная физическая нагрузка ≥150 мин/неделю.
-
Аэробные упражнения и тренировки на сопротивление, возможны их комбинации для предотвращения развития СД 2 типа и контроля СД.
Контроль артериального давления
(см. раздел 15)
Дислипидемия
-
У больных СД часто наблюдается сочетанное повышение уровней холестерина и триглицеридов.
-
Лечение гиперхолестеринемии — один из главных механизмов снижения сердечно- сосудистого риска как у больных СД 2 типа, так и у больных СД
1 типа (УУР А, УДД 1). -
У больных СД очень высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,4 ммоль/л (УУР А, УДД 2).
-
У больных СД высокого риска необходимо добиваться снижения уровня ХЛНП менее 1,8 ммоль/л (УУР А, УДД 1).
-
У больных СД среднего риска необходимо добиваться снижения уровня ХЛНП менее 2,5 ммоль/л (УУР А, УДД 1).
-
Больным СД с недостаточным снижением уровня ХЛНП на фоне терапии статинами следует рассмотреть возможность назначения эзетимиба (УУР А, УДД 2) или ингибиторов пропротеиновой конвертазы субтилизин-кексинового типа 9 (PCSK-9) – эволокумаба и алирокумаба (УУР А, УДД 1).
-
Терапия фибратами у больных СД не приводит к снижению сердечно-сосудистых осложнений (УУР А, УДД 2).
-
У больных СД старше 85 лет назначение статинов требует специальных показаний.
Антиагрегантная терапия
-
Терапия ацетилсалициловой кислотой не показана больным СД без АССЗ.
-
Ацетилсалициловая кислота в дозе 75-150 мг рекомендована для вторичной профилактики (УУР А, УДД 1).
-
У больных с толерантностью к ацетилсалициловой кислоте рекомендуется прием клопидогрела.
-
У больных с ОКС рекомендуется прием блокаторов рецепторов Р2Y12 (клопидогрел, прасугрел, тикагрелол) в течение года (УУР А, УДД 2).
-
У пациентов с ОКС после чрескожного коронарного вмешательства (ЧКВ) предпочтителен прием прасугрела или тикагрелола.
-
Антитромботическая терапия при ИБС не зависит от наличия СД.
Реваскуляризация миокарда
-
Цель реваскуляризации миокарда заключается в устранении миокардиальной ишемии, независимо от наличия или отсутствия СД.
-
Необходимость проведения ревакуляризации миокарда должна быть определена индивидуально в каждом конкретном клиническом случае.
-
У пациентов с СД и многососудистым поражением коронарных артерий необходим комплексный междисциплинарный подход к реваскуляризации миокарда, учитывающий тяжесть поражения коронарного русла, общее состояние больного, наличие сопутствующих осложнений СД.
-
У больных с ОКС с подъемом сегмента ST предпочтительнее проведение первичной баллонной ангиопластики со стентированием, чем тромболитической терапии (УУР А, УДД 2).
-
У больных с ОКС без подъема сегмента ST ранняя инвазивная стратегия лечения обладает преимуществом перед консервативной тактикой лечения (УУР А, УДД 2).
-
У больных со стабильными формами ИБС и многососудистым поражением коронарных артерий и/или признаками ишемии миокарда реваскуляризация миокарда позволяет уменьшить риск развития сердечно-сосудистых осложнений (УУР А, УДД 2).
-
У больных со стабильной ИБС и многососудистым поражением коронарных артерий и приемлемым хирургическим риском АКШ обладает преимуществом перед ЧКВ.
-
У больных СД необходимо использовать стенты, выделяющие лекарство (УУР А, УДД 2).
-
Антитромботическая терапия при ЧКВ не отличается у больных с СД и без СД.
-
У больных с СД риск рестеноза коронарных артерий после ЧКВ выше, чем у больных без СД.
Алгоритм лечения пациентов со стабильной ИБС
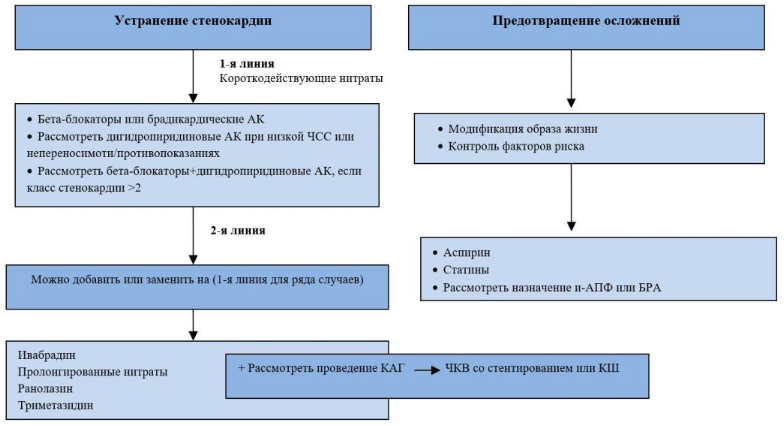
Сокращения: АК – антагонисты кальция, ЧСС – частота сердечных сокращений, КАГ- коронароангиография, ЧКВ – чрескожное коронарное вмешательство, АКШ – аортокоронарное шунтирование, иАПФ – ингибитор ангиотензин-превращающего фермента, БРА – блокатор рецепторов ангиотензина II.
Гликемический контроль при СД и АССЗ
-
Целевые значения показателей углеводного обмена должны быть индивидуализированы (УУР В, УДД 2).
-
Строгий контроль гипергликемии снижает риск микрососудистых осложнений и в значительно меньшей степени влияет на развитие и прогрессирование АССЗ (УУР А, УДД 1).
Рекомендации по контролю гликемии у пациентов с ОКС с подъемом сегмента ST/без подъема сегмента ST
Гипергликемия, выявляемая у пациентов с ОКС без предшествующего СД, называется транзиторной гипергликемией. В этой ситуации решить вопрос о наличии СД или транзиторной гипергликемии позволяет измерение HbA1c. Вопрос проведения в этих случаях сахароснижающей терапии решается в зависимости от клинической ситуации, однако при повышении глюкозы плазмы более 10,0 ммоль/л назначение сахароснижающей терапии является безусловно необходимым.
Контроль гликемии
-
Гипергликемия – один из основных предикторов неблагоприятных исходов у больных ОКС.
-
Гипогликемия может усиливать ишемию миокарда и отрицательно влиять на течение ОКС у больных СД.
-
Достижение целевых уровней гликемического контроля улучшает исходы ИМ у больных СД.
Целевые уровни гликемии
Общепринятый целевой диапазон гликемии у больных с ОКС окончательно не определен. По результатам клинических исследований, для большинства больных обоснованными являются следующие показатели:
-
Глюкоза плазмы перед едой в течение суток 6,1–7,8 ммоль/л.
-
При наличии медицинских, организационных факторов, препятствующих достижению строгого контроля гликемии, допустимо ее периодическое повышение до 10,0 ммоль/л.
-
Необходимо избегать снижения глюкозы плазмы менее 6,0 ммоль/л.
Методы достижения целевых уровней гликемии
Cахароснижающая терапия при ОКС
-
Тиазолидиндионы и бигуаниды при развитии ОКС должны быть немедленно отменены (УУД 1, УУР A). Тиазолидиндионы могут вызывать задержку жидкости, способствуя тем самым развитию застойной сердечной недостаточности.
-
Перед проведением рентгеноконтрастых вмешательств следует отменить иНГЛТ-2.
-
Наличие у больного СД 2 типа ОКС не является показанием к переводу на инсулинотерапию. Многие больные могут продолжать проводимую ранее сахароснижающую терапию. Показания к назначению инсулина в целом такие же, как у больных без ОКС.
-
Метформин противопоказан больным СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС.
-
Эффективность и безопасность препаратов из групп арГПП-1, иНГЛТ-2 и иДПП-4 при ОКС изучается.
Показания для инсулинотерапии у больных СД и ОКС
-
СД 1 типа.
-
Глюкоза плазмы при поступлении стойко выше 10 ммоль/л.
-
ДКА, гиперосмолярное гипергликемическое состояние.
-
Терапия высокими дозами стероидов.
-
Парентеральное питание.
-
Общее тяжелое/критическое состояние.
-
Кардиогенный шок, выраженная застойная сердечная недостаточность, тяжелая постинфарктная стенокардия, артериальная гипотензия, тяжелые нарушения сердечного ритма.
-
Любая степень нарушения сознания.
Тактика инсулинотерапии у больных СД с ОКС
-
Больные СД с ОКС без нарушения сознания и других перечисленных выше осложнений, способные самостоятельно принимать пищу, могут находиться на п/к интенсифицированной инсулинотерапии, при условии, если она позволяет поддерживать целевой диапазон гликемии и избегать гипогликемии
-
Наиболее оптимальным методом быстрого и управляемого достижения целевых уровней гликемического контроля является непрерывная в/в инфузия инсулина (НВИИ) короткого (ультракороткого) действия, при необходимости – с инфузией глюкозы (5, 10, 20% раствор в зависимости от уровня гликемии и объема вводимой жидкости).
-
Для обеспечения безопасного и эффективного управления гликемией методика НВИИ и глюкозы проводится через раздельные инфузионные системы, по стандартному протоколу, обученным персоналом.
-
НВИИ (и глюкозы) проводится на фоне ежечасного определения гликемии (после стабилизации гликемии – каждые 2 ч).
-
Методику приготовления раствора инсулина, введения и дозирования в зависимости от гликемии – см. в разделах 8.1 и 22.
10.2. ЦЕРЕБРОВАСКУЛЯРНЫЕ ЗАБОЛЕВАНИЯ
Нарушения мозгового кровообращения могут быть острыми и хроническими.
Острое нарушение мозгового кровообращения – наиболее тяжелая форма сосудистой патологии мозга, развивающаяся остро или подостро и сопровождающаяся очаговой и/или общемозговой неврологической симптоматикой (с продолжительностью более 24 часов – инсульт, менее 24 часов — транзиторная ишемическая атака).
Хронические нарушения мозгового кровообращения (в отечественной литературе обозначаются собирательным термином «дисциркуляторная энцефалопатия»):
Факторы риска инсульта
| Немодифицируемые | Модифицируемые |
|---|---|
|
|
Факторы риска инсульта, специфические для СД
-
Гипергликемия
-
Гипогликемия
-
Альбуминурия
-
Снижение СКФ
-
Инсулинорезистентность
ДИАГНОСТИКА
ПРОФИЛАКТИКА
-
достижение индивидуальных целевых показателей гликемического контроля.
Целевой диапазон гликемии у больных с нарушениями мозгового кровообращения окончательно не определен, однако при выборе схемы лечения следует избегать гипогликемий, как острых – провоцирующих развитие нарушений сердечного ритма, так и хронических, повышающих риски деменции и когнитивных расстройств;
-
здоровый образ жизни (отказ от курения, регулярная физическая активность);
-
снижение массы тела;
-
коррекция АД (целевой уровень САД ≥ 120 и < 130, ДАД ≥ 70 и < 80 мм рт. ст.);
-
коррекция дислипидемии (см. раздел 10.1);
-
профилактика гиперкоагуляции и тромбоза (см. раздел 10.1).
Показания к инсулинотерапии у больных с острым нарушением мозгового кровообращения
-
любая степень нарушения сознания.
-
дисфагия.
-
парентеральное питание, питание через зонд.
-
стойкое повышение уровня глюкозы плазмы более 10 ммоль/л.
ЛЕЧЕНИЕ ОСТРЫХ НАРУШЕНИЙ МОЗГОВОГО КРОВООБРАЩЕНИЯ
10.3. ЗАБОЛЕВАНИЯ АРТЕРИЙ НИЖНИХ КОНЕЧНОСТЕЙ
Группы риска наличия ЗАНК:
-
Пациенты в возрасте ˃ 50 лет;
-
Пациенты в возрасте <50 лет и наличием 1 ФР (курение, дислипидемия, сердечно-сосудистые заболевания, церебро-васкулярные заболевания, артериальная гипертензия, неудовлетворительный контроль гликемии, повышенный уровень гомоцистеина повышенная концентрация высокочувствительного С-реактивного белка, аполипопротеина В, повышенная вязкость крови и гиперкоагуляция, ХБП (СКФ <60 мл/мин/1,73 м2); семейный анамнез ССЗ, хронические воспалительные заболевания (например, ревматоидный артрит, псориаз, хроническая ВИЧ-инфекция).
-
Пациенты с СД и наличием трофических нарушений мягких тканей нижних конечностей независимо от возраста.
Клиническая картина ЗАНК при СД
Жалобы ишемического генеза:
-
симптомы перемежающейся хромоты (недомогание, боль, дискомфорт в мышцах нижних конечностей (чаще в икроножных мышцах, реже в ягодичной области, бедре и стопе), возникающее при физической нагрузке (могут отсутствовать!);
-
наличие боли или дискомфорт в нижних конечностях в покое, усиливающиеся в положении лежа (могут отсутствовать!).
Осмотр нижних конечностей:
-
Отсутствие/снижение пульсации на артериях стоп (обнаружение факта отсутствия пульсации на стопе может привести к гипердиагностике, поэтому диагноз ЗАНК должен подтверждаться с помощью неинвазивных методик);
-
выпадение волос на нижних конечностях;
-
мышечная атрофия;
-
бледность кожных покровов, наличие петехиальных элементов, экхимоз, рубеоз (цвет и температура кожи менее специфичны и зависят от наличия инфекционного воспаления, сопутствующей автономной нейропатии);
-
наличие язвенных дефектов, акральных некрозов, гангрены пальцев и стопы.
Анамнез:
Оценка основных и дополнительных ФР атеросклероза, микро- и макрососудистых осложнений СД, сопутствующих заболеваний, раневых дефектов и травм нижних конечностей, хирургического лечения и ампутаций конечности, эндоваскулярного или открытого сосудистого вмешательства на артериях нижних конечностей.
Социальная изолированность; наличие качественной медицинской помощи по месту жительства, приверженность и возможность выполнения рекомендацией по правилам ухода за ногами при сахарном диабете, ношение обуви дома и вне дома (тип обуви).
Клинические стадии течения ЗАНК:
-
Доклиническая стадия (бессимптомное течение) – отсутствие клинических проявлений;
-
Стадия клинических проявлений (симптомное течение) – перемежающаяся хромота, наличие трофических изменений, раневых дефектов;
-
Критическая ишемия нижней конечности (КИНК) с риском потери конечности, характеризуется одним из двух следующих критериев:
-
Постоянная боль в покое, требующая регулярного приема анальгетиков в течение двух недель и более (низкий риск) и/или
-
Трофическая язва или гангрена пальцев или стопы, возникшие на фоне хронической артериальной недостаточности (умеренный и высокий риск)
-
Особенности клинической картины ЗАНК при СД
-
Раннее начало и быстрое прогрессирование атеросклеротических изменений;
-
Высокая распространенность сопутствующих АССЗ;
-
Малосимптомное течение ЗАНК, вследствие сопутствующей диабетической нейропатии), характеризуется стертым, атипичным или отсутствующим болевым синдромом/перемежающейся хромоты (ПХ);
-
Несвоевременное обращение за медицинской помощью, нередко на стадии трофических изменений мягких тканей стопы и/или гангрены;
-
Болевая симптоматика может быть обусловлена также нейрогенными причинами (спинальный стеноз и др.), в том числе без клинически значимого снижения кровотока;
-
Трофические нарушения мягких тканей нижних конечностей могут развиваться на любой стадии ЗАНК;
-
Около 50% пациентов с СД и ранами нижних конечностей имеют ЗАНК.
Диагностика ЗАНК у пациентов с СД
Алгоритм диагностики ЗАНК у пациентов с СД
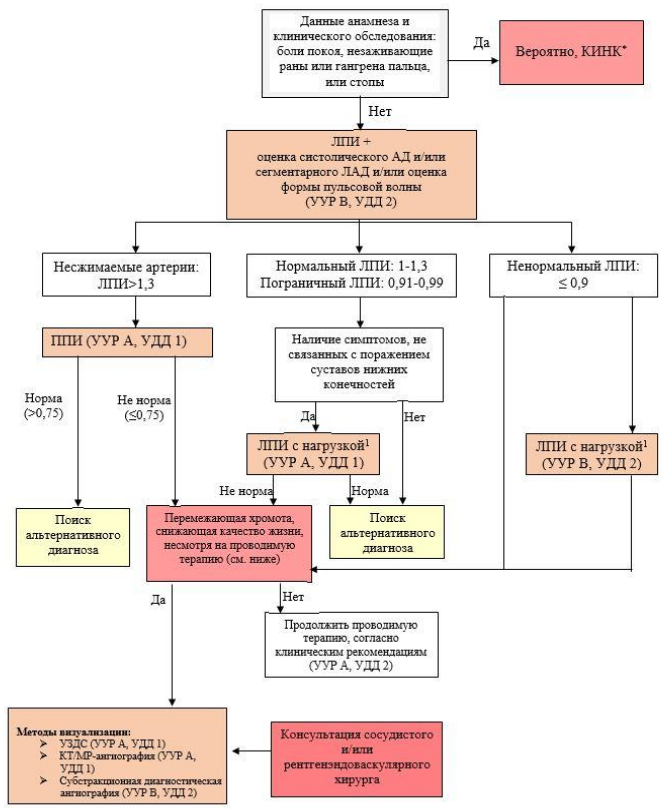
ЛПИ – лодыжечно-плечевой индекс; ППИ – пальце-плечевой индекс; ЛАД – лодыжечное артериальное давление; TcpO2 — транскутанное напряжение кислорода.
1 — ЛПИ с нагрузкой – тест 6-минутной ходьбы, тредмил тест (если нет противопоказаний). Интерпретация результатов не отличается от ЛПИ без нагрузки.
-
Критерии постановки диагноза КИНК с риском потери конечности, характеризуется одним из двух следующих критериев:
-
В отсутствии трофических нарушений покровных тканей систолическое лодыжечное артериальное давление < 50 мм рт. ст. или пальцевое давление < 30 мм рт.ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (низкий риск).
-
При наличии язвы или гангрены систолическое лодыжечное артериальное давление < 70 мм рт. ст. или пальцевое давление < 50 мм рт. ст., TcpO2 < 25 мм рт.ст., перфузионное давление кожи < 40 мм рт.ст. (умеренный и высокий риск).
-
Существуют стратификация риска потери конечности по системе WIfI (Wound, Ischemia, foot Infection), основанная на оценке глубины раны, состояния периферического кровоснабжения и тяжести инфекционного процесса (см. приложение 9)
Неинвазивные методы исследования:
-
Ультразвуковая допплерография и допплерометрия с подсчетом ЛПИ (соотношение систолического АД в артериях стопы и систолического АД в плечевой артерии);
-
Измерение пальцевого систолического давления и пальце-плечевого индекса.
ЗАНК подтверждается при:
-
Наличии жалоб: перемежающаяся хромота, купирующаяся остановкой или боли покоя, купирующиеся приемом анальгетиков;
-
Наличии некротических раневых дефектов, ишемической гангрены пальцев и стопы;
-
Снижении или отсутствии пульсации на ТАС или ЗББА у медиальной лодыжки;
-
Монофазной или двухфазной форме допплеровской волны или ее отсутствии на одной из артерий стопы;
-
ЛПИ менее 0,9 как минимум на одной из артерий стопы.
Методы оценки перфузии мягких тканей:
-
Транскутанная оксиметрия (TcpO2) – метод оценки тяжести ишемии конечности у пациентов с клиническими симптомами ЗАНК, прогноза заживления язв, эффективности консервативного лечения и исходов реваскуляризации, определения уровня ампутации конечности.
-
Измерение перфузионного давления кожи – метод оценки кровяного давления, необходимого для восстановления капиллярного кровотока после индуцированной окклюзии.
Методы визуализации для анатомической оценки поражения
-
Ультразвуковое дуплексное сканирование (УЗДС) — метод диагностики первой линии, поскольку дает возможность оценить практически весь спектр артериальных поражений, включая оценку результатов хирургического и консервативного лечения.
-
Магнитно-резонансная ангиография — метод второй линии у пациентов с СД в связи с отсутствием лучевой нагрузки, более низкого риска нефротоксичности в сравнении с МСКТА и лучшей визуализацией артерий голеней в сравнении с УЗДС и МСКТА.
-
Мультиспиральная компьютерная ангиография (МСКТА)* — оптимальный метод визуализации аорто-подвздошного сегмента и проксимальных отделов артерий нижних конечностей у пациентов с СД. Позволяет с высокой точностью исключить артериальные аневризмы, оценить структуру сосудистой стенки, проходимость шунтов и протезов после реваскуляризации.
-
Рентгенконтрастная ангиография* – «золотой стандарт» — инвазивный метод визуализации, рекомендуемый пациентам с ЗАНК при неинформативности других методов визуализации.
* В связи с необходимостью применения йодсодержащего контрастного вещества процедура должна проводиться с осторожностью в связи с риском развития контраст- индуцированной нефропатии и (редко) тяжелых аллергических реакций.
Специалисты междисциплинарной команды, осуществляющие скрининг и лечение пациентов с СД с/без ЗАНК на разных стадиях клинического течения
| Пациенты группы риска развития ЗАНК | Пациенты с подтвержденным ЗАНК | Пациенты с ЗАНК на стадии КИНК | Пациенты с ЗАНК после разрешения КИНК | |
|---|---|---|---|---|
|
Специалисты междисциплинарной команды |
|
|
|
|
|
Ведение |
Амбулаторно |
Амбулаторно |
Стационарно |
Амбулаторно |
|
Динамическое наблюдение |
Скрининг на предмет наличия ЗАНК 1 раз в 12 мес. |
Скрининг на предмет оценки тяжести ЗАНК 1 раз в 6-12 мес. |
Программа вторичной профилактики: 1 раз в 1-3-6 мес. (определяет специалист). |
Профилактика и ведение пациентов с СД и ЗАНК
-
Коррекция модифицируемых ФР развития атеросклероза:
-
1.1. Отказ от активного (УУР А, УДД 1) и пассивного (УУР В, УДД 1)
курения;-
Пациентам следует помочь разработать план отказа от курения, включающей фармакотерапию (например, варениклин, бупропион и/или никотинзаместительную терапию) и/или направить их для участия в программе отказа от курения.
-
-
1.2. Достижение и поддержание целевых показателей гликемического контроля (УУР В, УДД 2) (см. раздел 3.1).
-
1.3. Достижение и поддержание целевых показателей липидного обмена (УУР В, УДД 1) (см. разделы 3.3 и 10.1).
-
1.4. Антиагрегантная терапия и/или антикоагулятная терапия (УДД 2 , УУР А).
-
Антитромбоцитарная терапия у пациентов с ЗАНК
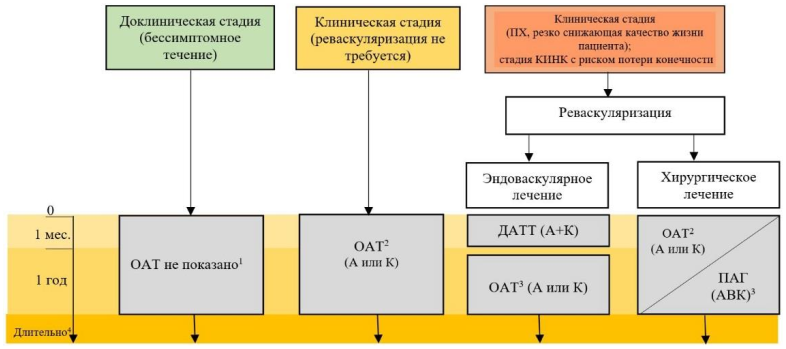
ДАТТ – двойная антитромбоцитарная терапия; ОАТ – однокомпонентная антитромбоцитарная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; А – Ацетилсалициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности
1 Показана длительная антитромбоцитарная монотерапия при наличии атеросклероза других артериальных бассейнов (сонных, коронарных, почечных артерий и т.д.). Клопидогрел может быть предпочтительным по сравнению с аспирином (IIb B).
2 Двойная антитромбоцитарная терапия может быть рассмотрена у пациента с ОКС и/или чрескожным коронарным вмешательством (менее 1 года), стентированием последней проходимой коронарной артерией, многососудистым поражением коронарных артерий у пациентов с неполной реваскуляризацией.
3 Доказательная база является слабой и кровотечение удваивается по сравнению с антитромбоцитарной монотерапией.
4 До тех пор, пока наблюдается хорошая переносимость.
Антитромбоцитарная терапия у пациентов с ЗАНК, которым требуется терапия пероральными антикоагулянтами1
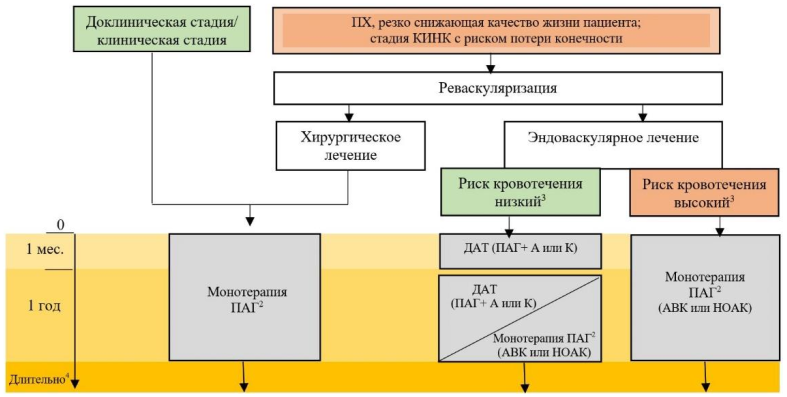
ДАТ – двойная антриагрегантная терапия; ПАГ – пероральный антикоагулянт; АВК – антагонисты витамина К; НОАК – новые оральные антикоагулянты; А – Ацетилсаллициловая кислота 75-100 мг/сут; К – Клопидогрел 75 мг/сут; ПХ – перемежающая хромота; КИНК – критическая ишемия нижней конечности.
1 Например, сопутствующая фибрилляция предсердий или механический протез клапана.
2 Может быть рассмотрена двойная антиагрегантная терапия (АВК или НОАК
аспирин или клопидогрел) у лиц с высоким ишемическим риском, определяемым как предшествующий тромбоз стента, острая ишемия конечности при назначении пероральными антикоагулянтами и сопутствующее поражение коронарных артерий (недавний ОКС, стентирование последней проходимой коронарной артерии, многососудистое поражение коронарных артерий у пациентов с неполной реваскуляризацией).
3 По сравнению с риском развития острого нарушения мозгового кровообращения/КИНК вследствие окклюзии стента/трансплантата.
4 До тех пор, пока наблюдается хорошая переносимость.
-
1.5. Достижение и поддержание целевых показателей АД (УУР В, УДД 2) (см. разделы 3.4 и 15).
-
1.6. Контроль массы тела.
-
1.7. Двигательная активность:
-
Регулярная физическая активность (пациентам группы риска развития ЗАНК);
-
Структурированная программа по физической активности для пациентов с ЗАНК:
-
Программа формируется реабилитологом/врачом ЛФК.
-
Длительность занятия составляет 30-45 мин, не менее 3-х раз в неделю, не менее 12 недель.
-
-
Противопоказание: ограничение физической активности со стороны сердечно- сосудистых заболеваний, кресло-коляска, пациенты с наличием раневых дефектов, диабетическая нейроостеоартропатия и др.).
-
Индивидуальное обучение правилам ухода за стопами при СД пациентов и, при необходимости, родственников (см приложение 10).
-
Рекомендации по выбору обуви и стелек (см приложение 11).
-
Профессиональный подиатрический уход: осуществляется специально обученной медицинской сестрой в условиях кабинета диабетической стопы (УУР А, УДД 2).
Тактика ведения пациентов с КИНК с риском потери конечности.
-
Реваскуляризация артерий нижних конечностей:
-
У пациентов с низким риском потери конечности (наличие перемежающейся хромоты ишемического генеза, снижающей качество жизни), можно рассмотреть вопрос проведения реваскуляризации артерий нижний конечностей после курса лечения структурированной программой физической активности.
-
У пациентов с умеренным и высоким риском потери конечности проведение реваскуляризации обязательно.
-
-
Местное лечение ран (см. раздел 14).
Тактика ведения пациентов с КИНК с риском потери конечности.
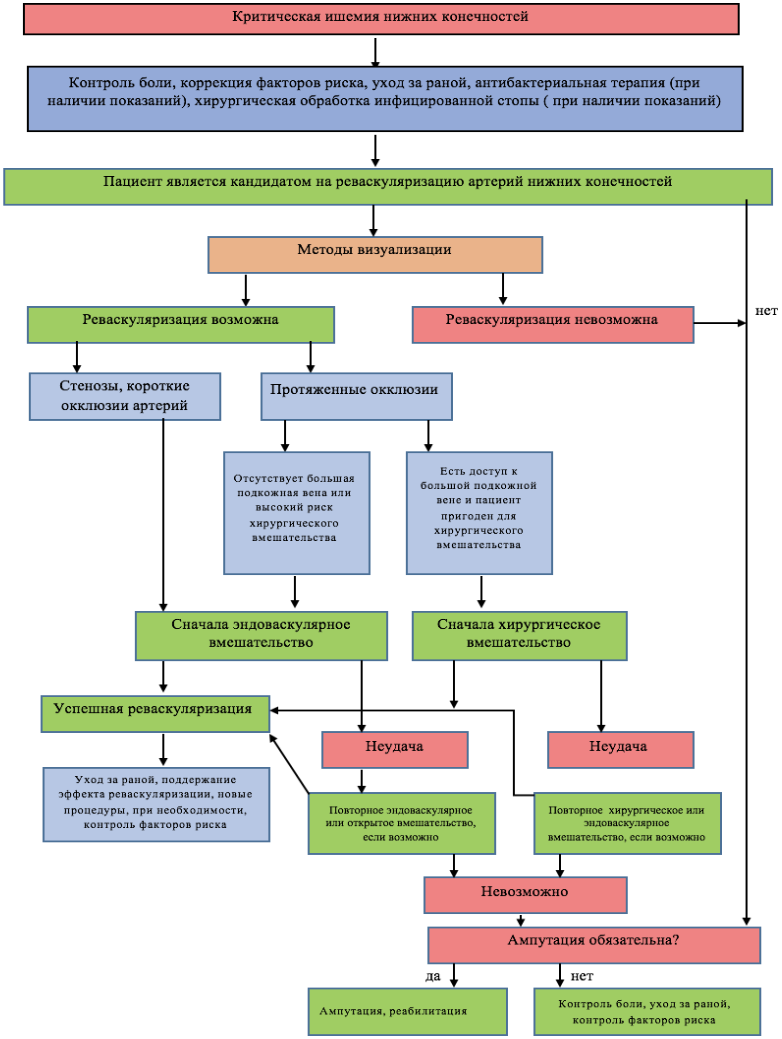
У пациентов, прикованных к постели, страдающих деменцией и/или слабых пациентов должна рассматриваться первичная ампутация.
10.4. ТАКТИКА ДИАГНОСТИКИ И ЛЕЧЕНИЯ ИБС У БОЛЬНЫХ СД И КРИТИЧЕСКОЙ ИШЕМИЕЙ НИЖНИХ КОНЕЧНОСТЕЙ
-
Больные СД и КИНК имеют высокий риск наличия ИБС.
-
Прогноз больных СД и КИНК во многом определяется тяжестью ИБС.
-
У больных СД и КИНК важно определить не само наличие ИБС, а выявить острые формы ИБС или тяжелую ишемию миокарда.
Трудность диагностики ИБС у больных СД и КИНК определяется несколькими факторами:
-
Ограничением физической активности.
-
Болями, иногда сильными, в пораженной конечности.
-
Наличием диабетической кардиоваскулярной автономной нейропатии.
Баллонная ангиопластика артерий нижних конечностей относится к операциям среднего риска.
У всех больных СД и КИНК следует определить срочность проведения операции на конечности, предикторы операционного риска, оценить необходимость проведения коронарографии и реваскуляризации миокарда.
-
при выявлении высокого риска операцию следует отложить.
-
при выявлении среднего и низкого риска – необходимо оценить выраженность ишемии миокарда.
-
при минимальном риске — возможно проведение операции.
Предикторы операционного риска у больных СД и КИНК
|
ПРЕДИКТОРЫ ВЫСОКОГО РИСКА
|
ПРЕДИКТОРЫ СРЕДНЕГО РИСКА
|
|
ПРЕДИКТОРЫ НИЗКОГО РИСКА Отсутствие факторов высокого и среднего риска при любом возрасте, уровне АД, несинусовом ритме и наличие патологических изменений на ЭКГ. |
ПРЕДИКТОРЫ МИНИМАЛЬНОГО РИСКА У больного нет гемодинамически значимых стенозов коронарных артерий (по данным коронароангиографии) или проведена реваскуляризация миокарда за последний год и с того времени отсутствует симптоматика ИБС. |
11. ХРОНИЧЕСКАЯ СЕРДЕЧНАЯ НЕДОСТАТОЧНОСТЬ
ИБС – наиболее частая причина ХСН, однако существует множество других заболеваний и состояний, приводящих к развитию ХСН (таблица)
Основные причины развития ХСН
|
ИБС |
|
|
Токсическое повреждение |
|
|
Иммунологическое / воспалительное повреждение миокарда |
|
|
Инфильтрация миокарда |
|
|
Метаболические нарушения |
|
|
Генетические аномалии |
|
|
Артериальная гипертензия |
|
|
Пороки сердца |
Врожденные и приобретенные пороки сердца |
|
Перегрузка объемом |
Почечная недостаточность |
* СД может вызывать развитие ХСН за счёт развития кардиопатии.
Принципы диагностики, постановки диагноза и лечения ХСН идентичны у пациентов с и без СД.
Симптомы и признаки типичной ХСН
| Симптомы | Признаки |
|---|---|
|
Типичные |
Более специфичные |
|
Одышка |
Повышенное давление в яремных венах |
|
Менее типичные |
Менее специфичные |
|
Ночной кашель |
Прибавка массы тела (более 2 кг в неделю) |
Выделяют три формы ХСН: с нарушенной фракцией выброса (ФВ) (<40%), средней ФВ (40-49%) и сохраненной ФВ (≥50%)
Определение ХСН с сохраненной (ХСН-сФВ), средней (ХСН-срФВ) и нарушенной (ХСН-нФВ) фракцией выброса
| Тип ХСН | ХСН-сФВ | ХСН-срФВ | ХСН-нФВ | |
|---|---|---|---|---|
|
Критерии |
1 |
Симптомы |
Симптомы |
Симптомы |
|
2 |
ФВЛЖ≥50% |
ФВЛЖ 40-49% |
ФВЛЖ˂40% |
|
|
3 |
|
|
— |
Сокращения: BNP – натрийуретический пептид типа В, NP – натрийуретический пептид, NT- proВNP – N-терминальный фрагмент мозгового натрийуретического пептида, ФВ – фракция выброса, ЛЖ – левый желудочек, ЛП – левое предсердие.
Примечания: 1 Признаки могут не наблюдаться на ранних стадиях ХСН и у пациентов, леченных диуретиками, 2 Повышенные значения NP: BNP˃35пг/мл и NT-proВNP˃125 пг/мл
Диагностический алгоритм при ХСН
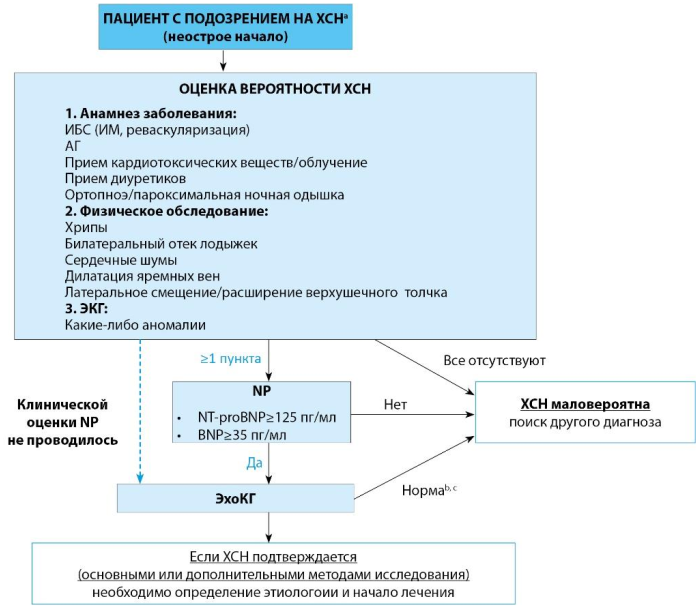
Примечания: а – пациенты с симптомами, типичными для СН, b – нормальный объем и функция желудочков и предсердий, с – учитываются другие причины повышения NP.
Сокращения: BNP – натрийуретический пептид B-типа, NT-proBNP – N-концевой про-B тип натрий-уретического пептида, АГ – артериальная гипертония, ИБС – ишемическая болезнь сердца, ИМ – инфаркт миокарда, ХСН – хроническая сердечная недостаточность, ЭКГ – электрокардиограмма, ЭхоКГ – эхокардиография.
Основные группы лекарственных препаратов для лечения ХСН-нФВ при СД
Ингибиторы АПФ (иАПФ) показали снижение смертности и заболеваемости у пациентов с ХСН-нФВ (УУР А, УДД 1). Назначают всем пациентам с ХСН-нФВ при отсутствии противопоказаний и непереносимости.
Блокаторы рецепторов ангиотензина II (БРА) — рекомендуется назначение у пациентов с ХСН-нФВ только в качестве альтернативы при непереносимости иАПФ.
Бета-блокаторы (ББ) уменьшают смертность и заболеваемость у пациентов с ХСН- нФВ. ББ должны назначаться клинически стабильным пациентам, старт терапии проводить в минимальных дозах и далее титровать до максимально переносимых (УУР А, УДД 1).
Антагонисты минералокортикоидных рецепторов (АРМ) показаны всем пациентам с ХСН-нФВ и СД. Назначение данной группы препаратов проводить с осторожностью при нарушенной функции почек и гиперкалиемии (более 5 ммоль/л)
Диуретики (петлевые, тиазидные) рекомендуются для уменьшения признаков и симптомов перегрузки у пациентов с ХСН-нФВ.
Ингибитор неприлизина (сакубитрил) в комбинации с БРА (валсартан) – новый терапевтический класс препаратов, действующий на ренин-ангиотензин- альдостероновую систему и систему нейтральных эндопептидаз. Рекомендуются в качестве замены иАПФ с целью дальнейшего снижения риска госпитализации и смерти у больных ХСН-нФВ, которые остаются с симптоматикой, несмотря на оптимальное лечение иАПФ, ББ и АРМ
Блокаторы if- каналов (ивабрадин) рекомендовано назначение пациентам с СН-нФВ с ФВ≤35% с синусовым ритмом и ЧСС ≥70 уд/мин, получающим ББ в максимально переносимой дозе.
Дигоксин может быть назначен пациентам с симптомной ХСН и фибрилляцией предсердий с целью достижения оптимального контроля частоты сокращения желудочков, который должен находиться в диапазоне от 70 до 90 уд в минуту (УУР А, УДД 2).
Нехирургические методы лечения ХСН-нФВ при СД
Имплантируемый кардиовертер – дефибриллятор
Устанавливают с целью снижения риска внезапной сердечной смерти у пациентов с ожидаемой продолжительностью жизни более 1 года и с хорошим функциональным классом, которые:
-
имеют симптомы ХСН и ФВ ≤35%, несмотря на проводимую оптимальную медикаментозную терапию более 3 месяцев и у них имеется ИБС или дилатационная кардиомиопатия (УУР А, УДД 1).
-
перенесли гемодинамически значимую желудочковую аритмию или остановку сердца (УУР А, УДД 1).
Сердечная ресинхронизирующая терапия (СРТ)
СРТ рекомендовано рассмотреть у симптомных пациентов с ХСН, получающих оптимальную медикаментозную терапию с целью уменьшения симптомов, заболеваемости и смертности при:
-
синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и с блокадой левой ножки пучка Гиса (БЛНПГ) (УУР А, УДД 1).
-
синусовом ритме, длительности комплекса QRS ≥150 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 1).
-
синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и с БЛНПГ (УУР А, УДД 2).
-
синусовом ритме, длительности комплекса QRS 130-149 мсек с ФВ ≤35% и без БЛНПГ (УУР В, УДД 2).
-
фибрилляции предсердий, длительности комплекса QRS≥130 мсек при условии, что ожидается возвращение к синусовому ритму (УУР В, УДД 1).
Лечение пациентов с ХСН-сФВ/срФВ при СД
Применяются те же группы лекарственных препаратов, что и у пациентов с ХСН-нФВ и СД.
Основная цель лечения пациентов с ХСН-сФВ – уменьшение симптомов и улучшение самочувствия. Влияние лекарственных препаратов на продолжительность жизни у данной категории больных до настоящего времени не изучено.
Особенности сахароснижающей терапии у больных СД с ХСН
-
Отсутствуют данные о положительном влиянии строгого контроля гликемии на сердечно-сосудистые события у больных СД с ХСН (УУР А, УДД 1).
-
Метформин безопасен при лечении больных СД с ХСН-сФВ и может быть препаратом выбора у пациентов с ХСН-нФВ, однако он противопоказан больным с тяжелой почечной или печёночной недостаточностью из-за риска развития лактатацидоза (УУР А, УДД 2).
-
Инсулин приводит к задержке натрия и способен усугубить задержку жидкости, что может привести к нарастанию ХСН (УУР В, УДД 3).
-
Препараты сульфонилмочевины также могут усугублять ХСН и должны использоваться с осторожностью (УУР А, УДД 1).
-
Тиазолидиндионы приводят к задержке натрия и воды, увеличивая риск прогрессирования ХСН, в связи с чем их назначение не рекомендуется у больных с ХСН (УУР А, УДД 2).
-
иДПП-4 (кроме саксаглиптина) не увеличивают риск сердечно-сосудистых событий и тяжесть ХСН (УУР А, УДД 1).
-
арГПП-1 не увеличивают госпитализацию по поводу ХСН у больных СД (УУР А, УДД 1).
-
иНГЛТ-2 предотвращают развитие и уменьшают тяжесть ХСН, а также увеличивают выживаемость (УУР А, УДД 1).
Лечение больных СД с ХСН должно осуществляться совместно эндокринологом и кардиологом.
12. ДИАБЕТИЧЕСКАЯ НЕЙРОПАТИЯ
КЛАССИФИКАЦИЯ
-
Диффузная нейропатия
-
Дистальная нейропатия
-
С преимущественным поражением тонких нервных волокон (сенсорная)
-
С преимущественным поражением толстых нервных волокон (моторная)
-
Смешанная (сенсо-моторная — наиболее распространенная)
-
-
Автономная нейропатия
-
Кардиоваскулярная
-
Снижение вариабельности сердечного ритма
-
Тахикардия покоя
-
Ортостатическая гипотензия
-
Внезапная смерть (злокачественная аритмия)
-
-
Гастроинтестинальная
-
Диабетический гастропарез (гастропатия)
-
Диабетическая энтеропатия (диарея)
-
Снижение моторики толстого кишечника (констипация)
-
-
Урогенитальная
-
Диабетическая цистопатия (нейрогенный мочевой пузырь)
-
Эректильная дисфункция
-
Женская сексуальная дисфункция
-
-
Судомоторная дисфункция
-
Дистальный гипогидроз,ангидроз
-
-
Нарушение распознавания гипогликемий
-
-
Мононейропатия (мононевриты различной локализации) (атипичные формы)
-
Изолированные поражения черепномозговых или периферических нервов
-
Мононевриты различной локализации (в том случае, если полинейропатия исключена)
-
Радикулопатия или полирадикулопатия (атипичные формы)
-
Радикулоплексопатия (поясничнокрестцовая полирадикулопатия, проксимальная моторная амиелотрофия)
-
Грудная радикулопатия
Недиабетические нейропатии, сопутствующие СД
-
Тунельные синдромы
-
Хроническая воспалительная демиелинизирующая полинейропатия
-
Радикулоплексопатия
-
Острая болевая нейропатия с поражением тонких нервных волокон
СТАДИИ
-
Доклиническая.
-
Клинических проявлений.
-
Осложнений.
ГРУППЫ РИСКА
-
Больные СД 1 типа с недостижением целевых уровней гликемического контроля спустя 5 лет от дебюта заболевания.
-
Больные СД 2 типа с момента диагностики заболевания.
Скрининг диабетической периферической нейропатии проводится у всех пациентов с СД 1 типа спустя 5 лет от дебюта заболевания, а при СД 2 типа – с момента установления диагноза. Скрининговое обследование должно проводиться ежегодно (УУР В, УДД 3).
Этапность диагностики и лечения
| Мероприятия | Кто выполняет |
|---|---|
|
Выявление групп риска (скрининг) |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог или невролог |
|
Определение клинической формы нейропатии |
Эндокринолог или невролог |
|
Выбор специфического метода лечения: |
|
|
|
|
|
Электромиография или направление к неврологу крайне редко необходимы на этапе скрининга, за исключением атипичных клинических случаев (нехарактерные клинические признаки, быстрое начало и асимметричность симптомов, подозрение на иную этиологию поражения нервной системы и т.п) (УУР С, УДД 4)
ДИАГНОСТИКА
Для диагностики диабетической нейропатии применяются следующие методы:
-
Оценка клинических симптомов (жалоб). Характерными считают жалобы на боли в стопах различной интенсивности в покое, чаще в ночные и вечерние часы, онемение, парестезии, зябкость стоп, судороги в мышцах голеней и стоп.
-
Определение клинических признаков поражения периферических нервов (осмотр, оценка состояния периферической чувствительности). Осмотр позволяет выявить сухость кожи, атрофию мышц, характерную деформацию пальцев (молоткообразная деформация). Для оценки периферической чувствительности используют методики, указанные в таблице.
Оцениваемые показатели
|
Форма нейропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Сенсорная |
Нарушения чувствительности |
||
|
Градуированный камертон (128 Гц) на медиальной поверхности головки 1-й плюсневой кости |
Биотезиометр |
|
|
Касание теплым / холодным предметом (ТипТерм) |
||
|
Покалывание неврологической иглой |
||
|
Касание монофиламентом (массой 10 г) подошвенной поверхности стопы в проекции головок плюсневых костей и дистальной фаланги 1 пальца |
||
|
Пассивное сгибание в суставах пальцев стопы в положении больного лежа с закрытыми глазами |
||
|
Моторная |
|
Определение сухожильных |
Электронейромиография* |
|
Автономная (вегетативная) |
|
См. раздел 12.1 |
|
|
|
|
|
|
|
|
* Электронейромиография абсолютно показана при неэффективности стандартной терапии диабетической нейропатии в течение 6 мес. для выявления редко встречающихся форм поражения периферических нервов при СД или сопутствующей неврологической патологии.
Показатели периферической чувствительности
| Методы диагностики состояния периферической чувствительности | Показатели периферической чувствительности |
|---|---|
|
Оценка вибрационной чувствительности |
|
|
|
|
21-40 лет |
5-8 ед. |
|
41-60 лет |
4-8 ед. |
|
61-71 год |
3-8 ед. |
|
72 года и старше |
2-8 ед. |
|
10-25 В – умеренная нейропатия |
|
Оценка температурной чувствительности (ТипТерп, касание теплым/холодным |
Не чувствует разницы температур – признак нейропатии |
|
Оценка тактильной чувствительности с помощью монофиламента 10 г. |
Чувствительность не нарушена, если пациент ощущает более 2 прикосновений из 3-х |
|
Оценка болевой чувствительности с помощью неврологической иглы |
Чувствует более 2 покалываний из 3-х – нет снижения чувствительности, чувствует менее 2 покалываний из 3-х – чувствительность снижена |
Для диагностики симметричной полинейропатии достаточно тщательно собранного анамнеза, определения порога температурной (или тактильной) чувствительности, а также вибрационной чувствительности с помощью градуированного камертона 128 Гц (УУР В, УДД 3).
Всем пациентам необходимо проводить исследование с помощью монофиламента
10 г для определения риска формирования трофических язв стоп и ампутации (УУР В, УДД 3).
Необходимо выявлять возможные симптомы и признаки автономной нейропатии у пациентов с диабетическими микроангиопатиями (УУР В, УДД 3).
Для диагностики диабетической нейропатии можно использовать диагностические шкалы, например:
-
шкала симптомов нейропатии (Neuropathy Symptom Score, NSS). Сумма баллов >5 говорит о наличии выраженной нейропатии (см. приложение 12);
-
визуально-аналоговая шкала (для оценки болевого синдрома);
-
Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI). Сумма баллов >2 позволяет подозревать наличие нейропатии (см. приложение 13);
-
Опросник DN4 для диагностики болевой нейропатии. Сумма баллов >4 свидетельствует о нейропатическом характере боли (приложение 14).
Для ранней диагностики нейропатии с поражением немиелинизированных нервных волокон выполняется конфокальная микроскопия роговицы (при возможности).
ЛЕЧЕНИЕ БОЛЕВОЙ ФОРМЫ ДИАБЕТИЧЕСКОЙ НЕЙРОПАТИИ
Оптимизация гликемического контроля позволяет предотвратить или отсрочить развитие полинейропатии у пациентов с СД 1 типа (УУР А, УДД 1) и замедлить ее прогрессирование у больных СД 2 типа (УУР В, УДД 2).
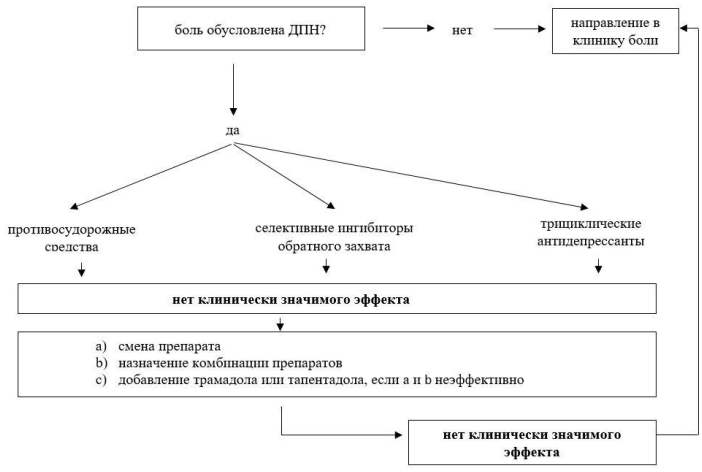
Медикаментозная терапия
| Класс препаратов | Механизм действия | Препараты (средняя терапевтическая доза) |
|---|---|---|
|
Антиконвульсанты: |
Модулирование электрического потенциала кальциевых каналов |
|
|
Антидепрессанты
|
Высокоспецифичное ингибирование обратного захвата серотонина и норадреналина |
|
|
Антидепрессанты:
|
Ингибирование обратного захвата серотонина и норадреналина |
|
|
Опиаты |
Блокада μ-опиоидных рецепторов |
|
|
Препараты местного действия |
Местно-раздражающее |
|
|
Местно-обезболивающее |
|
ПРОФИЛАКТИКА
12.1. КАРДИОВАСКУЛЯРНАЯ АВТОНОМНАЯ НЕЙРОПАТИЯ
КАН является независимым ФР сердечно-сосудистой смертности и сердечно-сосудистых событий. Распространенность КАН у больных СД составляет 25%.
Факторы риска развития КАН
| СД 1 типа | СД 2 типа |
|---|---|
|
|
Стадии КАН
-
начальная (доклиническая) стадия
-
стадия клинических проявлений
Клинические проявления КАН
-
Тахикардия покоя
-
Ортостатическая гипотензия (ОГ) — снижение САД ≥ 20 мм рт.ст. или ДАД ≥ 10 мм рт.ст.
-
Синдром постуральной тахикардии
-
Снижение переносимости физических нагрузок
-
«Немая» ишемия миокарда
Следует предпринять диагностический поиск других причин, которые могут вызывать схожие с КАН симптомы – сопутствующие заболевания, действие ряда лекарственных препаратов или их взаимодействие между собой (УУР С, УДД 5).
Дифференциальная диагностика при КАН
| Симптом | Признаки | Другие состояния |
|---|---|---|
|
Тахикардия покоя |
ЧСС более 100 ударов в минуту |
анемия, |
|
Ортостатическая гипотензия |
снижение САД ≥ 20 или ДАД ≥ 10 мм рт.ст. |
надпочечниковая недостаточность, |
Диагностика КАН
Так называемые «прикроватные» тесты являются золотым стандартом диагностики КАН:
| Название теста | Описание теста |
|---|---|
|
ЧСС в покое |
ЧСС более 100 уд./мин характерно для КАН |
|
Вариация ЧСС |
Мониторирование с помощью ЭКГ ЧСС в покое лежа при медленном глубоком дыхании (6 дыхательных движений в минуту). |
|
Реакция ЧСС в ответ на ортостатическую пробу |
Во время продолжительного мониторирования ЭКГ интервалы R–R измеряются через 15 и 30 ударов сердца после вставания. |
|
Проба Вальсальвы |
Во время мониторирования ЭКГ пациент в течение 15 с дует в мундштук, соединенный с монометром, поддерживая в нем давление 40 мм рт.ст. В норме ЧСС увеличивается с последующей компенсаторной брадикардией. Наиболее длинный интервал R–R после нагрузки делят на самый короткий R–R во время нагрузки, при этом высчитывается коэффициент Вальсальвы. Норма более 1,20. |
|
Реакция АД в ответ на ортостатическую пробу |
АД измеряется в положении лежа, а затем спустя 3 мин после вставания. Снижение САД на 20 и более мм рт.ст. и/или ДАД на 10 и более мм рт.ст. свидетельствует о КАН. Для пациентов с исходно повышенным АД в положении лежа (САД 150 мм рт.ст. и выше и/или ДАД 90 мм рт.ст. и выше) снижение САД на 30 мм рт.ст. и/или ДАД на 15 мм рст.ст может считаться более подходящим критерием диагностики. |
|
Реакция диастолического АД в ответ на изометри ческую нагрузку (проба с динамометром) |
Пациент сжимает ручной динамометр до максимального значения. Затем рукоятка сжимается на 30% от максимума и удерживается в течение 5 мин. В норме ДАД на другой руке повышается более, чем на 16 мм рт.ст. Повышение ДАД менее, чем на 10 мм рт.ст. говорит о КАН |
Два и более патологических (аномальных) результата тестов позволяют установить диагноз КАН.
Показатели вариабельности сердечного ритма (SDNN, rMSSD) являются высокочувствительными маркерами состояния звеньев автономной нервной системы и позволяют выявить КАН на ранней доклинической стадии, однако применение данного метода требует соответствующего технического оснащения (УУР В, УДД 2).
Удлинение интервала QTc на ЭКГ ≥ 460 мс у женщин и ≥ 450 мс у мужчин — высокочувствительный, но низкоспецифичный признак в диагностике КАН, длительность интервала QT может меняться в зависимости от различных причин (электролитные нарушения, гипогликемия, гиперинсулинемия, прием ряда лекарственных препаратов), однако его значение может подтолкнуть врача к проведению дальнейшего обследования на выявление КАН.
Пациенты с СД 2 типа должны обследоваться на предмет выявления КАН сразу при постановке диагноза и далее 1 раз в год, а больные СД 1 типа – спустя 5 лет после начала заболевания и далее 1 раз в год (УУР В, УДД 2).
Профилактика КАН
В основе профилактики развития КАН лежит тщательный контроль гликемии и сердечно-сосудистых ФР:
-
достижение и поддержание индивидуальных целевых показателей гликемического контроля.
Ранний и тщательный контроль гликемии позволяет предотвратить или отсрочить развитие КАН и рекомендован пациентам с СД 1 типа (УУР А, УДД 1).
Для пациентов с СД 2 типа, помимо достижения оптимального гликемического контроля, рекомендовано оказывать влияние и на другие ФР и модификацию образа жизни (УУР В, УДД 2).
-
физические нагрузки (регулярные, аэробные (УУР В, УДД 2).
-
отказ от курения (УУР В, УДД 2).
-
достижение индивидуальных целевых значений АД (УУР В, УДД 2).
-
достижение индивидуальных целевых значений липидного спектра (УУР В, УДД 2).
Лечение КАН
Применение различных терапевтических подходов, направленных на патогенез КАН, при развитии симптомов заболевания не привело к желаемому результату. Имеются данные о потенциальной пользе применения различных групп препаратов, однако на сегодняшний день их влияние на предотвращение прогрессирования КАН при развитии клинических проявлений не доказано.
Главным образом, в лечении КАН следует воздействовать на выраженные клинические проявления. КАН в этой стадии практически необратима, таким образом, лечение в основном носит симптоматический характер.
Рекомендовано применение кардиоселективных бета-адреноблокаторов с целью коррекции тахикардии покоя при КАН (УУР А, УДД 1).
Лечение ортостатической гипотензии
Для практикующего врача лечение ОГ часто вызывает затруднения и требует применения комплексного подхода.
Комплексный подход в лечении ОГ
| Основные подходы к лечению ОГ | Перечень мер | Комментарий |
|---|---|---|
|
Тщательный контроль гликемии и сердечно-сосудистых ФР |
||
|
Немедикаментозные |
избегание провоцирующих ситуаций |
резкая смена положения тела, резкое вставание |
|
физические упражнения и поощрение физической активности |
детренированность усиливает проявления ОГ и ухудшает течение КАН |
|
|
позиционные маневры перед вставанием |
перекрещивание ног, сидение на корточках, сокращения мышц нижних конечностей и живота |
|
|
употребление достаточного количества жидкости и поваренной соли при отсутствии противопоказаний |
в том числе рекомендуется «болюсное» питье перед вставанием с постели – подготовить заранее 480мл воды комнатной температуры, в течение 5 минут пациент выпивает, сколько может |
|
|
соблюдение режима питания |
избегать приема горячей пищи и напитков, больших порций |
|
|
избегание приема ряда лекарственных средств, которые могут усиливать гипотензию |
трициклические антидепрессанты, психотропные и противопаркинсонические препараты, миорелаксанты, средства для лечения эректильной дисфункции и другие |
|
|
ношение компрессионного трикотажа |
эластическое белье второго класса компрессии на всю длину ног и/или плотно прилегающий к животу и тазу пациента эластический пояс |
|
|
Медикаментозная терапия |
мидодрин (периферический селективный агонист альфа1-адренорецепторов) |
в начальной дозе 2,5 мг 2–3 р/день с постепенным увеличением до максимальной дозы 10 мг 3 р/день. Назначается с рекомендацией пациенту больше сохранять положение стоя или сидя с целью минимизировать повышение артериального давления в положении лежа |
|
Флудрокортизон (минералокортикостероид) |
начальная доза составляет 0,05 мг вечером с последующей титрацией до максимально допустимой суточной дозы 0,2 мг. Прием данного препарата также увеличивает риск развития артериальной гипертензии в положении лежа |
В качестве первого шага в лечении ОГ рекомендуется выбрать немедикаментозные методы (УУР А, УДД 2) и исключить другие причины ОГ (см. таблицу «Дифференциальная диагностика при КАН») (УУР А, УДД 1), а также пересмотреть лекарственную терапию сопутствующих заболеваний, при возможности избегать препаратов, провоцирующих постуральное снижение АД.
При сохранении выраженных симптомов ОГ после вышеуказанных мер следует рассмотреть возможность назначения медикаментозной терапии. Потенциальная польза от назначения препарата должна быть соотнесена с рисками терапии.
Медикаментозная терапия ОГ зачастую представляется затруднительной, поскольку непросто соблюсти баланс между понижением артериального давления при вставании и избеганием значимого повышения АД в положении лежа.
Симптоматическая терапия ОГ проводится мидодрином (УУР В, УДД 1) или флудрокортизоном (УУР В, УДД 2), а в случае резистентности к монотерапии – комбинацией данных препаратов (УУР В, УДД 1). При этом следует тщательно обдумать соотношение польза/риск назначения любой лекарственной терапии ОГ.
13. ДИАБЕТИЧЕСКАЯ НЕЙРООСТЕОАРТРОПАТИЯ
Клинические стадии стадии ДНОАП
-
острая
-
хроническая
Классификация ДНОАП на основании клинической картины, результатов МСКТ/МРТ (E.A.Chantelau, G.Grutzner, 2014)
| Стадии/Фазы | Клиника | МСКТ/МРТ признаки |
|---|---|---|
|
Активная стадия |
Умеренно выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), нет выраженных деформаций |
Обязательные: отек костного мозга и мягких тканей, нет нарушения кортикального слоя. |
|
Активная стадия |
Выраженное воспаление (отек, локальная гипертермия, иногда боль, повышенный риск травматизации при ходьбе), выраженная деформация |
Обязательные: переломы с нарушением кортикального слоя, отек костного мозга и/или отек мягких тканей. |
|
Неактивная стадия |
Нет признаков воспаления, нет деформации |
Отсутствие изменений или незначительный отек костного мозга, субхондральный склероз, кисты кости, остеоартроз, повреждение связок. |
|
Неактивная стадия |
Нет воспаления, стойкая выраженная деформация, анкилозы |
Остаточный отек костного мозга, кортикальная мозоль, выпот, субхондральные кисты, деструкция и дислокация суставов, фиброз, образование остеофитов, ремоделирование кости, нарушения хряща и связок, анкилоз, псевдоартроз. |
Группы риска
-
длительно болеющие СД
-
пациенты с периферической нейропатией любого генеза
-
перенесшие хирургическое вмешательство на стопе
-
получающие лечение глюкокортикоидами, иммуносупрессорами
-
больные на заместительной почечной терапии (гемодиализ)
Этапность диагностики и лечения
| Мероприятия | Кто выполняет |
|---|---|
|
Выявление групп риска |
Эндокринолог |
|
Обязательные методы исследования |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Определение клинической стадии нейроостеоартропатии |
Эндокринолог, специалист отделения/кабинета диабетической стопы |
|
Лечение и динамическое наблюдение |
|
Диагностика
|
Стадия нейроостеоартропатии |
Клинические проявления |
Методы |
|
|
Обязательные |
Дополнительные |
||
|
Острая |
Проявления диабетической нейропатии (см. выше) |
||
|
Инфракрасная термометрия пораженной |
МРТ пораженного участка конечности (выявление отека костного мозга в зоне пораженного сустава) |
|
|
Хроническая |
|
Рентгенография пораженного участка конечности в прямой и боковой проекциях (определяется остеопороз, параоссальные обызвествления, гиперостозы, вывихи и подвывихи суставов, фрагментация костных структур) |
МСКТ пораженного участка конечности |
Принципы лечения ДНОАП
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля.
-
Разгрузка пораженной конечности (индивидуальная разгрузочная повязка) на острой стадии. Длительность использования повязки – 6 мес, частота замены – каждые 3–4 недели.
-
Системная антибиотикотерапия (клиндамицин, фторхинолоны, цефалоспорины, даптомицин) при язвенных дефектах с признаками инфекции и ранах 2-й ст. и глубже (по Wagner).
-
При наличии раневых дефектов – использование современных атравматических перевязочных средств, соответствующих стадии раневого процесса.
Лечение острой стадии ДНОАП
В качестве дополнительного по отношению к разгрузке пораженного сустава методом лечения острой стадии ДНОАП может стать назначение препаратов из группы бисфосфонатов (алендронат, памидронат)
Лечение хронической стадии ДНОАП:
-
Постоянное ношение сложной ортопедической обуви (УУР В, УДД 3).
-
При поражении голеностопного сустава постоянное ношение индивидуально изготовленного ортеза (УУР В, УДД 2).
-
Адекватный подиатрический уход с целью профилактики развития хронических раневых дефектов в зонах избыточного нагрузочного давления на стопе (УУР В, УДД 1).
-
При формировании выраженных деформаций стопы и рецидивирующих раневых дефектах в зоне деформации – хирургическая ортопедическая коррекция (УУР В, УДД 2).
Профилактика ДНОАП:
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля (УУР В, УДД 1).
-
Своевременное выявление и динамическое наблюдение за пациентами группы риска развития ДНОАП.
14. СИНДРОМ ДИАБЕТИЧЕСКОЙ СТОПЫ
ГРУППЫ РИСКА СДС
-
Пациенты с дистальной полинейропатией на стадии клинических проявлений
-
Лица с заболеваниями периферических артерий любого генеза
-
Больные с деформациями стоп любого генеза
-
Слепые и слабовидящие
-
Больные с диабетической нефропатией и ХБП C3-5
-
Одинокие и пожилые пациенты
-
Злоупотребляющие алкоголем
-
Курильщики
КЛАССИФИКАЦИЯ (ФОРМУЛИРОВКА ДИАГНОЗА)
-
Нейропатическая форма СДС
-
трофическая язва стопы
-
диабетическая нейроостеоартропатия (стопа Шарко)
-
-
Ишемическая форма СДС
-
Нейроишемическая форма СДС
Классификация раневых дефектов при СДС (по Wagner)
| Степень | Проявления |
|---|---|
|
0 |
Раневой дефект отсутствует, но есть сухость кожи, клювовидная деформация пальцев, выступание головок метатарзальных костей, другие костные и суставные аномалии |
|
1 |
Поверхностный язвенный дефект без признаков инфицирования |
|
2 |
Глубокая язва, обычно инфицированная, но без вовлечения костной ткани |
|
3 |
Глубокая язва с вовлечением в процесс костной ткани, наличием остеомиелита |
|
4 |
Ограниченная гангрена (пальца или стопы) |
|
5 |
Гангрена всей стопы |
ДИАГНОСТИКА
-
Анамнез
| Нейропатическая форма | Ишемическая форма |
|---|---|
|
Длительное течение СД |
Артериальная гипертензия и/или дислипидемия |
|
Наличие в анамнезе трофических язв стоп, ампутаций пальцев или отделов стопы, деформаций стоп, ногтевых пластинок |
Наличие в анамнезе ишемической болезни сердца, цереброваскулярных заболеваний |
|
Злоупотребление алкоголем |
Курение |
-
Осмотр нижних конечностей
| Нейропатическая форма | Ишемическая форма |
|---|---|
|
Сухая кожа, участки гиперкератоза в областях избыточного нагрузочного давления на стопах |
Кожа бледная или цианотичная, атрофична, часто трещины |
|
Специфичная для СД деформация стоп, пальцев, голеностопных суставов |
Деформация пальцев стопы носит неспецифичный характер |
|
Пульсация на артериях стоп сохранена с обеих сторон |
Пульсация на артериях стоп снижена или отсутствует |
|
Язвенные дефекты в зонах избыточного нагрузочного давления, безболезненные |
Акральные некрозы, резко болезненные |
|
Субъективная симптоматика отсутствует |
Перемежающаяся хромота* |
* У больных с диабетической нейропатией может отсутствовать.
При осмотре раны следует учитывать:
-
локализация раны
-
размер раны:
-
длина и ширина
-
площадь
-
глубина
-
объём
-
-
тип ткани, присутствующий в ране:
-
струп, некротические ткани, грануляционная ткань, подлежащие структуры (сухожилия, капсулы суставов, кости)
-
оценить цвет и консистенцию
-
процент от всей площади раны, покрытой каждым типом ткани
-
-
экссудат:
-
количество (+, ++, +++)
-
цвет
-
вязкость
-
наличие гнойного отделяемого
-
-
края раны:
-
приподнятый край
-
гиперкератоз
-
карманы (глубина, длина)
-
-
окружающая кожа:
-
мацерация
-
гиперемия
-
отёк
-
-
запах
-
боль (локальная болезненность, степень)
-
признаки инфекции (местные, системные)
-
Оценка неврологического статуса
См. обязательные методы исследования диабетической нейропатии.
-
Оценка состояния артериального кровотока (см. раздел 10.3)
Алгоритм местного лечения ран при СДС (адаптировано Frykberg & Banks, 2016)
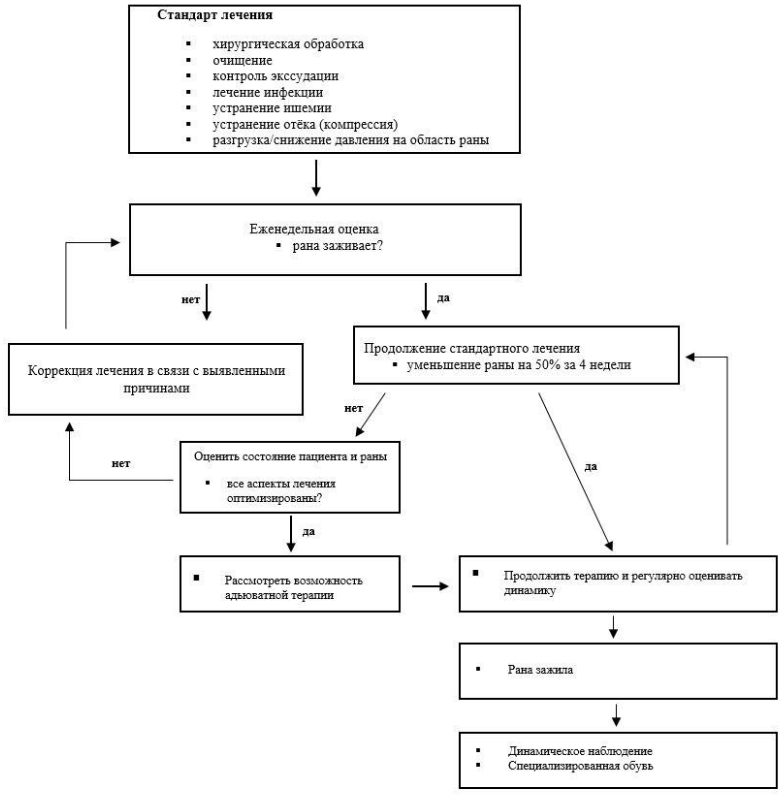
Критический интервал после начала лечения составляет 4 недели, когда уменьшение площади раны менее, чем на 50% указывает на маловероятное заживление раневого дефекта.
ПРИНЦИПЫ МЕСТНОГО ЛЕЧЕНИЯ:
-
Хирургическая обработка
Хирургическая обработка в условиях перевязочного кабинета является важным аспектом лечения ран и направлена на устранение фибрина, некротически изменённых тканей и гиперкератозов по краям раны. В ряде случаев для ускорения очищения раны могут быть использованы повязки, стимулирующие аутолиз. Обработка раневых дефектов может быть допустима только после разрешения критической ишемии.
-
Очищение
При промывании раны рекомендуется использовать физиологический р-р для неинфицированных ран или р-р антисептика для инфицированных.
-
Контроль экссудации
Контроль уровня экссудата является важным компонентом в лечении ран и играет определяющую роль в выборе перевязочного средства. Повязка должна создавать оптимальную среду для ускорения миграции клеток, облегчать аутолиз нежизнеспособных тканей, предотвращать при этом мацерацию краёв раны. Выбранная повязка должна поддерживать влажную среду в ране (УУР А, УДД 3), контролировать уровень экссудата и препятствовать мацерации краев (УУР А, УДД 1). Она должна быть хорошо зафиксирована на ране, чтобы не травмировать ее за счет своей подвижности.
-
Разгрузка конечности
Для разгрузки могут быть использованы:
-
кресло-каталка
-
индивидуальная разгрузочная повязка (Total Сontact Сast) — золотой стандарт для лечения нейропатической формы СДС
-
разгрузочный полубашмак
-
пневмоортез (AirCast), тутор
-
специализированные ячеистые стельки
-
волкеры
Несъемные устройства демонстрируют более высокие показатели заживления, чем съемные устройства.
-
Адъювантная терапия
Если раневой дефект за 4 недели стандартного лечения не уменьшился на
50% от исходного размера, несмотря на проводимые обработки, разгрузку, устранение ишемии и адекватную антибактериальную терапию, стоит рассмотреть вторую или адъювантную линию. Адъювантная терапия может включать в себя использование генноинженерных аналогов кожи, местное введение факторов роста, ацеллюлярный матрикс или терапию стволовыми плюрипотентными клетками, использование коллагенсодержащих повязок или терапию отрицательным давлением. В отечественной клинической практике доступными являются препараты на основе эпидермального ростового фактора (УУР С, УДД 3). Использование отрицательного давления (NPWT) возможно у пациентов с нейропатической и нейроишемической (после восстановления кровотока) формой синдрома. Абсолютно противопоказано использование NPWT у больных с критической ишемией конечности (TcpO2 <30 мм рт. ст.), остеомиелитом, флегмоной и гангреной стопы (УУР В, УДД 1).
-
Устранение инфекции
Наличие инфекции в ране устанавливается по двум или более из указанных клинических признаков:
-
местный отёк или уплотнение тканей
-
локальная гиперемия
-
повышенная чувствительность или боль
-
локальная гипертермия
-
гнойное отделяемое
Периферическая нейропатия или заболевание периферических артерий могут маскировать симптомы и признаки инфекции. Около 50% пациентов с СДС могут не иметь клинических признаков инфекции. В таких случаях распознать наличие инфицированной раны можно, опираясь на следующие косвенные признаки:
-
увеличение количества раневого экссудата
-
рыхлая, бледная грануляционная ткань
-
рыхлые «подрытые» края раны
-
неприятный запах
Основным методом диагностики инфекционного процесса в ране является бактериологическое исследование (УУР А, УДД 1). Для анализа необходимо брать образцы тканей из разных участков, так как микрофлора может различаться в разных областях дефекта. У пациентов с нейроишемической и ишемической формой СДС необходимо выявлять не только аэробные, но и анаэробные микроорганизмы и определять их чувствительность к современным антибактериальным препаратам. Клинически значимым считается содержание бактериальных тел выше 1х106 на грамм ткани или обнаружение β-гемолитического стрептококка (УУР В, УДД 1). Материал для исследования может быть получен при биопсии или кюретаже дна раны. Менее информативно исследование раневого экссудата или мазка с предварительно очищенного и промытого стерильным физиологическим раствором дна раны.
Выделяют следующие степени тяжести раневой инфекции при СДС [IWGDF, 2003]:
-
Неинфицированная язва/рана
-
Легкая инфекция. Инфекционный процесс, вовлекающий лишь кожу и подкожную клетчатку. Присутствуют вышеописанные признаки раневой инфекции* без признаков вовлечения глубжележащих структур и системного воспалительного ответа. Радиус зоны эритемы – менее 2 см.
-
Инфекция средней тяжести. Обширное воспаление кожи и подкожной клетчатки (те же признаки инфекции + радиус зоны эритемы – более 2 см) ИЛИ вовлечение лежащих глубже структур (абсцесс, остеомиелит, гнойный артрит, фасциит)
-
Тяжелая инфекция. Синдром системной воспалительной реакции (SIRS), соответствующий современному пониманию сепсиса. Для его констатации необходимо наличие двух и более из нижеперечисленных признаков:
-
Температура тела более 38 или менее 36 градусов
-
ЧСС > 90 уд/мин
-
Одышка (ЧДД > 20 в мин)
-
PaCO2 (парциальное давление CO2 в артериальной крови) < 32 мм рт.ст.
-
Уровень лейкоцитов более 12 или менее 4 тыс. в мкл
-
Сдвиг лейкоцитарной формулы влево (10% и более незрелых (палочкоядерных) форм лейкоцитов)
-
Принципы назначения антибактериальной терапии
| Тяжесть инфекции | Сопутствующие факторы | Обычные возбудители | Потенциальная эмпирическая антибактериальная терапия |
|---|---|---|---|
|
Легкая |
Без осложнений |
ГПК |
S-S pen; цеф 1-го поколения |
|
Аллергия или непереносимость β-лактамов |
ГОП |
Клиндамицин; ФХ; Т/S; макролид; докси |
|
|
Недавно проведенная антибактериальная терапия |
ГПК + ГОП |
β-L-ase 1; Т/S; докси; макролид; ФХ |
|
|
Высокий риск МРЗС |
МРЗС |
Линезолид; Т/S; докси; макролид; ФХ |
|
|
Средняя и тяжелая |
Без осложнений |
ГПК ± ГОП |
β-L-ase 1; цеф 2/3 поколения |
|
Недавно проведенная антибактериальная терапия |
ГПК ± ГОП |
β-L-ase 2; цеф 3 поколения, карбапенемы 1 группы (зависит от прежней терапии, нужна консультация клинического фармаклога) |
|
|
Размягчение (мацерация) язвенного дефекта |
ГОП, включая Pseudomonas |
β-L-ase 2; S-S pen + цефтазидим, S-S pen + Cipro, карбапенемы 2 группы. |
|
|
Ишемия конечности/некроз/газообразование |
ГПК ± ГОП ± анаэробы |
β-L-ase 1 или 2; карбапенем 1 или 2 группы; цеф 2/3 поколения + клиндамицин + метронидазол. |
|
|
Факторы риска МРЗС |
МРЗС |
Рассмотреть добавление или заменить на: гликопептиды; линезолид; даптомицин; фузидиевая к-та; T/S (± rif); докси; ФХ |
|
|
Факторы риска резистентных ГОП |
ESBL |
Карбапенемы, ФХ, аминогликозид, колистин |
Примечания: ГПК – грамположительные кокки (стафилококки, стрептококки); ГОП – грамотрицательные палочки; МРЗС- метициллинрезистетный золотистый стафилококк; ESBL – организм, продуцирующий бета-лактамазу расширенного спектра; S-S pen полусинтетический пенициллиназоустойчивый пенициллин; β-L-ase — ингибитор β- лактама, β-лактамазы; β-L-ase 1 — амоксициллин/клавунат, ампициллин/сульбактам; β- L-ase 2 – тикарциллин/клавуланат, пиперациллин/тазобактам; докси – доксициклин; карбапенем 1 группы – эрапенем; карбапенем 2 группы – имипинем, меропенем, дорипенем; цеф – цефалоспорин; ФХ – фторхинолон с высокой активностью против аэробных грамположительных кокков (например, левофлоксацин или моксифлоксацин; Cipro – противосинегнойный фторхинолон (например, ципрофлоксацин; T/S — триметоприм/сульфаметоксазол; T/S (± rif) – триметоприм/сульфаметоксазол независимо от сочетания с рифампицин200 (в настоящее время мы считаем, что рифампицин следует использовать только при остеомиелите)).
При выявлении остеомиелита – удаление пораженной кости с последующей антибактериальной терапией
-
Устранение ишемии
При наличии критической ишемии, угрожающей потерей конечности, показано проведение реваскуляризации пораженной конечности (эндоваскулярная хирургия, шунтирующее вмешательство) (см. раздел 10.3).
-
Устранение отёка
Отек нижних конечностей может увеличить риск повреждения кожи от повязок, пластырей или фиксаторов. Причина отечного синдрома должна быть верифицирована (например, венозная недостаточность или лимфедема, сердечная или дыхательная недостаточность, заболевания почек) и вовремя скорректирована. Уменьшение выраженности отека может быть достигнуто компрессионной терапией при отсутствии клинически значимой артериальной недостаточности. Это снизит риск давления на нижнюю конечность при ношении разгрузочных средств.
Местное лечение ран
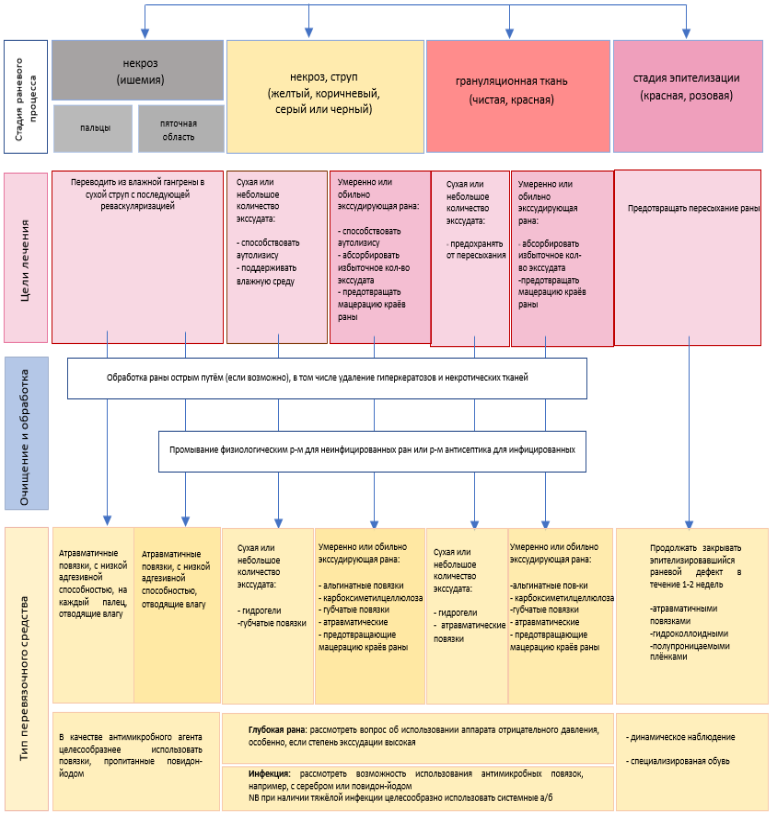
Современные средства закрытия ран
| Категория | Характеристики |
|---|---|
|
Влажные марлевые салфетки |
Салфетки, смоченные физиологическим или гипертоническим раствором. При длительном использовании вызывают мацерацию окружающей рану здоровой кожи |
|
Нетканные абсорбирующие композиционные повязки |
Многослойные раневые покрытия, полностью исключающие или значительно уменьшающие прилипание, содержащие такие впитывающие волокна как целлюлоза, хлопок или вискозу. |
|
Пленки |
Поддерживают влажную среду, прозрачные, водоустойчивые, плотно фиксируются к ране. |
|
Пены |
Пенообразующие растворы полимеров, впитывающая способность зависит от толщины повязки. |
|
Гидроколлоиды |
В состав входят желатин и пектин. Абсорбирующая способность низкая и зависит от толщины повязки. Плотно фиксируются к коже, непроницаемы для воздуха и воды. |
|
Гидрогели |
Полимерные соединения, набухающие при взаимодействии с эксудатом раны, обладающие высокой впитывающей способностью |
|
Аморфные гидрогели |
Вода, полимеры и другие ингредиенты, соединенные таким образом, что способны поддержать влажность раны. |
|
Альгинаты |
Нетканная повязка, созданная на основе морских водорослей. При контакте с экссудатом превращается в гель |
|
Комбинация гидрогелей и гидрополимеров |
Содержат волокна с высокой абсорбирующей способностью, посредством которых экссудат отводится от раны |
|
Повязки, содержащие антибиотики и антисепктики |
Повязки, способные постепенно отдавать в рану содержащиеся противомикробные препараты |
|
Комбинированные и импрегнированные повязки |
Марлевые и нетканные повязки, импрегнированные солями цинка или антисептиками |
|
Коллагенсодержащие повязки |
Повязки на основе свинного, бычьего, человеческого коллагена с добавлением окисленной целлюлозы или альгината |
ПРОФИЛАКТИКА
-
Достижение и поддержание индивидуальных целевых показателей гликемического контроля
-
Обучение больных и их родственников правилам ухода за ногами (см. приложение 10) и выбора обуви (см. приложение 11)
-
Раннее выявление больных, входящих в группу риска СДС
-
Адекватная ортопедическая помощь больным с деформациями стоп, перенесшим ампутации в пределах стопы (см. приложение 11)
-
Регулярное посещение кабинета диабетической стопы для осмотра и подиатрического ухода*
*Кратность визитов в кабинет диабетической стопы в зависимости от категории риска развития СДС
| Категория риска | Характеристика | Частота визитов |
|---|---|---|
|
Низкий |
нет нейропатии |
1 раз в год |
|
Умеренный |
есть нарушение чувствительности |
1 раз в 6 месяцев |
|
Высокий |
есть нарушение чувствительности в сочетании с признаками нарушения магистрального кровотока и/или деформациями стоп |
1 раз в 3 месяца |
|
Очень высокий |
язвы и ампутации в анамнезе |
1 раз в 1-3 месяца |
15. САХАРНЫЙ ДИАБЕТ И АРТЕРИАЛЬНАЯ ГИПЕРТЕНЗИЯ
Классификация артериальной гипертензии по уровню АД (EHS/ESC 2018)
| Категории АД | САД (мм рт. ст.) | ДАД (мм рт. ст.) | |
|---|---|---|---|
|
Оптимальное |
< 120 |
и |
< 80 |
|
Нормальное |
120–129 |
и/или |
80–84 |
|
Высокое нормальное |
130–139 |
и/или |
85–89 |
|
АГ 1-й степени |
140–159 |
и/или |
90–99 |
|
АГ 2-й степени |
160–179 |
и/или |
100–109 |
|
АГ 3-й степени |
≥ 180 |
и/или |
≥ 110 |
|
Изолированная систолическая АГ |
≥ 140 |
и |
< 90 |
Сокращения: АГ – артериальная гипертензия, АД – артериальное давление,
САД — систолическое артериальное давление, ДАД диастолическое
артериальное давление. EHS – Европейское общество гипертонии. ESC –
Европейское общество кардиологов.
Примечания:
-
Если уровни САД и ДАД пациента попадают в разные категории, то
диагностируется более высокая степень АГ. -
Изолированная систолическая АГ также может подразделяться на степени в
соответствии с уровнем повышения САД.
Диагностика АГ (EHS/ESC 2018, ACC/AHA 2017)
|
Клиническое измерение АД по методу Короткова офисное и домашнее |
Правила измерения:
|
|
Суточное мониторирование АД |
Целесообразно назначать при
В норме отмечается снижение ночного АД. Степень снижения ночного АД характеризует суточный индекс.
Типы суточных кривых в зависимости от величины СИ:
|
Сокращения: АД – артериальное давление, АГ – артериальная гипертензия, САД — систолическое артериальное давление, ДАД — диастолическое артериальное давление.
Определение АГ по офисным и внеофисным значениям АД (EHS/ESC 2018)
| Категории | САД (мм рт. ст.) | ДАД (мм рт. ст.) | |
|---|---|---|---|
|
Офисное АД |
≥140 |
и/или |
≥90 |
|
Амбулаторное АД |
|||
|
≥135 |
и/или |
≥85 |
|
≥120 |
и/или |
≥70 |
|
≥130 |
и/или |
≥80 |
|
Домашнее АД |
≥130 |
и/или |
≥85 |
Сокращения: АГ- артериальная гипертензия, АД – артериальное давление, САД — систолическое артериальное давление, ДАД -диастолическое артериальное давление
Стратегия лечения АГ при СД
Мероприятия по изменению образа жизни (EHS/ESC 2018)
-
Ограничение употребления поваренной соли до 5 г/сут (УУР А, УДД 1).
-
Увеличение потребления овощей до 300 гр в сутки, орехов, ненасыщенных жирных кислот – оливкового масла; низкое потребление красного мяса; потребление молочных продуктов с низким содержанием жира; употребление рыбы не реже 2 раз в неделю (УУР А, УДД 1).
-
Контроль массы тела (поддерживать ИМТ 20-25 кг/м², окружность талии менее 102 см у мужчин и менее 88 см у женщин) (УУР А, УДД 1).
-
Употребление алкоголя не более 14 единиц в неделю для мужчин и 7 единиц в неделю для женщин (1 единица = 125 мл вина или 250 мл пива) (УУР А, УДД 1).
-
Отказ от курения (УУР А, УДД 2).
-
Регулярные аэробные физические нагрузки по 30-40 минут 5-7 дней в неделю (УУР А, УДД 1).
Алгоритм медикаментозного лечения АГ при СД
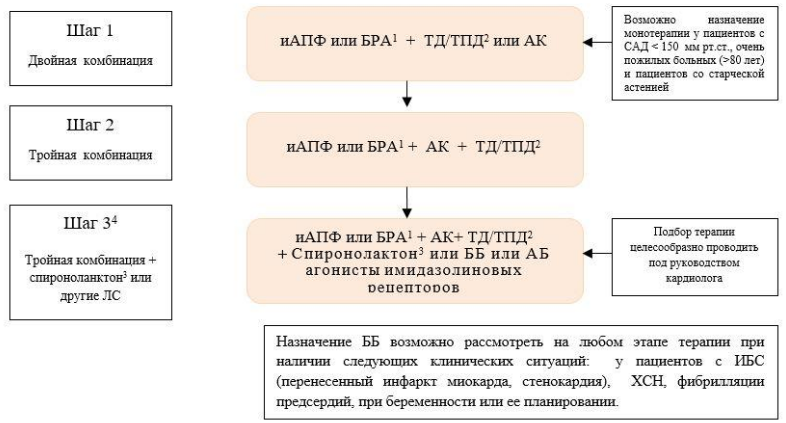
Сокращения: АГ — артериальная гипертензия; ЛС – лекарственные средства; иАПФ — ингибитор ангиотензинпревращающего фермента; БРА — блокатор рецепторов ангиотензина II; ТД тиазидный диуретик; ТПД- тиазидоподобный диуретик; АК — антагонист кальция; ББ — бета-блокатор; АБ — альфа-блокатор; ИБС- ишемическая болезнь сердца; ХСН – хроническая сердечная недостаточность, САД — систолическое артериальное давление.
Примечания:
1 При СКФ < 45 мл/мин/1,73 м2 начинать с более низких доз, контроль СКФ и калия плазмы через 1 неделю после инициирования терапии или увеличения дозы.
2 При СКФ < 30 мл/мин/1,73 м2 только назначение петлевого диуретика (фуросемид, торасемид)
3 При СКФ < 60 мл/мин/1,73 м2 не рекомендовано назначать агонисты минералокортикоидных рецепторов (спиронолактона, эплеренона) — высокий риск резкого ухудшения функции почек и развития гиперкалиеми
4 Шаг 3 — лечение резистентной АГ : на фоне комбинированной терапии, включающей диуретик значения артериального давления ≥140/90 мм рт.ст. Подбор терапии на данном этапе целесообразно проводить в специализированном стационаре.
Целевые значения АД на фоне терапии АГ у пациентов с СД (при условии хорошей переносимости)
| Возраст | Систолическое АД, мм рт.ст. | Диастолическое АД, мм рт.ст. |
|---|---|---|
|
18 – 65 лет |
≥ 120 и < 130 (УУР А, УДД 1) |
≥ 70 и < 80 (УУР А, УДД 1) |
|
> 65 лет |
≥ 130 и < 140 (УУР А, УДД 1) |
Характеристика антигипертензивных препаратов
Препараты, блокирующие ренин-ангиотензиновую систему: Ингибиторы ангиотензинпревращающего фермента (иАПФ), блокаторы рецепторов ангиотензина II (БРА)
-
иАПФ/БРА не оказывают негативного воздействия на углеводный и липидный обмен, снижают инсулинорезистентность периферических тканей.
-
иАПФ/БРА обладают нефропротективным действием, которое не зависит от их антигипертензивного эффекта. Больным СД 1 и 2 типов с целью нефропротекции иАПФ назначают при выявлении микроальбуминурии и протеинурии даже при нормальном уровне АД.
-
Терапию иАПФ/БРА следует проводить под контролем уровня креатинина и калия плазмы (особенно при наличии ХБП С3-5).
-
При гиперкалиемии > 6 ммоль/л или повышении креатинина плазмы > 30 % от исходных значений через 2 недели после инициации терапии иАПФ/БРА их следует отменить.
-
иАПФ/БРА противопоказаны при двустороннем стенозе почечных артерий, при беременности и лактации, при гиперкалиемии >5,5 ммоль/л.
Диуретики
-
Тиазидные диуретики (ТД) в дозах 12,5-25 мг/сут не вызывают значимых метаболических нарушений (гипергликемии, дислипидемии, гипокалиемии).
-
ТД и тиазидоподобные диуретики (ТПД) противопоказаны больным с СКФ <
30 мл/мин /1,73 м2 и пациентам с подагрой. -
Пациентам с АГ при СД петлевые диуретики назначают при наличии ХСН, а также пациентам с АГ при СКФ< 30 мл/мин /1,73 м2.
-
Назначение калийсберегающих диуретиков можно рассмотреть при резистентной АГ в схеме с использованием более 3-х антигипертензивных препаратов, если СКФ> 60 мл/мин/1,73 м2. При СКФ <60 мл/мин/1,73 м2 назначение спироноланктона и эплеренона сопряжено с высоким риском ухудшения функции почек и развития гиперкалиеми.
-
Назначение калийсберегающих диуретиков целесообразно при ХСН для коррекции АД у пациентов с первичным гиперальдостеронизмом.
-
Осмотические диуретики не применяются для лечения АГ при СД.
Антагонисты кальция (АК)
-
Все АК метаболически нейтральны, не влияют на углеводный, липидный и пуриновый обмен и не повышают риска развития СД 2 типа.
-
АК обладают нефропротективным эффектом, снижают выраженность микроальбуминурии, замедляют прогрессирование диабетической нефропатии.
-
Дигидропиримидиновые АК длительного действия — препараты выбора для лечения изолированной систолической АГ.
-
АК являются препаратами 1-й линии, используемые для лечения АГ при беременности. Их предпочтительно назначать женщинам с АГ репродуктивного возраста, планирующим беременность.
Бета-блокаторы (ББ)
-
ББ – назначают пациентам с АГ и СД в следующих клинических ситуациях: пациентам с ишемической болезнью сердца (перенесенный инфаркт миокарда, стенокардия), хронической сердечной недостаточностью, фибрилляцией предсердий, при беременности или ее планировании.
-
Неселективные ББ не рекомендовано использовать у пациентов с СД с целью коррекции АД. Данная группа антигипертензивных препаратов негативно влияет на липидный обмен, повышается риск развития СД 2 типавследствие усиления периферической инсулинорезистентности.
-
Пациентам с АГ и СД рекомендовано назначение кардиоселективных ББ (бисопролол, метопролол) и ББ с вазодилатирующим эффектом (карведилол, небиволол). Последние не оказывают отрицательного влияния на углеводный и липидный обмен, способны повышать чувствительность тканей к инсулину.
Препараты 4-й линии в лечении АГ
Альфа-блокаторы (АБ)
-
АБ обладают благоприятным метаболическим профилем действия.
-
АБ следует применять в составе комбинированной терапии АГ у больных СД с доброкачественной гиперплазией предстательной железы.
-
АБ следует с осторожностью назначать больным СД с выраженной автономной нейропатией, проявляющейся ортостатической гипотензией, которую может провоцировать прием данной группы препаратов.
Препараты центрального действия
-
Препараты центрального действия из группы агонистов II-имидазолиновых рецепторов (моксонидин, рилменидин) обладают благоприятным метаболическим профилем: снижают инсулинорезистентность, гипергликемию, нейтральны по отношению к липидному обмену. Их рекомендуется назначать в составе комбинированной терапии у пациентов с резистентной АГ и ожирением.
ОСНОВНЫЕ ПОЛОЖЕНИЯ:
-
Больные, страдающие СД и АГ, относятся к пациентам высокого и очень высокого сердечно-сосудистого риска, в соответствии с которым определяется стратегия антигипертензивного лечения (УУР А, УДД 1).
-
Диагностика и определение степени АГ у больных с СД проводится по тем же принципам, что и в общей популяции (УУР А, УДД 1).
-
Медикаментозная терапия АГ при СД предполагает применение антигипертензивных лекарственных средств прежде всего обладающих ангио- и нефропротекцией, это препараты из группы блокаторов ренин-ангиотензиновой системы (УУР А, УДД 2).
-
Пациентам с АГ и СД целесообразно назначение метаболически нейтральных лекарственных средств (УУР А, УДД 1).
-
Выбор антигипертензивной терапии и режим дозирования проводят в соответствии с показателями функции почек (УУР А, УДД 1).
-
Целевые значения АД на фоне терапии зависят от возраста пациентов и переносимости достигнутых показателей АД. (УУР А, УДД 2).
-
Старт медикаментозной терапии АГ следует проводить с назначения допустимой комбинации двух лекарственных средств, преимущественно в одной таблетке (УУР А, УДД 1).
-
При резистентной АГ к основной трехкомпонентной терапии добавляют лекарственные средства дополнительного ряда (УУР А, УДД 1).
16. БЕРЕМЕННОСТЬ И САХАРНЫЙ ДИАБЕТ
Беременность, развившаяся на фоне СД, сопровождается риском для здоровья матери и плода
| Риск для матери с СД | Риск для плода/ребенка |
|---|---|
|
|
Планирование беременности
Зачатие нежелательно при:
При СД беременность должна планироваться: эффективный метод контрацепции следует применять до тех пор, пока не будет проведено надлежащее обследование и подготовка к беременности (УУР А, УДД 1):
-
обучение в «Школе диабета» (УУР В, УДД 2).
-
информирование пациентки с СД и членов ее семьи о возможном риске для матери и плода (УУР А, УДД 1).
-
перевод на инсулинотерапию при СД 2 типа.
-
достижение целевых уровней гликемического контроля за 3–4 месяца до зачатия (УДД 2; УУР В):
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 6,1 ммоль/л (УУР С, УДД 3);
-
глюкоза плазмы через 2 ч после еды < 7,8 ммоль/л (УУР С, УДД 3);
-
HbA1c < 6,0% (УУР В, УДД 2).
-
-
контроль АД (не более 130/80 мм рт. ст.), при артериальной гипертензии – антигипертензивная терапия (отмена ингибиторов АПФ и БРА до наступления беременности) (УУР В, УДД 2).
-
определение уровня ТТГ и свободного Т4 + АТ к ТПО у пациенток с СД 1 типа (повышенный риск заболеваний щитовидной железы) (УУР В, УДД 2).
-
фолиевая кислота 400-800 мкг в сутки (УУР А, УДД 1).
-
иодид калия 150 мкг в сутки – при отсутствии противопоказаний, использование йодированной соли (УУР А, УДД 1).
-
консультация офтальмолога — оценка тяжести ретинопатии (осмотр глазного дна с расширенным зрачком) (УУР В, УДД 2).
-
оценка стадии ХБП, консультация нефролога при необходимости (УУР В, УДД 2).
-
отмена пероральных сахароснижающих препаратов при наступлении беременности (УУР С, УДД 5).
-
отказ от курения.
-
максимально точное подтверждение беременности (определение бета-ХГЧ, УЗИ органов малого таза), ранняя явка в женскую консультацию.
Ведение беременности
-
Рациональное сбалансированное питание для адекватного обеспечения потребностей матери и плода: питание с достаточным количеством углеводов (в среднем 175 г углеводов в сутки) для предупреждения «голодного» кетоза, исключение легко усваиваемых углеводов, дополнительный прием углеводов (≈12- 15 г) перед сном или в ночное время при появлении кетонурии или повышении кетонемии. Равномерное распределение суточного объема пищи на 4–6 приемов.
-
Любые ПССП противопоказаны.
-
Разрешено использование препаратов инсулина человека короткого и средней продолжительности действия, аналогов инсулина ультракороткого (лизпро, аспарт) и длительного (детемир, гларгин 100 ЕД/мл) действия (УУР С, УДД 5). Запрещается во время беременности использование биоподобных инсулиновых препаратов, не прошедших полной процедуры регистрации лекарственных средств и дорегистрационных клинических испытаний у беременных. Все инсулиновые препараты должны быть назначены беременным с обязательным указанием торгового наименования.
-
Ежедневный самоконтроль гликемии: не менее 7 раз в сутки (перед и через 1 или 2 часа после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч (УУР В, УДД 2).
-
Самоконтроль кетонурии или кетонемии утром натощак 1 раз в 2 недели, а также при интеркуррентных заболеваниях; при явлениях раннего токсикоза; при гипергликемии >11,0 ммоль/л (УДД 2, УУР С).
-
Цели гликемического контроля:
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,3 ммоль/л (УУР А, УДД 2);
-
глюкоза плазмы через 1 час после еды < 7,8 ммоль/л или через 2 часа после еды <6,7 ммоль/л (УУР А, УДД 2);
-
HbA1c < 6,0 % (УУР А, УДД 2).
-
-
Индивидуально могут быть определены другие целевые показатели гликемического контроля (при наличии сосудистых осложнений СД).
-
Контроль HbA1c – 1 раз в 6-8 недель (УУР В, УДД 2).
-
Продолжение приема фолиевой кислоты согласно акушерским показаниям (УУР В, УДД 2).
-
Осмотр офтальмолога (глазное дно с расширением зрачка, препараты, используемые для мидриаза не противопоказаны при беременности) – 1 раз в триместр, при развитии пролиферативной ДР или выраженном ухудшении препролиферативной ДР – безотлагательная лазеркоагуляция (УУР В, УДД 2).
-
Наблюдение акушера-гинеколога, эндокринолога или терапевта (измерение массы тела, АД, оценка уровня гликемии, коррекция инсулинотерапии), мультидисциплинарный подход к ведению беременности (УУР В, УДД 2).
-
Общий анализ мочи, анализ мочи на соотношение альбумин/креатинин, СКФ (проба Реберга) – не менее 1 раза в триместр (УУР В, УДД 2).
При развитии и прогрессировании осложнений СД и присоединении сопутствующих заболеваний вопрос о частоте наблюдения и обследований решается индивидуально (не менее 1 раза в 2-3 недели), при необходимости госпитализация в стационар.
-
Антибиотикотерапия при выявлении инфекции мочевыводящих путей (пенициллины в I триместре, пенициллины или цефалоспорины – во II или III триместрах).
-
Антенатальная оценка состояния плода (УЗИ, кардиотокография по назначению акушера-гинеколога).
Риск развития гипогликемических состояний увеличивается:
-
В I триместре беременности с 7-8 по 12-13 недели беременности
-
После 36 недели беременности
-
В послеродовом периоде
Риск кетоацидоза во время беременности увеличивается в следующих ситуациях:
-
Ранний токсикоз тяжелой степени
-
Дефицит инсулина (пропуск инъекции инсулина, поломка инсулиновой помпы, неадекватное увеличение доз)
-
Инфекции
-
Интеркуррентные заболевания
-
Гастропарез
-
Введение глюкокортикостероидов с целью профилактики респираторного дистресс-синдрома плода
-
Токолиз β-адреномиметиками (гексопреналин, тербуталин, сальбутамол)
-
Стресс
-
Недостаточный самоконтроль гликемии
-
Отсутствие контроля гликемии через 1-2 часа после еды
-
Отсутствие контроля кетонемии
-
Кетоацидоз при беременности может развиться в течение 6-12 часов при гликемии > 11,0 ммоль/л
Помповая инсулинотерапия
Применение помповой инсулинотерапии во время беременности возможно только после обучения пациентки, перевод не позднее 12-13 недели беременности, при условии наличия персонала, имеющего опыт ведения больных с использованием данного метода лечения.
Во время беременности ПРОТИВОПОКАЗАНЫ:
-
любые пероральные сахароснижающие препараты (УУР С, УДД 5).
-
ингибиторы АПФ и БРА (УУР В, УДД 2).
-
антибиотики (аминогликозиды, тетрациклины, макролиды и др.) (УУР В, УДД 2).
-
статины (УУР В, УДД 2).
Наступление беременности на фоне приема данных препаратов не является показанием к прерыванию беременности.
Антигипертензивная терапия во время беременности
-
Препарат выбора – метилдопа (УУР В, УДД 2).
-
При недостаточной эффективности метилдопы могут назначаться:
-
— блокаторы кальциевых каналов (нифедипин) (УУР В, УДД 2).
-
— β1-селективные адреноблокаторы (метопролол) (УУР В, УДД 2).
-
— Диуретики – по жизненным показаниям (олигурия, отек легких, сердечная недостаточность) (УДД 2; УУР В).
-
Ведение родов при СД 1 типа
-
Плановая госпитализация для подготовки к родам не позднее 37 недели беременности (индивидуальное решение при отягощенном течении беременности)
-
Срок и метод родоразрешения – определяются акушерскими показаниями.
Инсулинотерапия во время родов через естественные родовые пути
-
Контроль гликемии в родах проводится каждые 1-2 часа с целю профилактики гипогликемических и гипергликемических эпизодов.
-
В родах через естественные родовые пути потребность в инсулине снижается, необходима своевременная коррекция инсулинотерапии.
-
Целевые показатели глюкозы плазмы в родах 4,5 – 7,0 ммоль/л (профилактика неонатальной гипогликемии, гипоксии плода).
-
При гипергликемии более 7,9 ммоль/л необходимо введение коррекционного болюса под контролем гликемии.
-
При уровне глюкозы плазмы < 4,5 ммоль/л: в I периоде родов прием 12 г углеводов, во II и III периоде родов в/в введение 5% или 10% раствора глюкозы.
-
При уровне глюкозы плазмы > 11,0 ммоль/л и признаках кетоацидоза начать в/в инфузию инсулина (инфузомат) из расчета 0,1-0,13 ЕД/кг/ч.
Инсулинотерапия во время родов путем кесарева сечения
-
При плановом оперативном родоразрешении и использовании режима многократных инъекций инсулина дозу инсулина продленного действия накануне операции уменьшить на 50%. При целевом уровне гликемии перед операцией инсулин не вводить.
-
После извлечения новорожденного начать в/в введение 5% раствора глюкозы в течение 6-12 часов для предотвращения развития метаболического ацидоза.
-
При использовании инсулинотерапии в режиме постоянной подкожной инфузии накануне операции с 21.00 скорость введения инсулина уменьшить на 50%, за 1-2 часа перед операцией на 70% от ранее водимой базальной скорости (под контролем гликемии).
При экстренном родоразрешении
-
При использовании режима многократных инъекций инсулина начать в/в введение 5-10% раствора глюкозы в течение 12-24 часов.
-
При использовании режима постоянной подкожной инфузии инсулина снизить базальную скорость на 75% (установить один стандартный режим на 24 часа).
Ведение послеродового периода
-
Контроль гликемии каждые 2-4 часа. Целевой уровень глюкозы плазмы в пределах 6,0 – 8,5 ммоль/л.
-
Углеводный коэффициент на еду, как правило, не превышает 1 ед инсулина на 10- 12 г углеводов (1 ХЕ).
-
У больных СД 2 типа инсулин отменить при достижении целевых значений гликемии на фоне диеты.
Грудное вскармливание
-
СД не является противопоказанием для лактации. При грудном вскармливании доза болюсного инсулина уменьшается на 30 – 50%.
-
При необходимости проведения терапии ингибиторами АПФ или БРА II лактация противопоказана (для прерывания лактации каберголин 0,5 мг, 1 таб. в день, в течение 2 дней).
17. ГЕСТАЦИОННЫЙ САХАРНЫЙ ДИАБЕТ
Диагностика нарушения углеводного обмена во время беременности проводится в 2 этапа:
-
При первом обращении беременной к врачу любой специальности на сроке с 6-7 недели до 24 недель рекомендуется определение глюкозы венозной плазмы натощак (УУР В, УДД 2).
-
При подозрении на манифестный СД рекомендуется определение гликемии в любое время дня независимо от приема пищи или HbA1c.
-
Всем женщинам, у которых не было выявлено нарушение углеводного обмена на ранних сроках беременности, между 24 и 28 неделями рекомендуется проводить пероральный глюкозотолерантный тест (ПГТТ) с 75 г глюкозы (тест может быть проведен вплоть до 32 недели беременности) (УУР В, УДД 2).
Пороговые значения глюкозы венозной плазмы для диагностики ГСД
|
ГСД, при первичном обращении |
|
|
Глюкоза венозной плазмы1 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
ГСД, в ходе ПГТТ с 75 г глюкозы на 24 – 28 неделе беременности |
|
|
Глюкоза венозной плазмы2 |
ммоль/л |
|
Натощак |
≥ 5,1, но < 7,0 |
|
Через 1 ч |
≥ 10,0 |
|
Через 2 ч |
≥ 8,5, но < 11,1 |
1 Исследуется только уровень глюкозы в венозной плазме. Использование проб цельной капиллярной крови не рекомендуется.
2 По результатам ПГТТ для установления диагноза ГСД достаточно хотя бы одного значения уровня глюкозы венозной плазмы из трех, которое было бы равным или выше порогового. При получении аномальных значений в исходном измерении нагрузка глюкозой не проводится; при получении аномальных значений во второй точке, третьего измерения не требуется.
Пороговые значения глюкозы венозной плазмы и HbA1c для диагностики манифестного (впервые выявленного) СД во время беременности
| Манифестный (впервые выявленный) СД у беременных1 | |
|---|---|
|
Глюкоза венозной плазмы натощак |
≥ 7,0 ммоль/л |
|
Глюкоза венозной плазмы через 2 ч в ходе ПГТТ с 75 г глюкозы |
≥ 11,1 ммоль/л |
|
HbA1c2 |
≥ 6,5 % |
|
Глюкоза венозной плазмы вне зависимости от времени суток и приема пищи при наличии симптомов гипергликемии |
≥ 11,1 ммоль/л |
1 Если аномальные значения были получены впервые и нет симптомов гипергликемии, то предварительный диагноз манифестного СД во время беременности должен быть подтвержден уровнем глюкозы венозной плазмы натощак или HbA1c с использованием стандартизированных тестов. При наличии симптомов гипергликемии для установления диагноза СД достаточно одного определения в диабетическом диапазоне (гликемии или HbA1c). В случае выявления манифестного СД он должен быть в ближайшие сроки квалифицирован в какую-либо диагностическую категорию согласно действующей классификации ВОЗ, например, СД 1 типа, СД 2 типа и т. д.
2 Исследование должно быть выполнено с использованием метода определения HbA1c, сертифицированного в соответствии с National Glycohemoglobin Standartization Program (NGSP) или International Federation of Clinical Chemists (IFCC) и стандартизованного в соответствии с референсными значениями, принятыми в DCCT (Diabetes Control and Complications Study).
Если глюкоза венозной плазмы натощак < 5,1 ммоль и через 1 ч в ходе перорального глюкозотолерантного теста < 10,0 ммоль, а через 2 ч ≥ 7,8 ммоль и < 8,5 ммоль, что соответствует нарушенной толерантности к глюкозе у небеременных, то для беременных это будет вариантом нормы.
Алгоритм диагностики нарушений углеводного обмена во время беременности
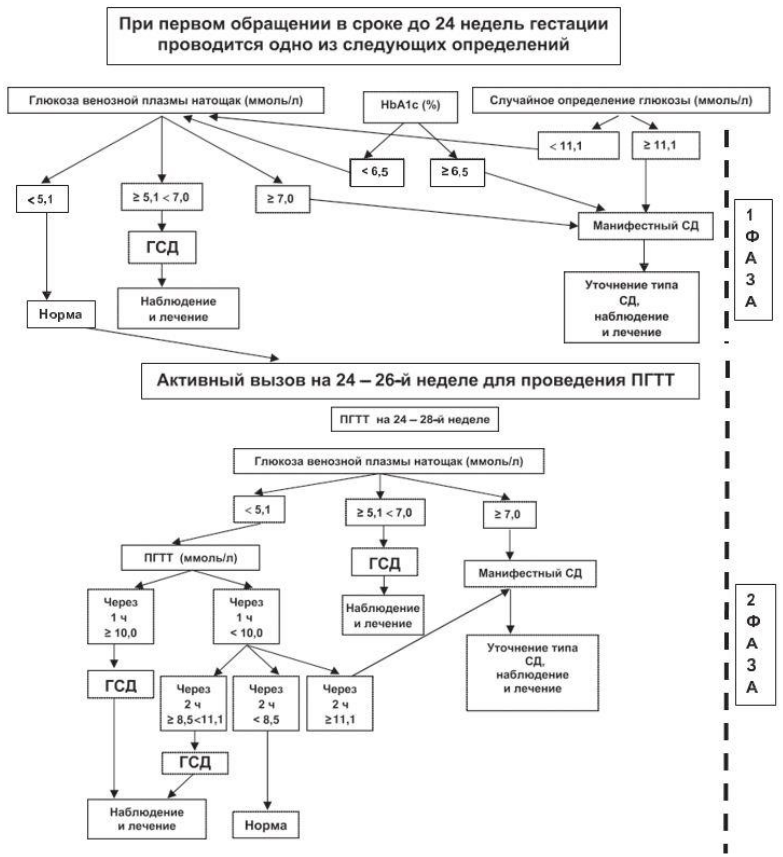
ЛЕЧЕНИЕ
-
Модификация образа жизни:
-
Питание с полным исключением легко усваиваемых углеводов и ограничением жиров. Рекомендованное количество углеводов — 175 г для адекватного обеспечения потребностей матери и плода или не менее 40% от расчетной суточной калорийности питания под контролем гликемии и кетоновых тел в моче. При появлении кетонурии увеличить количество разрешенных углеводов. Углеводы распределяются на 3 основных приема пищи и 2-3 перекуса в день. Каждый прием пищи должен содержать медленно усваиваемые углеводы, белки, моно- и полиненасыщенные жиры, пищевые волокна. Суточное количество пищевых волокон должно быть не менее 28 грамм суммарно из клетчатки, разрешенных овощей, фруктов, листовых салатов, злаковых и отрубей.
-
Дозированные аэробные физические нагрузки в виде ходьбы не менее 150 минут в неделю, плавание в бассейне, акваэробика и йога для беременных, скандинавская ходьба.
-
-
Ежедневный самоконтроль гликемии с помощью портативных приборов (глюкометров), калиброванных по плазме: натощак, через 1 час от начала основных приемов пищи, если пациентка находится только на диетотерапии. При назначении инсулинотерапии – ежедневный самокнтроль гликемии: не менее 7 раз в сутки (перед и через 1 час после приемов пищи, на ночь), при плохом самочувствии, при необходимости (риск гипогликемии, титрация дозы пролонгированного инсулина) – в 3 и 6 ч.
-
Цели гликемического контроля:
-
глюкоза плазмы натощак/перед едой/на ночь/ночью < 5,1 ммоль/л (УУР С, УДД 5);
-
глюкоза плазмы через 1 час после еды < 7,0 ммоль/л (УУР С, УДД 5);
-
-
Самоконтроль кетонурии 1 раз в 2 недели.
-
Показания к инсулинотерапии: невозможность достижения целевых показателей гликемии (два и более нецелевых значений гликемии при соблюдении рекомендаций по диетотерапии) в течение 1–2 недель самоконтроля. Схема инсулинотерапии подбирается индивидуально.
Стартовые дозы инсулинов
При повышении гликемии выше целевого уровня через 1 час после начала приема пищи – инициация терапии ИУКД/ИКД). Стартовая доза ИУКД (ИКД): 1 ЕД на 10-12 г углеводов (1 ХЕ), вводится за 15-20/20-30 минут до приема пищи, сопровождавшегося постпрандиальной гипергликемией. Титрация дозы проводится каждые 3-4 дня с увеличением на 1-2 ЕД до достижения целевого значения постпрандиальной гликемии. С учетом инсулинорезистентности во второй половине беременности возможно введение ИУКД за 20-30 минут до еды, ИКД — за 40-60 минут до еды.
При повышении гликемии натощак выше целевого уровня — инициация терапии инсулином длительного/средней продолжительности действия. Стартовая доза базального инсулина 0,1 ЕД/кг массы тела (0,16 — 0,2 ЕД/кг при избыточной массе тела/ожирении до беременности), вводится 1 раз в сутки в 22.00-24.00. Титрация дозы проводится каждые 3 дня с увеличением на 1-2 ЕД до достижения целевого значения гликемии натощак. При дозе базального инсулина > 40 ЕД/сутки целесообразно рассмотреть двукратный режим введения (30% дозы утром и 70% на ночь, если продолжительность действия препарата менее 20 часов).
При выявлении манифестного СД – инициация базис-болюсной инсулинотерапии. Стартовая суточная доза инсулина 0,4 ЕД/кг массы тела (0,5 ЕД/кг при избыточной массе тела/ожирении), распределяется по 50% на базальный и болюсный инсулины. Базальный инсулин вводится 1 раз в сутки в 22.00-24.00 Болюсный инсулин распределяется на 3 введения за 15-20 минут (ИУКД) или 20-30 минут (ИКД) до основных приемов пищи в пропорциях: 40% перед завтраком и по 30% перед обедом и ужином. Титрация доз проводится под контролем гликемии каждые 3 дня по алгоритмам, представленным выше.
При выявлении УЗ-признаков диабетической фетопатии рекомендуется немедленная коррекция питания, дополнительный контроль гликемии через 2 часа от начала приема пищи (целевой уровень менее 6,7 ммоль/л) с целью выявления возможного смещения пиков гипергликемии при употреблении большого количества жира и белка и рассмотрение вопроса о назначении прандиального инсулина при выявлении гипергликемии.
Ведение родов при ГСД
-
Плановая госпитализация в стационар.
-
Срок и метод родоразрешения – определяется акушерскими показаниями.
-
ГСД не является показанием для операции кесарева сечения. Рекомендуется руководствоваться общепринятыми в акушерстве показаниями к абдоминальному родоразрешению (УДД 2; УУР В).
Тактика после родов при ГСД
-
После родов у всех пациенток с ГСД отменяются инсулинотерапия и диета.
-
В течение первых 2 суток после родов обязательное измерение уровня глюкозы венозной плазмы натощак с целью выявления возможного нарушения углеводного обмена.
-
Через 4–12 недель после родов всем женщинам с уровнем глюкозы венозной плазмы натощак < 7,0 ммоль/л проводится ПГТТ с 75 г глюкозы (исследование глюкозы плазмы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена.
-
Диета, направленная на снижение массы при ее избытке (УУР А, УДД 1).
-
Расширение физической активности (УУР А, УДД 1).
-
Планирование последующих беременностей.
Необходимо информирование педиатров о необходимости контроля за состоянием углеводного обмена и профилактики СД 2 типа у ребенка, мать которого перенесла ГСД.
18. КОНТРАЦЕПЦИЯ ПРИ САХАРНОМ ДИАБЕТЕ
Медицинские критерии приемлемости методов контрацепции (ВОЗ, Пятое издание, 2015 г.)
Классификация категорий и использование шкал категорий на практике
| Категория | Описание |
|---|---|
|
1 |
Состояние/заболевание, при котором нет никаких противопоказаний к использованию данного метода контрацепции. |
|
2 |
Состояние/заболевание, при котором ожидаемая польза от применяемого метода контрацепции в целом превосходит теоретические и доказанные риски |
|
3 |
Состояние/заболевание, при котором теоретические и доказанные риски в целом превосходят ожидаемую пользу от применения данного метода контрацепции |
|
4 |
Состояние/заболевание, при котором использование данного метода контрацепции абсолютно противопоказано |
| Категория | Клиническое обследование проведено в полном объеме | Провести клиническое обследование в полном объеме не представляется возможным |
|---|---|---|
|
1 |
Использование метода допускается при любых обстоятельствах |
Да (метод допускается использовать) |
|
2 |
В большинстве случаев нет противопоказаний к использованию метода |
|
|
3 |
Использовать метод, как правило, не рекомендуется, за исключением тех случаев, когда более подходящее средство контрацепции или его использование является неприемлемым для клиента |
Нет (использовать метод не рекомендуется) |
|
4 |
Использование метода абсолютно противопоказано |
| Категория | Примечания | |
|---|---|---|
|
A |
Операция возможна |
Нет никаких причин медицинского характера, заставляющих отказать в стерилизации |
|
C |
Операцию можно провести, но с осторожностью |
Операцию выполняют в плановом порядке, но с более тщательной подготовкой, принятием определенных мер предосторожности и проведением консультаций |
|
D |
Операцию следует отложить |
Операцию откладывают до тех пор, пока не будет уточнен диагноз, проведено лечение или пока состояние больного не изменится. На некоторое время можно предложить другой метод контрацепции |
|
S |
Необходимы особые условия |
Операция возможна только при достаточном опыте хирурга и прочего персонала и хорошей оснащенности медицинского учреждения (в том числе наличии оборудования для общей анестезии). Следует определиться с наиболее подходящими для пациента методикой операции и методом обезболивания. Если пациенту необходимы дополнительные консультации или операция откладывается по иным причинам, на некоторое время можно предложить другой метод контрацепции. |
Допустимость применения методов контрацепции по категориям в зависимости от состояния пациентки
| Категория больных | КОК | КГКП | КГКВК | КГИК | ППП | МПАД/НЭСЭ | ЛНГ/ЭГ | КОКЭ | ЛНГЭ | УА | Cu-ВМС | ЛНГ-ВМС | БМ | ХС |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
|
Гестационный СД в анамнезе |
1 |
1 |
1 |
1 |
1 |
1 |
1 |
нд |
нд |
нд |
1 |
1 |
1 |
A |
|
СД 1 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД 2 типа БЕЗ сосудистых осложнений |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
C |
|
СД в сочетании с нейропатией/ретинопатией/нефропатией |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
|
СД продолжительно-стью более 20 лет либо наличие макрососудистых осложнений |
3/4 |
3/4 |
3/4 |
3/4 |
2 |
3 |
2 |
нд |
нд |
нд |
1 |
2 |
1 |
S |
Примечания: КОК – комбинированные оральные контрацептивы; КГКП – комбинированные гормональные контрацептивные пластыри; КГКВК – комбинированное гормональное контрацептивное вагинальное кольцо; КГИК – комбинированный гормональный инъекционный контрацептив; ППП – пероральные прогестагенные препараты; МПАД – медроксипрогестерона ацетата депо; НЭСЭ – норэтистерона энантат в инъекционной форме; ЛНГ/ЭТ – имплант, содержащий левоноргестрел или этоногестрел; КОКЭ – КОК для экстренной контрацепции; ЛНГЭ – левоноргестрел для экстренной контрацепции; УА – улиприста- ла ацетат для экстренной контрацепции; нд – нет данных; Cu-ВМС – медь-содержащее внутриматочное средство; ЛНГ-ВМС — левоноргестрел-высвобождающая внутриматочная контрацептивная система; БМ – барьерные методы контрацепции (презервативы, спермициды, диафрагмы); ХС – хирургическая стерилизация.
Выбор метода контрацепции
| Состояние здоровья женщины с СД | Метод контрацепции | |
|---|---|---|
|
Таблетированные препараты |
Механические, местные |
|
|
Больные СД 1 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
|
|
|
Больные СД 2 типа, достигшие целей гликемического контроля, без выраженных сосудистых осложнений |
|
|
|
Больные СД 2 типа с гипертриглицери-демией и нарушениями функции печени |
Не показаны |
|
|
Больные СД 1 типа и СД 2 типа, не достигшие целей гликемического контроля и/или с выраженными сосудистыми осложнениями |
Не показаны КОК (УУР В, УДД 3) и чистые прогестагены (УУР В, УДД 2). |
Механические (безусые Cu-ВМС; ЛНГ – ВМС «Мирена») и химические (спринцевания, пасты) |
|
Больные СД 1 типа, имеющие 2 и более детей и/или тяжелое течение основного заболевания |
Не показаны |
ЛНГ – ВМС «Мирена»; Добровольная хирургическая стерилизация |
Больным СД не рекомендуются следующие методы контрацепции:
-
чистые прогестагены у больных СД 1 типа (кроме ЛНГ-ВМС «Мирена»);
-
влагалищная диафрагма;
-
ритмический метод контрацепции.
Негормональные методы контрацепции у больных СД
-
Больные СД могут успешно и безопасно применять барьерные методы контрацепции (УУР В, УДД 1).
-
Хирургическая стерилизация у больных СД представляет собой эффективный метод контрацепции, однако само оперативное вмешательство у больных СД даже в отсутствие сосудистых осложнений чревато более медленным заживлением операционной раны, а наличие таких осложнений повышает риск осложненного течения послеоперационного периода (в частности, инфекционных осложнений). В связи с этим, в случае решения использовать этот метод контрацепции рекомендуется назначение профилактических курсов антибиотиков (УДД 2, УУР С).
В период лактации рекомендуются следующие методы контрацепции:
-
прогестагены предпоследнего поколения (Дезогестрел – «Чарозетта») (УДД 2, УУР С);
-
механические (безусые Cu-ВМС – не ранее, чем через 6 недель после родов;
-
ЛНГ – ВМС «Мирена» – не ранее, чем через 6 недель после родов;
-
химические (спринцевания, пасты).
19. САХАРНЫЙ ДИАБЕТ У ДЕТЕЙ И ПОДРОСТКОВ
19.1. САХАРНЫЙ ДИАБЕТ 1 ТИПА
Целевые показатели гликемического контроля в детском возрасте (Адапт. ISPAD 2018)
|
Глюкоза плазмы (ммоль/л) |
Натощак / перед едой |
4,0-7,0 |
|
Через 2 часа после еды |
5,0-10,0 |
|
|
На ночь / ночью |
4,4-7,8 |
|
|
НbА1с1 (%) |
<7,02 |
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%
2 Целевые уровни глюкозы крови и НbА1с должны быть индивидуализированы для каждого пациента:
-
Более низкий уровень НbА1с (< 6,5%) допустим только при отсутствии необоснованного риска тяжелой гипогликемии, частых эпизодов легкой гипогликемии и снижения качества жизни ребенка и родителей;
-
Более высокий уровень НbА1с (< 7,5%) целесообразен у детей, которые не могут сообщить о симптомах гипогликемии, с нарушением восприятия гипогликемии/тяжелой гипогликемией в анамнезе, недостаточным контролем уровня глюкозы крови.
Примечание: Необходимыми условиями достижения целевого уровня гликемического контроля являются:
-
Регулярный контроль НbА1с;
-
Использование непрерывного мониторирования глюкозы или регулярный самоконтроль гликемии 6-10 раз в сутки;
-
Регулярная оценка и коррекция лечения.
Рекомендации по мониторингу контроля углеводного обмена (ISPAD, 2018)
-
Пациентам, находящимся на интенсифицированной инсулинотерапии или на терапии с помощью инсулиновой помпы, рекомендуется проводить исследование гликемии от 6 до 10 раз в сутки (УУР В, УДД 3).
-
Количество исследований может повышаться при подборе дозы инсулина у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
-
Исследование кетоновых тел в крови или моче должно проводиться при заболеваниях с повышением температуры и/или рвотой, при плохом самочувствии и уровне ГП выше 14 ммоль/л, особенно при помповой инсулинотерапии, полиурии, сонливости, болях в животе, одышке.
-
Частота проведения анализов на HbA1c составляет минимум 1 раз в 3 мес (УУР А, УДД 3).
Рекомендации по питанию
Суточное количество ХЕ индивидуально, зависит от возраста и пола ребенка, с учетом индекса массы тела, образа жизни (ниже представлены средние значения):
-
4 – 6 лет 12 – 13 ХЕ
-
7 – 10 лет 15 – 16 ХЕ
-
11 – 14 лет 18 – 20 ХЕ (мальчики), 16 – 17 ХЕ (девочки)
-
15 – 18 лет 19 – 21 ХЕ (мальчики), 17 – 18 ХЕ (девочки)
У подростков с избыточной массой тела количество ХЕ должно быть ниже рекомендуемых по возрасту.
Потребность в инсулине в детском возрасте
| Возрастной период | Средняя суточная потребность, ЕД/кг массы тела |
|---|---|
|
Фаза частичной ремиссии |
менее 0,5 |
|
Препубертатный |
0,7 – 1,0 |
|
Пубертатный |
1,2 — 2,0 |
Особенности диабетического кетоацидоза у детей и подростков
Лечение следует проводить в центрах, имеющих опыт работы с ДКА у детей и подростков, и где могут регулярно проверять показатели жизненно важных функций, неврологический статус и лабораторные результаты. Если для этого имеются географические ограничения, до перевода в специализированный центр следует организовать телефонную связь с врачом, обладающим экспертными знаниями в области ДКА.
Возмещение жидкости следует начать до инсулиновой терапии. По необходимости расширяют объем для восстановления периферической циркуляции. Рассчитывают дальнейшую норму приема жидкости, включая обеспечение дневной потребности в жидкости, стремясь равномерно восполнить предполагаемый дефицит жидкости за 48 ч.
Норма приема жидкости обычно не должна превышать дневную норму при поддержании более чем в 1,5–2 раза. Суточная физиологическая потребность зависит от возраста ребенка и составляет:
-
в возрасте до 1 года – 120-140 мл/кг
-
в возрасте 2 лет – 115-125 мл/кг
-
в возрасте 5 лет – 90-100 мл/кг
-
в возрасте 10 лет – 70-85 мл/кг
-
в возрасте 14 лет – 50-60 мл/кг
-
в возрасте 18 лет – 40-50 мл/кг.
Упрощенное количество вводимой при ДКА жидкости составляет: при весе ребенка менее 10 кг – 4 мл/ кг/ч, при весе ребенка 11-20 кг – 40 мл/ч+2 мл/кг/ч, при весе ребенка более 20 кг – 60 мл/ч+1 мл/кг/ч. К рассчитанной физиологической потребности в зависимости от степени дегидратации добавляют 25-50 мл/кг/ сут. В первые 8 ч вводится примерно 50% рассчитанного объема, оставшиеся 50% — в течение остальных 16 ч.
Инсулинотерапию начинают с 0,05–0,1 ед/кг/ч в течение 1–2 ч после начала терапии возмещения жидкости, до разрешения ДКА, с последующей коррекций.
Во время первоначального восполнения объема уровень ГП резко снижается. После начала инсулинотерапии концентрация ГП обычно снижается со скоростью 2–5 ммоль/л в час в зависимости от времени и количества назначаемой глюкозы.
-
Для предотвращения чрезмерно быстрого снижения концентрации ГП и гипогликемии необходимо добавить 5% раствор глюкозы к в/в вводимым растворам, когда уровень ГП снизится примерно до 14–17 ммоль/л или раньше, если скорость снижения очень высока. Может возникнуть необходимость использования 10% раствора глюкозы при продолжающемся введении инсулина для коррекции метаболического ацидоза.
-
Если уровень ГП снижается очень быстро (>5 ммоль/л в час) после первоначального восполнения жидкости, необходимо рассмотреть вопрос о дополнительном назначении глюкозы даже до того, как уровень ГП снизится до 17 ммоль/л.
Калий. Если у пациента наблюдается гипокалиемия, необходимо задержать возмещающую терапию калия до тех пор, пока не появится диурез. В противном случае, начинают с концентрации калия 40 ммоль/л для пациентов, получающих жидкость в объеме более 10 мл/кг/ч.
Введение бикарбоната не рекомендуется, за исключением лечения гиперкалиемии, угрожающей жизни.
Отек головного мозга – грозное осложнение ДКА. Распространенность составляет 0,5–0,9%, показатель смертности — 21–24%. Редко проявляется позже подросткового возраста. Возможные ФР развития отека мозга при диагностике или при терапии ДКА:
-
выраженная гиперкапния при первичном осмотре после определения степени ацидоза;
-
повышенный уровень мочевины при первичном обследовании;
-
тяжелый ацидоз при первичном обследовании;
-
терапия бикарбонатом для коррекции ацидоза;
-
быстрое снижение эффективной осмолярности плазмы;
-
затухающее повышение измеренного уровня натрия плазмы или раннее снижение натрия, скорректированного глюкозой, в ходе терапии;
-
большие объемы жидкости, назначаемые в первые 4 ч;
-
инсулинотерапия в течение первого часа инфузионной терапии.
Признаки и симптомы отека головного мозга
-
Головные боли и замедление частоты сердечных сокращений.
-
Изменения неврологического статуса (беспокойство, раздражительность, повышенная сонливость, недержание мочи).
-
Специфические неврологические признаки (например, парезы черепно-мозговых нервов).
-
Повышение АД.
-
Снижение насыщения O2.
Лечение отека головного мозга начинают, как только возникнут подозрения на его развитие.
-
Уменьшают скорость введения жидкостей на треть.
-
Вводят маннитол в дозе 0,5–1,0 г/кг в/в в течение 10–15 мин и повторяют назначение, если нет ответной реакции в период от 30 мин до 2 ч.
-
Гипертонический солевой раствор (3%) в дозе 2,5–5,0 мл/кг в течение
10–15 мин может быть альтернативой маннитолу, если нет первичной ответной реакции на маннитол. -
Гиперосмолярные агенты должны быть доступны у постели больного.
-
Необходимо приподнять изголовье кровати до 30°.
-
Интубация может быть необходима для пациентов с угрозой дыхательной недостаточности.
-
После начала терапии отека головного мозга провести компьютерную томографию для исключения состояний, требующие срочной нейрохирургической операции (внутричерепное кровотечение, церебро-васкулярный тромбоз и пр.).
Особенности осложнений СД 1 типа у детей и подростков
Скрининг на диабетические осложнения
Ретинопатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР А, УДД 2).
Нефропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 2).
Нейропатия – проводится ежегодно, начиная с возраста 11 лет при длительности заболевания более 2 лет (УУР В, УДД 3).
Макроангиопатия – липидный профиль при диагностике СД, затем каждые 2 года с возраста 11 лет (УУР В, УДД 3), АД – ежегодно (УУР В, УДД 2).
При появлении МАУ – исключить заболевания/состояния, которые могут быть причиной появления белка в моче:
-
декомпенсация СД с кетозом,
-
фебрильная температура,
-
инфекция мочевыводящих путей,
-
интенсивная физическая нагрузка,
-
высокобелковая диета (> 1,5 г/кг массы тела),
-
повышенная подвижность почек,
-
ортостатическая протеинурия (отмечается у подростков в период интенсивного роста; исключается путем определения протеинурии в моче, собранной отдельно в дневные и ночные часы, причем в ночное время – строго в положении лежа).
Ограниченная подвижность суставов (ОПС), или хайропатия
-
ОПС – двусторонние безболезненные контрактуры суставов, в первую очередь кистей рук, при прогрессировании – лучезапястных, локтевых суставов, шейного отдела позвоночника и др.
-
В основе развития ОПС лежит избыточное гликирование коллагена.
-
Развивается при длительности СД > 3 лет, в основном в препубертатном и пубертатном возрасте.
-
Наблюдается у длительно декомпенсированных больных, часто – в сочетании с другими осложнениями
-
СД, в том числе с задержкой физического развития и катарактой.
-
Диагностика: визуальная – путем складывания кистей рук ладонной поверхностью внутрь.
-
Методы терапии отсутствуют.
19.2. НЕИММУННЫЕ ФОРМЫ СД
Неиммунные формы СД («СД не 1 типа») могут составлять до 10 % всех случаев СД у детей и подростков:
-
СД 2 типа;
-
МОDY (СД «зрелого типа» у молодых);
-
неонатальный СД;
-
СД, ассоциированный с генетическими синдромами (DIDMOAD, синдром Альстрема, синдром Прадера-Вилли и др).
Возможность других типов СД следует рассмотреть у ребенка, не имеющего аутоантител, ассоциированных с СД 1 типа в следующих случаях (УУР В, УДД 2):
-
аутосомно-доминантный семейный анамнез диабета (MODY)
-
возраст менее 12 месяцев и особенно в первые 6 месяцев жизни (неонатальный СД)
-
гипергликемия натощак 6,1-8,5 ммоль, особенно при отсутствии симптомов СД
-
длительный медовый месяц более 1 года или необычно низкая потребность в инсулине (≤0.5 ЕД/кг/сутки) при длительности СД более 1 года
-
ассоциированные заболевания, такие как глухота, оптическая атрофия, или другие синдромальные особенности (митохондриальная болезнь)
-
в анамнезе применение препаратов с известной токсичностью для β-клеток или вызывающие инсулинорезистентность причины (например, иммуносупрессивные препараты такие как акролимус, циклоспорин; глюокортикоиды или некоторые антидепрессанты).
Алгоритм лечения дифференциальной диагностики СД у детей и подростков
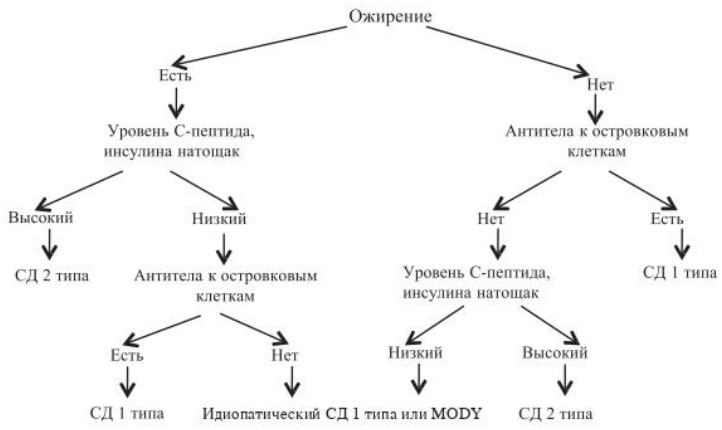
СД 2 типа
Особенности манифестации СД 2 типа у детей и подростков
-
У большинства больных начало бессимптомное или малосимптомное.
-
У 5–25 % подростков, которые впоследствии классифицируются как СД 2 типа, в начале заболевания имеется выраженный дефицит инсулина из-за глюко- и липотоксичности.
-
У части больных СД 2 типа могут иметься аутоантитела, характерные для СД 1 типа.
-
У 30–40 % подростков СД 2 типа манифестирует с кетозом, в отдельных случаях – с гиперосмолярным гипергликемическим состоянием.
Диагностические критерии гипергликемического гиперосмолярного состояния:
-
глюкоза плазмы ≥ 33 ммоль/л;
-
осмолярность плазмы ≥ 330 мосм/л;
-
умеренный ацидоз – бикарбонаты ≥ 15 ммоль/л;
-
незначительная кетонурия ≤ 1,5 ммоль/л.
Все случаи СД у детей и подростков с ожирением, в том числе и при острой манифестации, требуют исключения СД 2 типа.
СД 2 типа вероятен при наличии следующих признаков:
-
ожирение;
-
возраст ребенка старше 10 лет;
-
случаи СД 2 типа в семейном анамнезе;
-
аcantosis nigricans;
-
расовая или этническая группа высокого риска;
-
отсутствие панкреатических аутоантител;
-
нормальный или высокий уровень С-пептида;
-
инсулинорезистентность.
Определение инсулинорезистентности проводится с учетом концентрации иммунореактивного инсулина (ИРИ) и уровня глюкозы плазмы (ГП) натощак и в ходе ПГТТ:
| Параметр оценки | Формула расчета | Норма |
|---|---|---|
|
Индекс HOMA |
(ИРИ баз. · ГП баз.) / 22,5 |
< 3,4 |
|
Индекс Caro |
ГП баз. / ИРИ баз. |
> 0,3 |
|
Индекс Matsuda (по результатам ПГТТ): |
10 000 / (ИРИ баз. · ГП баз. · ИРИ ср. · ГП ср.)-½ |
> 3,4 |
Алгоритм лечения СД 2 типа у детей и подростков
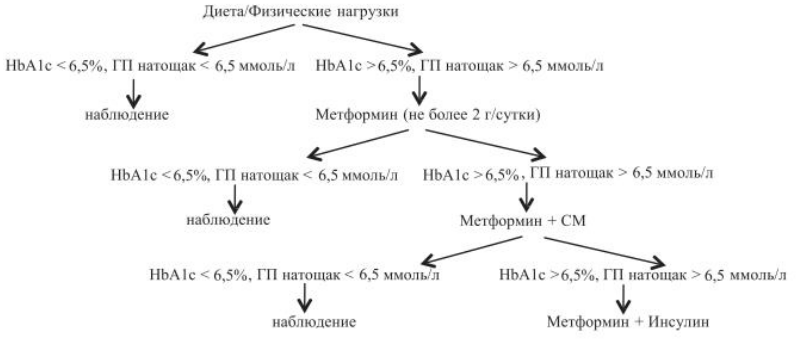
Скрининг детей на СД 2 типа
|
Частота |
Каждые 2 года, начиная с 10-летнего возраста |
|
Группы риска, в которых проводится скрининг |
|
|
Метод |
Определение глюкозы плазмы натощак, при необходимости – ПГТТ |
Особенности течения СД 2 типа у детей и подростков
-
Может возникать временная потребность в инсулине на фоне стрессов и интеркуррентных заболеваний.
-
Рано возникает инсулинозависимость.
-
Характерны ранние микро- и макрососудистые осложнения, в том числе уже при манифестации заболевания.
Лечение СД 2 типа у детей и подростков
|
Цели гликемического контроля |
Не отличаются от таковых при СД 1 типа (см. раздел 19.1) |
|
Методы |
|
Мониторинг углеводного обмена
-
Самоконтроль гликемии должен включать определение уровня ГП как натощак, так и постпрандиально, а частота определения зависит от вида сахароснижающей терапии и степени достижения целевого уровня гликемического контроля:
-
на интенсифицированной инсулинотерапии: от 6 до 10 раз в сутки;
-
на пероральной сахароснижающей терапии и/или базальном инсулине: не менее 1 раза в сутки в разное время + 1 гликемический профиль (не менее
4 раз в сутки) в неделю; -
количество исследований может повышаться у пациентов с недостижением целевых уровней гликемического контроля, при стрессах, интеркуррентных заболеваниях и физических нагрузках.
-
Уровень HbA1c определяется минимум 1 раз в 3 мес.
Тестирование на сопутствующие заболевания и осложнения
-
Микро- и макроальбуминурия, консультация окулиста, установление неалкогольной жировой дистрофии печени – при установлении диагноза и впоследствии ежегодно.
-
Контроль АД – при установлении диагноза АГ и при каждом последующем визите.
-
Дислипидемия исследуется при установлении диагноза, скрининг проводится после стабилизации метаболических показателей.
-
Анализ течения пубертата, менструальных нарушений и наличия обструктивного апноэ во сне – при установлении пубертата и регулярно впоследствии.
Моногенные формы СД
СД зрелого типа у молодых (Maturity-Onset Diabetes of the Young, MODY)
Характеристики:
-
дисфункция β-клеток;
-
начало в молодом возрасте (до 25 лет);
-
аутосомно-доминантное наследование;
-
мягкое течение, не требующее инсулинотерапии или с небольшой потребностью в инсулине, в большинстве случаев высокая чувствительность к препаратам СМ;
-
наличие как минимум 14 подтипов MODY, различающихся клинически и генетически;
-
отсутствие инсулинорезистентности.
MODY должен быть заподозрен:
-
у не страдающих ожирением пациентов;
-
при развитии СД до 25 лет;
-
при наличии СД в родословной данной семьи в двух или трех поколениях.
MODY представляет собой моногенную форму СД или нарушения углеводного обмена, которая характеризуется ранним началом, аутосомно-доминантным способом наследования, мягким, в большинстве случаем, течением, и, как правило, первичным дефектом функции β-клеток поджелудочной железы. К настоящему времени идентифицировано более 14 генов MODY, которые не описывают все случаи, клинически похожие на MODY. Таким образом, существуют еще неизвестные гены, приводящие к развитию MODY, и их еще предстоит идентифицировать. Мутации в генах GCK (MODY2), HNF1A (MODY3), HNF4A (MODY1) являются наиболее частыми причинами MODY.
Жалобы при GCK-MODY обычно отсутствуют, диагностика случайная, заболевание проявляется как умеренная гипергликемия натощак (от 6,1 до 8,0 ммоль/л, HbA1c в диапазоне от 5,8 до 7,6%, которые могут выявляться с рождения, в дальнейшем отмечается небольшое прогрессирование заболевания. Выраженная гипергликемия и микрососудистые осложнения встречаются крайне редко. Терапия в основном заключается в соблюдении диеты с ограничением легкоусвояемых углеводов, а также достаточных физических нагрузках. Осложнения СД развиваются крайне редко, поэтому медикаментозная терапия назначается в 6-12% случаев, как правило, в пожилом возрасте в связи с невозможностью соблюдать активный образ жизни. Терапия необходима во время беременности в связи с возможным развитием диабетической фетопатии у плода.
Пациенты с мутацией HNF-1α (MODY3) обычно имеют нормогликемию до подросткового возраста. Характерно развитие глюкозурии еще до нарушения углеводного обмена, что связано со снижением реабсорбции глюкозы в почках. В дальнейшем появляется постпрандиальная гипергликемия. При проведении ПГТТ уровень глюкозы плазмы через 2 часа может быть 12,0 ммоль/л и выше, даже если уровень глюкозы плазмы натощак был в пределах нормы. Описаны единичные случаи развития кетоацидоза во взрослом возрасте. Риски микрососудистых и макрососудистых осложнений сходны с таковыми при СД 1 и 2 типов. Для лечения в первую очередь используются препараты сульфонилмочевины (ПСМ), что обусловлено их высокой чувствительностью к данной терапии. Причем пациенты могут безопасно переходить с инсулинотерапии на ПСМ. Через 25-35 лет от манифестации заболевания большинство пациентов вынуждено переходить на инсулинотерапию в связи с прогрессирующей недостаточностью бета-клеток.
Дифференциальный диагноз между СД 1 и 2 типа, моногенным СД и другими формами СД имеет принципиальное значение для выбора соответствующего патогенетического метода терапии, особенностей обучения, прогноза течения заболевания. Диагностические инструменты, которые могут помочь в подтверждении типа СД, если диагноз неясен, включают в себя:
Ассоциированные с СД 1 типа аутоантитела: антитела к глютаматдекарбоксилазе (GADА); к тирозинфосфатазе (IA2); инсулиновые аутоантитела (IAA); и специфические для бета-клеток аутоантитела к транспортеру 8 цинка (ZnT8А). Наличие одного из этих антител подтверждает диагноз СД 1 типа (УУР А, УДД 1).
Молекулярно-генетическое исследование может помочь в верификации диагноза и выборе метода терапии у детей, подозрительных на наличие моногенного СД (УУР В, УДД 2).
Неонатальный СД (НСД)
Варианты НСД
-
Транзиторный: потребность в инсулине исчезает спустя несколько месяцев от манифестации, рецидивы возникают в дальнейшем в 50 % случаев.
-
Перманентный: перерыва в потребности в инсулинотерапии не наблюдается.
НСД может быть компонентом ряда генетических синдромов (IPEX-синдром, синдром Уолкотт–Роллисона, НСД в сочетании с аплазией или гипоплазией поджелудочной железы, некоторые подтипы MODY и др.).
При НСД обнаруживается множество мутаций генов, наибольшее практическое значение из которых имеет мутация в генах KCNI11 и АВСС8, кодирующих Kir 6.2 и SUR1-субъединицы АТФ-зависимых калиевых каналов, поскольку до 90 % пациентов с этими мутациями могут быть успешно переведены с инсулина на ПСМ, независимо от длительности СД.
НСД вероятен в следующих случаях:
-
СД у новорожденных или в возрасте до 6 мес;
-
семейная форма СД с поражением одного из родителей;
-
умеренное повышение глюкозы плазмы натощак (5,5–8,5 ммоль/л), особенно при семейной форме СД;
-
низкая потребность в инсулине вне ремиссии, возможность обходиться без инсулина либо выраженная инсулинорезистентность;
-
наличие экстрапанкреатических заболеваний (тугоухость, атрофия диска зрительного нерва, пигментная дегенерация сетчатки, заболевания печени, почек, атаксия и т. д.).
Наиболее часто встречающиеся генетические синдромы, связанные с СД
| Синдром | Тип наследования. Ген | Возраст манифестации СД | Инсулинозависимость | Уровень инсулина | Другие клинические проявления |
|---|---|---|---|---|---|
|
Вольфрама |
АРН WES1 |
6 лет (5–8) |
Да |
Низкий |
Атрофия диска зрительного нерва, тугоухость, несахарный диабет, поражение мочевыделительной системы и ЦНС |
|
Роджерса |
АРН SLC19A2 |
Да. В начале заболев. – чувств. к тиамину |
Низкий |
Мегалобластическая анемия, сенсорная глухота |
|
|
MODY5 |
АДН HNF-1В |
После 10 лет |
Да |
Умеренно снижен |
Поликистоз почек, аномалии внутренних половых органов, ранняя недиабетическая протеинурия |
|
Лепречаунизм |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Измененные черты лица, большие гениталии, низкий вес и рост, Acantosis nigricans, редко выживают до 6 мес. |
|
Рабсона – Менделхолла |
АДН Инсулин. рецептора |
Врожденный |
Да |
Очень высокий |
Выраженная задержка роста, ненормальное расположение зубов, Acanthosis nigricans, СПЯ |
|
Инсулино-резистентность, тип А |
АДН Инсулин. рецептора |
Подростковый |
Да |
Очень высокий |
Инсулинорезистентность без избытка массы тела, Acanthosis nigricans, СПЯ |
|
Липодистрофия |
Тотальная – сеипин и AGPAT2 (АПН), частичная – АС и PPARG (АДН) |
Врожденный или подростковый |
Да. На ранних стадиях может быть эффективен метформин |
Высокий |
Потеря подкожно-жировой ткани – частичная или тотальная. СПЯ. |
|
Альстрема |
АРН ALSM 1 |
После 10 лет |
Эффективен метформин |
От высокого до очень высокого |
Ожирение, светобоязнь, дистрофия сетчатки – до 1 года, тугоухость, может быть острая кардиомиопатия |
Примечания: АРН – аутосомно-рецессивное наследование; АДН – аутосомно- доминантное наследование; ЦНС – центральная нервная система; СПЯ – синдром поликистоза яичников.
Благодаря успехам молекулярной генетики были идентифицированы гены, связанные со многими клиническими подгруппами СД. Это объясняет клиническую гетерогенность течения заболевания, сроков диагностики, например, неонатальный СД и MODY. В настоящее время для диагностики моногенных форм СД используются молекулярно-генетические исследования, что дает возможность точно верифицировать заболевание и лечение детей с СД. В связи с высокой стоимостью таких исследований их следует применять для диагностики больных, клиника которых дает основание подозревать моногенную форму СД.
19.3. МЕДИКО-ГЕНЕТИЧЕСКОЕ КОНСУЛЬТИРОВАНИЕ СЕМЕЙ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД относится к заболеваниям с наследственной предрасположенностью. По наследству передается предрасположенность к тому же типу СД, что и у пробанда. Здоровые родственники должны быть информированы о риске развития заболевания у них.
Эмпирический риск развития СД 1 типа для родственников больных СД 1 типа
| Родственная связь по отношению к пробанду с СД | Риск |
|---|---|
|
Один сибс |
5 % |
|
Два сибса |
10–12 % |
|
Потомки отцов с СД |
6 % |
|
Потомки матерей с СД |
2 % |
|
Потомки двух больных СД родителей |
30 – 35 % |
|
Монозиготные близнецы |
30–50 % |
|
Дизиготные близнецы |
5 % |
Ступенчатый комплексный анализ молекулярно-генетических, иммунологических и гормонально-метаболических маркеров СД 1 типа позволяет оценить риск заболевания с вероятностью более 90 %.
19.4. ПЕРЕХОД ПАЦИЕНТА С СД ИЗ ПЕДИАТРИЧЕСКОЙ ВО ВЗРОСЛУЮ МЕДИЦИНСКУЮ СЛУЖБУ
Подростковый период – переходная фаза развития между детством и взрослой жизнью, которая включает биологические и психосоциальные изменения, свойственные пубертату. В подростковом возрасте начинается период формирования независимого взрослого, и это может приводить как к успеху, так и к неудачам и ошибкам. Должен быть рассмотрен запланированный, целенаправленный переход подростка или молодого человека с хроническим заболеванием из медицинской системы, ориентированной на лечение детей (и семей), в медицинскую систему здравоохранения, ориентированную на помощь взрослым (УУР С, УДД 3). Обеспечение плавного перехода от педиатрической медицинской помощи к медицинской помощи взрослым должно происходить в наиболее подходящее время (УУР С, УДД 5). Официально переход из педиатрической и подростковой медицинской службы в Российской Федерации происходит в 18 лет.
Необходимо обеспечить помощь родителям с учетом изменений их роли от полной ответственности за ребенка до постепенного перехода к самостоятельному ведению заболевания самим молодым человеком.
Есть потенциальная опасность, что при переходе во взрослую сеть молодые люди могут быть потеряны для наблюдения и прекратят регулярно посещать специализированные службы. Это с большой вероятностью приводит к плохой приверженности терапии и повышению риска острых и хронических осложнений СД, включая увеличение смертности.
Для успешного перехода в систему здравоохранения взрослых необходимо рассмотреть следующие шаги:
-
Выявление взрослой службы (конкретное лечебное учреждение и врач- эндокринолог), которая сможет обеспечить потребности молодого взрослого с СД.
-
Должен быть налажен контакт между педиатрической и взрослой медицинскими службами, который может помочь переходу молодого человека во взрослую службу, заранее, до достижения 18 лет. В частности, необходимо разработать четкий, документированный план для перехода, подготовлен медицинский эпикриз подростка, включая показатели контроля, результаты скрининга на осложнения и информацию по каким-либо сопутствующим заболеваниям, которые могут повлиять на дальнейшее ведение пациента.
-
Надо добиться того, чтобы не было существенного промежутка в предоставлении медицинской помощи, когда пациент оставляет педиатрическую медицинскую службу и попадает во взрослую систему, таким образом, чтобы подросток не был потерян для дальнейшего динамического наблюдения.
-
Взрослая медицинская служба должна быть построена таким образом, чтобы обеспечивать длительное динамическое наблюдение и оценку показателей конечных исходов у лиц с развитием СД в детском и подростковом возрасте, так как у них чаще наблюдается неудовлетворительный гликемический контроль и чаще развиваются осложнения.
-
Современные технологии (помповая инсулинотерапия, непрерывное мониторирование глюкозы), а также дистанционное консультирование могут улучшить приверженность молодых людей к лечению (УУР В, УДД 2).
-
Необходимо дать советы по трудовой карьере в областях, которые могут подходить и не подходить для людей с СД (УУР С, УДД 5). Благоприятное медицинское заключение от врачей может убедить работодателей в том, что наличие болезни не должно быть проблемой при устройстве на работу.
-
Обеспечение специфической информацией (контрацепция и беременность, вождение автомобиля, вред от употребления алкоголя, наркотических препаратов, курения) приобретают все большее значение по мере того, как растет независимость подростка от семьи, особенно когда ему приходится жить далеко от дома в связи с работой, обучением в колледже или университете (УУР С, УДД 5).
Успешный переход от педиатрической к взрослой службе может иметь такое же большое значение для качества жизни молодых людей, как и специфическое лечение СД.
20. САХАРНЫЙ ДИАБЕТ В ПОЖИЛОМ ВОЗРАСТЕ
Единого определения понятия «пожилой возраст» не существует
Применительно к медицинским рекомендациям в развитых странах наиболее часто определение «пожилой возраст» относится к лицам старше 65 лет
Диагностика
-
Диагностические критерии СД в пожилом возрасте не отличаются от таковых для всей популяции в целом (см. раздел 2)[25].
Особенности СД 2 типа у лиц пожилого возраста
-
Клинические
-
Лабораторные
-
Психосоциальные
Цели лечения пожилых больных СД 2 типа зависят от:
-
ожидаемой продолжительности жизни больного;
-
коморбидной патологии, прежде всего состояния сердечно-сосудистой системы;
-
риска гипогликемических состояний;
-
сохранности когнитивных функций (в том числе способности выполнять контрольные и лечебные мероприятия;
-
категории функциональной активности
Функциональные категории пожилых больных СД
Пациенты пожилого и старческого возраста могут значительно отличаться друг от друга по уровню функциональной активности, характеризующей наличие и степень зависимости от посторонней помощи.
1. Категория пациентов: функционально независимые
Пациенты, которые не нуждаются в помощи при выполнении мероприятий повседневной активности, или нуждаются в ней в минимальном объеме (например, при необходимости добраться до мест, расположенных вне привычной дистанции).
2. Категория пациентов: функционально зависимые
Пожилые люди, регулярно нуждающиеся в посторонней помощи в ежедневной активности по причине ухудшения их функционального статуса. Для них характерна более низкая ожидаемая продолжительность жизни и более высокий риск госпитализаций.
Отдельного рассмотрения требуют две подгруппы пациентов — с синдромом старческой астении и с деменцией.
Подкатегория А:
Старческая астения — ассоциированный с возрастом синдром, основными клиническими проявлениями которого являются повышенная утомляемость, непреднамеренная потеря веса, снижение мобильности и мышечной силы. В основе развития старческой астении лежит саркопения — возраст-ассоциированная мышечная атрофия.
Подкатегория В:
Деменция. Пациенты с деменцией имеют тяжелые нарушения когнитивных функций – памяти, мышления, внимания, ориентации во времени и в пространстве и т.д., что приводит к постепенной потери способности к самообслуживанию и зачастую сопровождается развитием поведенческих и психических нарушений. При этом в физическом отношении пациенты с деменцией могут оставаться длительное время достаточно сохранными.
3. Категория пациентов: завершающий этап жизни
Ожидаемая продолжительность жизни менее 6 мес.
Индивидуальные целевые показатели углеводного обмена при СД в пожилом возрасте
Алгоритм индивидуализированного выбора целей терапии при СД в пожилом возрасте по HbA1c1 (УУР А, УДД 2)
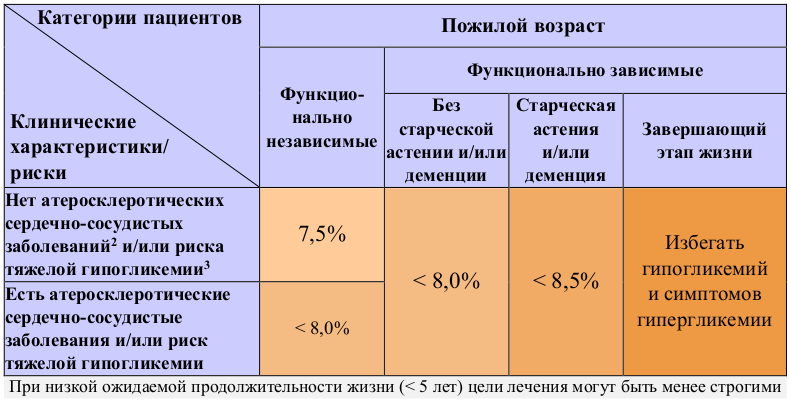
1 Нормальный уровень в соответствии со стандартами DCCT: до 6%.
2 ИБС (инфаркт миокарда в анамнезе, шунтирование/стентирование коронарных артерий, стенокардия); нарушение мозгового кровообращения в анамнезе; заболевания артерий нижних конечностей (с симптоматикой).
3 Основными критериями риска тяжелой гипогликемии являются: тяжелая гипогликемия в анамнезе, бессимптомная гипогликемия, большая продолжительность СД, ХБП С3-5, деменция. Примечание: Следует учесть, что даже в пожилом возрасте ожидаемая продолжительность жизни может быть достаточно высокой и в этих случаях не следует допускать завышения индивидуальных целей лечения.
ЛЕЧЕНИЕ
Особенности питания
Особенности физической активности
Медикаментозная терапия
У лиц пожилого возраста предпочтение следует отдавать использованию сахароснижающих препаратов с низким риском гипогликемий.
Следует учитывать, что достаточно часто у пожилых пациентов сахароснижающая терапия может быть избыточной, что увеличивает риск гипогликемий. В этом случае может быть проведен депрескрайбинг (деинтенсификация, упрощение) лечения, особенно у пациентов с достигнутым в рамках индивидуальной цели HbA1c. Депрескрайбинг может быть осуществлен посредством уменьшения дозы, переводом на препарат с низким риском гипогликемий, отмены медикаментозной терапии.
21. СИНДРОМ ГИПОГОНАДИЗМА У МУЖЧИН С САХАРНЫМ ДИАБЕТОМ
Гипогонадизм у мужчин – это клинический и биохимический синдром, связанный с низким уровнем тестостерона, а также нечувствительностью рецепторного аппарата к андрогенам. Установлено, что уровни тестостерона у пациентов с СД 2 типа ниже таковых у здоровых мужчин в среднем на 2,5 нмоль/л, а распространенность гипогонадизма при СД выше, чем в общей популяции, и при СД 2 типа может превышать 50%. Гипогонадизм диагностируется при наличии клинических симптомов (основными являются снижение либидо и эректильная дисфункция), подтвержденных результатами лабораторного исследования уровня тестостерона (УУР В, УДД 3). Забор крови для определения уровня тестостерона показано производить натощак, между 7 и 11 часами утра. Пороговым значением, позволяющим разграничить нормальное состояние и потенциальный дефицит тестостерона, следует считать 12,1 нмоль/л для общего тестостерона крови. При уровне общего тестостерона от 8 до 12 нмоль/л целесообразно определить уровень глобулина, связывающего половые стероиды, с дальнейшим расчетом уровня свободного тестостерона, нижняя граница нормы которого составляет 243 пмоль/л (УУР А, УДД 2). При уровне гликированного гемоглобина более 8% следует сначала достичь улучшения углеводного обмена, а далее провести повторную диагностику гипогонадизма (за исключением случаев гипергонадотропного гипогонадизма) (УУР С, УДД 5). Рекомендуется определять уровни тестостерона у всех мужчин с ожирением и СД 2 типа (УУР В, УДД 2).
Необходимым и достаточным показанием к лечению является наличие гипогонадизма. Целью лечения является облегчение его симптомов путем восстановления уровней тестостерона до нормальных физиологических значений. В случаях обратимого гипогонадизма, например, у молодых людей с недостижением целевых уровней гликемического контроля, терапия тестостероном не показана, так как физиологическое восстановление уровня тестостерона возможно при лечении основного заболевания. Однако при невозможности добиться целевых показателей терапии основного заболевания возможно назначение препаратов тестостерона короткого действия (УУР С, УДД 5). В случаях необратимого гипогонадизма, когда нет необходимости в сохранении репродуктивной функции, рекомендуется тестостерон-заместительная терапия (УУР А, УДД 1). На начальном этапе лечения следует отдать предпочтение препаратам короткого действия, особенно у пациентов с ФР (УУР В, УДД 3). Мужчинам, имеющим в анамнезе рак грудной и/или предстательной железы, терапия препаратами тестостерона противопоказана УУР А, УДД 2). Развитие гипергемоглобинемии с уровнем гемоглобина >180 г/л и/или гематокрита >54% на фоне лечения тестостероном требует уменьшения используемой дозы препаратов вплоть до отмены или изменение режима терапии (УУР С, УДД 5).
Терапия препаратами тестостерона у мужчин с гипогонадизмом может повышать чувствительность к инсулину. Влияние тестостерон-заместительной терапии на углеводный обмен становится очевидным спустя 3-12 месяцев (УУР А, УДД
2). Установлен благоприятный эффект препаратов тестостерона в отношении либидо, эрекции и эякуляции, а также в улучшении ответа на терапию ингибиторами фосфодиэстеразы 5 типа, часто используемыми при лечении эректильной дисфункции на фоне СД (УУР А, УДД 2).
Пациентам, получающим препараты тестостерона, показано периодическое гематологическое обследование (до назначения лечения, затем через 3, 6 и 12 месяцев терапии, далее ежегодно). Состояние предстательной железы должно оцениваться путем пальцевого или ультразвукового исследования и по показателю простатспецифического антигена (у мужчин старше 35 лет) до назначения лечения, далее спустя 3, 6 и 12 мес., а в последующем – ежегодно (УУР А, УДД 2).
22. ПЕРИОПЕРАЦИОННОЕ ВЕДЕНИЕ БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
СД определяет высокий хирургический и анестезиологический риск, НО НЕ ЯВЛЯЕТСЯ ПРОТИВОПОКАЗАНИЕМ К ОПЕРАЦИЯМ
В периоперационном периоде повышен риск следующих осложнений:
| Осложнение | Причины и провоцирующие факторы |
|---|---|
|
Метаболическая декомпенсация с развитием ДКА |
Усиление инсулинорезистентности и инсулиновой недостаточности с контринсулярной реакцией и симпатикотонией вследствие периоперационного и анестезиологического стресса |
|
Раневые и системные инфекции |
Снижение иммунитета при гипергликемии |
|
Инфаркт миокарда |
Высокая частота ИБС, периоперационный стресс и симпатикотония |
|
Застойная сердечная недостаточность |
Кардиомиопатия, перегрузка жидкостью |
|
Тромбоэмболии |
Гипергликемия, иммобилизация, ожирение, старческий возраст, тяжелые инфекции, синдром диабетической стопы |
|
Артериальная гипотензия |
Диабетическая автономная нейропатия |
|
Почечная недостаточность |
Дегидратация, гипоперфузия почек/гиповолемия |
|
Атония желудка и кишечника, аспирация, тошнота и рвота |
Диабетическая автономная нейропатия |
|
Атония мочевого пузыря |
Диабетическая автономная нейропатия |
|
Гемофтальм |
Длительные операции в положении лицом вниз/на животе; применение антикоагулянтов |
|
Гипогликемия |
Недостаточный периоперационный контроль гликемии, неадекватная сахароснижающая терапия |
Обследование больного СД для снижения периоперационного риска:
-
Гликемия, кетонурия, HbA1c перед плановыми операциями
-
Степень гидратации (АД, диурез), КЩС (как минимум, рН и бикарбонат), К+, Na+
-
Сердечно-сосудистая система (перед средними и большими операциями):
-
ЭКГ, АД; перед плановыми операциями при высоком риске ИБС – обследование по стандартному алгоритму (см. раздел 10.1);
-
Подробный анамнез и ортостатические пробы для диагностики диабетической кардиоваскулярной автономной нейропатии.
-
-
Почки и мочевыводящие пути: креатинин, протеинурия, СКФ, сбор анамнеза для диагностики автномной нейропатии мочевого пузыря.
-
Желудочно-кишечный тракт: сбор анамнеза для диагностики диабетической автономной нейропатии (гастропарез, энтеропатия).
-
Офтальмоскопия с расширением зрачка.
-
Коагулограмма.
Выбор метода анестезии: при диабетической автономной нейропатии высокая эпидуральная и высокая спинальная анестезия противопоказана.
Целевые значения уровня глюкозы плазмы (ГП) в периоперационном периоде и отделении реанимации и интенсивной терапии
-
У большинства пациентов как с СД, так и со стрессовой гипергликемией для улучшения клинических исходов следует поддерживать уровень ГП в диапазоне 7.8–10 ммоль/л (УУР В, УДД 1).
-
У отдельных пациентов может быть выбран более низкий целевой диапазон уровня ГП (6.1 – 7.8 ммоль/л), если его удается достичь без увеличения частоты гипогликемий (УУР В, УДД 2).
-
Поддержание ГП на уровне меньше 6.1 ммоль/л не рекомендуется (УУР С, УДД 3).
-
Гипогликемии и превышения уровня 12 ммоль/л следует максимально избегать (УУР А, УДД 1).
Управление гликемией в периоперационном периоде
Экстренные операции: при исходно нецелевых уровнях гликемического контроля – максимально возможная предоперационная коррекция гликемии, степени гидратации, калия и рН (принципы – см. в разделе 8.1).
Плановые операции
1. накануне операции при исходно целевых уровнях гликемического контроля:
а) Малые оперативные вмешательства (местное обезболивание, амбулаторные): специальная подготовка не требуется.
б) Средние и большие оперативные вмешательства (в условиях стационара, требующие изменения питания, регионарной анестезии или наркоза):
| Терапия до операции | Если ужинать можно | Если ужинать нельзя |
|---|---|---|
|
Вечером ИКД (ИУКД) + инсулин продленного действия |
Обычная доза ИКД (ИУКД) + инсулин продленного действия |
Обычная доза инсулина продленного действия |
|
Вечером только инсулин продленного действия |
Обычная доза инсулина продленного действия |
Дозу инсулина продленного действия уменьшают на 20–50 % |
|
Препараты сульфонилмочевины или глиниды |
Прием в обычной дозе |
Уменьшение дозы вдвое |
|
Другие ПССП |
Отменяют, при необходимости назначают инсулин |
Отменяют, при необходимости назначают инсулин |
2. в день операции и в послеоперационном периоде, при исходно целевых уровнях гликемического контроля
| Терапия до операции | Терапия в периоперационном периоде |
|---|---|
|
Малые оперативные вмешательства и инвазивные диагностические процедуры |
|
|
Диета |
Определять уровень ГП каждые 3–4 часа |
|
ПССП |
Определять уровень ГП каждые 3–4 часа. Возобновить прием ПССП перед первым приемом пищи (при условии уровня ГП целевом диапазоне) |
|
Инсулин |
До операции – не завтракать, ввести 50 % обычной утренней дозы инсулина продленного действия. До и во время операции – инфузия 5 % раствора глюкозы, определять уровень ГП ежечасно |
|
Средние оперативные вмешательства |
|
|
Диета |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП каждые 2–3 ч |
|
ПССП |
В/в инфузия 5 % раствора глюкозы до первого приема пищи, определять уровень ГП ежечасно. Инсулин иметь наготове. Возобновить прием ПССП перед первым приемом пищи |
|
Инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия:
|
|
Большие оперативные вмешательства с последующим парентеральным питанием |
|
|
Диета |
Парентеральное питание. Определять уровень ГП ежечасно, инсулин иметь наготове |
|
ПССП или инсулин |
До и во время операции – инфузия 5–10 % раствора глюкозы, определять уровень ГП ежечасно. Инсулинотерапия – как при средних оперативных вмешательствах |
Алгоритм НВИИ
-
НВИИ проводится через отдельный инфузомат с применением раствора ИКД (ИУКД) с концентрацией 1 ед/1 мл 0,9 % раствора NaCl (приготовление см. в разделе 8.1). В отсутствие инфузомата ИКД (ИУКД) вводится в/в капельно (недостатки метода см. в разделе 8.1).
-
Крайне важно определять уровень ГП 1 раз в час до ее стабилизации в выбранном целевом диапазоне минимум 4 часа; затем 1 раз в 2 часа в течение 4 часов; в дальнейшем – 1 раз в 4 часа. У пациентов в критическом состоянии – 1 раз в час даже при стабильно целевом уровне ГП.
-
Средняя начальная скорость НВИИ в периоперационном периоде (GPP):
|
Группы больных СД |
Начальная скорость инфузии инсулина |
||
|
Уже находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии |
Не находящиеся в целевом диапазоне гликемии + кетоацидоз |
|
|
Взрослые |
0,5 – 1 ед/ч |
2 – 3 ед/ч |
0,1 ед/кг массы тела в час (но не более 15 ед в час) |
|
Дети и подростки |
0,3 – 0,4 ед/ч |
0,5 – 1 ед/ч |
0,05 – 0,1 ед /кг массы тела в час |
-
Более низкая начальная скорость (<0,5 ед/ч у взрослых и <0,3 ед/ч у детей и подростков) используется при дефиците массы тела, почечной, печёночной или надпочечниковой недостаточности
-
Более высокая начальная скорость (> 3 ед/ч у взрослых и > 1 ед/ч у детей и подростков используется при сверхвысокой гипергликемии и инсулинорезистентности (ожирение, инфекции, хроническая терапия стероидами и др.).
-
Одновременно с НВИИ – инфузия 5–10 % раствора глюкозы (около 5 г/ч), через разные инфузионные системы, так как требуется частая раздельная коррекция скорости инфузии двух растворов. При уровне ГП > 14 ммоль/л глюкозу не вводят.
Алгоритм коррекции скорости инфузии инсулина (УУР А, УДД 1)*
|
Алгоритм 1 |
Алгоритм 2 |
Алгоритм 3 |
Алгоритм 4 |
||||
|
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
ГП, ммоль/л |
ед/ч |
|
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
< 3,9 |
Не вводить |
|
3,9 – 6,1 |
0,2 |
3,9 – 6,1 |
0,5 |
3,9 – 6,1 |
1 |
3,9 – 6,1 |
1,5 |
|
6,2 – 6,6 |
0,5 |
6,2 – 6,6 |
1 |
6,2–6,6 |
2 |
6,2 – 6,6 |
3 |
|
6,7 – 8,3 |
1 |
6,7 – 8,3 |
1,5 |
6,7 – 8,3 |
3 |
6,7 – 8,3 |
5 |
|
8,4 – 9,9 |
1,5 |
8,4 – 9,9 |
2 |
8,4–9,9 |
4 |
8,4 – 9,9 |
7 |
|
10 – 11,6 |
2 |
10 – 11,6 |
3 |
10 – 1,6 |
5 |
10 – 11,6 |
9 |
|
11,7 – 13,3 |
2 |
11,7 – 13,3 |
4 |
11,7–13,3 |
6 |
11,7 – 13,3 |
12 |
|
13,4–14,9 |
3 |
13,4–14,9 |
5 |
13,4–14,9 |
8 |
13,4–14,9 |
16 |
|
15 – 16,6 |
3 |
15 – 16,6 |
6 |
15 – 16,6 |
10 |
15 – 16,6 |
20 |
|
16,7 – 18,3 |
4 |
16,7 – 18,3 |
7 |
16,7–18,3 |
12 |
16,7 – 18,3 |
24 |
|
18,4 – 19,9 |
4 |
18,4 – 19,9 |
8 |
18,4 – 19,9 |
14 |
18,4 – 19,9 |
28 |
|
> 20 |
6 |
> 20 |
10 |
> 20 |
16 |
>20 |
32 |
* Алгоритм 1: начальный для большинства больных. Алгоритм 2: если на алгоритме 1 не достигнут контроль; начальный алгоритм при аортокоронарном шунтировании, трансплантациях, на фоне терапии глюкокортикоидами и у больных, ранее получавших более 80 ед инсулина в сутки.
На более высокий алгоритм переходят, если уровень ГП не попадает в целевой диапазон или при исходной гипергликемии не снижается на 3,3 ммоль/л в час; на более низкий алгоритм переходят при уровне ГП < 3,9 ммоль/л два раза подряд.
-
При уровне ГП < 3,9 ммоль/л: остановить НВИИ, в/в ввести 30–60 мл 40 % раствора глюкозы, при необходимости повторять каждые 20 минут. После двукратного подтверждения уровня ГП ≥ 3,9 ммоль/л – возобновить НВИИ с меньшей скоростью.
-
В послеоперационном периоде НВИИ продолжают до начала самостоятельного приёма пищи и перевода на п/к инсулинотерапию. НВИИ прекращают утром, через 1–2 ч после первой п/к инъекции ИКД (ИУКД) или через 2-3 часа после первой инъекции инсулина продленного действия.
-
Принципы управления гликемией при лапароскопических и открытых операциях одинаковые.
-
Обязательно определение К+ до и после операции. При нормальной функции почек и нормальном К+ – по 18–20 мл 4 % раствора KCl на каждый литр 5 % раствора глюкозы (при гипокалиемии – больше).
Полное парентеральное питание и энтеральное зондовое питание в периоперационном периоде при СД
-
Полное парентеральное питание (ППП) или энтеральное зондовое питание больного СД принципиально не отличаются от питания больного без СД.
-
Средняя суточная потребность таких больных в углеводах составляет 200-300 г. (УУР В, УДД 1).
-
Парентерально углеводы вводят в виде растворов глюкозы различной концентрации и легко компенсируют увеличением скорости НВИИ.
-
Применять только безуглеводные смеси для питания неправильно и может спровоцировать «голодный кетоз» и ухудшение состояния больного.
-
ППП у больных с гипергликемией сильнее повышает уровень ГП, чем энтеральное питание.
-
Потребность в инсулине при ППП может быть довольно высокой (в среднем 100 ± 8 ед/сут). В связи с этим полное ППП проводят на фоне НВИИ по описанным выше правилам.
При энтеральном болюсном питании вводится 1 ед инсулина на каждые 10-15 г углеводов п/к в дополнение к НВИИ или проводится активная коррекция скорости НВИИ.
В послеоперационном периоде в хирургическом отделении:
-
регулярное питание, включая промежуточные приемы пищи;
-
экспресс-анализ гликемии в отделении и быстрая коррекция дозы инсулина;
-
больных СД 2 типа, ранее компенсированных на диете или ПССП, переводить с инсулина на ПССП/диету до выписки из стационара только при полной уверенности в отсутствии гнойно-воспалительных осложнений и хорошем заживлении раны (оптимально – не ранее снятия швов).
Общие принципы периоперационного ведения больных СД, не относящиеся к управлению гликемией
23. ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ САХАРНОГО ДИАБЕТА
Метаболическая (бариатрическая) хирургия
Метаболическая хирургия, или хирургия ожирения, у лиц с СД ставит целью не просто уменьшить массу тела пациента, но также добиться благоприятных метаболических эффектов (нормализации гликемии, липидного обмена).
-
Метаболическая хирургия рекомендуется для лечения СД 2 типа у взрослых пациентов с ИМТ ≥ 35 кг/м2 (≥ 32,5 кг/м2 для азиатской популяции), не достигших контроля гликемии после нескольких попыток нехирургического лечения ожирения (изменения образа жизни и медикаментозной терапии). Метаболическая хирургия может рассматриваться у лиц с ИМТ ≥ 30 кг/м2 (≥ 27,5 кг/м2 для азиатской популяции), не достигших снижения массы тела и контроля гликемии на фоне нехирургического лечения (УУР А, УДД 1).
-
Метаболические хирургические операции рекомендовано выполнять квалифицированным хирургам, имеющими большой опыт в выполнении таких операций. Решение о проведении операции должно основываться на мнении мультидисциплинарной команды, включающей эндокринолога, хирурга, терапевта/кардиолога, диетолога, психиатра, при необходимости — других специалистов (УУР С, УДД 4).
-
Хирургическое лечение СД 1 типа не рекомендовано, за исключением пациентов с ИМТ ≥ 40 кг/м2 (УУР В, УДД 3).
-
Метаболическая хирургия не рекомендована лицам с обострением язвенной болезни желудка и двенадцатиперстной кишки; онкологическими заболеваниями, продолжительность ремиссии которых после лечения составляет менее 5 лет; психическими расстройствами: тяжелыми депрессиями, психозами (в том числе, хроническими), злоупотреблением психоактивными веществами (алкоголем, наркотическими и иными психотропными), некоторыми видами расстройств личности (психопатиями); заболеваниями, угрожающими жизни в ближайшее время, тяжелыми необратимыми изменениями со стороны жизненно важных органов (ХСН III-IV функциональных классов, печеночная, почечная недостаточность и др.); беременным женщинам (УУР С, УДД 4).
-
В раннем послеоперационном периоде рекомендуется частый мониторинг гликемии – не менее 4 раз в сутки. При возникновении гипогликемии на фоне исходной сахароснижающей рекомендуется постепенная отмена препаратов (УУР В, УДД 3).
-
В послеоперационном периоде рекомендуется длительное, часто пожизненное наблюдение с определением статуса усвоения макро- и микронутриентов. При необходимости рекомендовано восполнение дефицита витаминов/нутриентов (УУР В, УДД 3).
Цель метаболической хирургии – достижение целевых уровней гликемического контроля, вплоть до ремиссии СД 2 типа. Частота достижения и длительность ремиссии СД 2 типа зависит от вида бариатрической операции (наибольшей эффективностью обладают шунтирующие операции).
Определение ремиссии СД 2 типа:
-
частичная
-
поддержание уровня HbA1c<6,5%;
-
поддержание уровня глюкозы плазмы натощак 6,1–6,9 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
-
-
полная
-
поддержание уровня HbA1c<6,0%;
-
поддержание уровня глюкозы плазмы натощак <6,1 ммоль/л на протяжении, по крайней мере, 1 года после операции в отсутствие фармакотерапии;
-
-
длительная
-
наличие полной ремиссии на протяжении 5 лет наблюдения.
-
Послеоперационное наблюдение
|
Самоконтроль гликемии |
В первые 7 суток – минимум 4 раза в сутки, далее индивидуально в зависимости от наличия ремиссии СД 2 типа, получаемой сахароснижающей терапии |
|
Гликированный гемоглобин |
1 раз в 3 месяца |
|
Оценка выраженности осложнений СД |
У лиц без ремиссии/с частичной/полной СД – как при СД 2 типа |
|
Сахароснижающая терапия |
|
|
Оценка уровня микронутриентов |
Через 1, 3, 6, 12, 18, 24 мес. после операции (при необходимости чаще), далее ежегодно:
|
|
Нутритивная поддержка (пожизненный прием после шунтирующих операций) |
|
24. ПРОФИЛАКТИКА САХАРНОГО ДИАБЕТА 2 ТИПА
Факторы риска развития СД 2 типа
* Применимо к лицам европеоидной расы.
Предиабет
* Критерии диагностики см. раздел 2.1.
Скрининг
| Возраст начала скрининга | Группы, в которых проводится скрининг | Частота обследования |
|---|---|---|
|
Любой взрослый |
С ИМТ>25 кг/м2 + 1 из факторов риска |
При нормальном результате – 1 раз в 3 года Лица с предиабетом – 1 раз в год |
|
Любой взрослый |
Высокий риск при проведении анкетирования (результат опросника FINDRISC* ≥ 12) |
|
|
> 45 лет |
С нормальной массой тела в отсутствие ФР |
* См. приложение 15.
Скрининговые тесты:
-
глюкоза плазмы натощак* или
-
ПГТТ с 75 г глюкозы* или
-
HbA1c 6.0-6.4%* (целесообразно с последующим выполнением ПГТТ, при невозможности – определить глюкозу плазмы натощак)
* Критерии диагностики и правила проведения ПГТТ см. раздел 2.1.
Принципы профилактики
-
Активное выявление групп риска
-
Активное изменение образа жизни
-
Медикаментозная терапия
Необходимо проводить оценку и коррекцию других сердечно-сосудистых ФР, особенно у лиц с предиабетом
Изменение образа жизни
-
Снижение массы тела: умеренно гипокалорийное питание с преимущественным ограничением жиров и простых углеводов. Очень низкокалорийные диеты дают кратковременные результаты и не рекомендуются. Голодание противопоказано. У лиц с предиабетом целевым является снижение массы тела на 5–7 % от исходной.
-
Регулярная физическая активность умеренной интенсивности (быстрая ходьба, плавание, велосипед, танцы) длительностью не менее 30 мин в большинство дней недели (не менее 150 мин в неделю).
Рекомендации по питанию
В целом не отличаются от таковых при СД 2 типа (см. раздел 6.1.1)
Медикаментозная терапия
Медикаментозная терапия возможна (при отсутствии противопоказаний), если мероприятия по изменению образа жизни не привели к нормализации показателей углеводного обмена или имеется очень высокий риск развития заболевания:
-
применение метформина по 500–850 мг 2 раза в день или метформина пролонгированного действия 500-750 мг по 2 таб. 1 раз в день (в зависимости от переносимости) может быть рассмотрено у лиц с предиабетом – особенно у лиц моложе 60 лет с ИМТ >30 кг/м2 (УУР А, УДД 2). При длительном приеме следует учитывать возможность развития дефицита витамина B12.
-
применение акарбозы у лиц с НТГ может быть рассмотрено при хорошей переносимости (УУР А, УДД 2).
Длительность проведения медикаментозной терапии определяется индивидуально.
25. ФЕДЕРАЛЬНЫЙ РЕГИСТР БОЛЬНЫХ САХАРНЫМ ДИАБЕТОМ
По данным Федерального регистра СД (ФРСД) в РФ на 1 января 2019 г. состояло на диспансерном учете 4,58 млн. человек (3,1% населения), из них: 92% (4,2 млн.) — СД 2 типа, 6% (256 тыс.) — СД 1 типа и 2% (90 тыс.) — другие типы СД, в том числе 8006 женщин с гестационным СД. Ниже представлено распределение больных СД по типам и возрасту.
| СД 1 типа | СД 2 типа | Другие типы | Всего | |
|---|---|---|---|---|
|
Дети |
26 373 |
913 |
367 |
27 653 |
|
Подростки |
9 972 |
299 |
135 |
10 406 |
|
Взрослые |
219 857 |
4 237 291 |
89 368 |
4 546 516 |
|
Всего |
256 202 |
4 238 503 |
89 870 |
4 584 575 |
Клинико-эпидемиологический мониторинг СД в Российской Федерации с 1996 года осуществляется посредством Федерального регистра больных СД (ФРСД), методологическим и организационным референс-центром которого является ФГБУ «Национальный медицинский исследовательский центр эндокринологии» Минздрава России.
ФРСД (ранее Государственный регистр СД — ГРСД) был создан Приказом Министерства Здравоохранения РФ №404 от 10 декабря 1996 года в рамках реализации ФЦП «Сахарный диабет». В настоящее время название ГРСД рассматривается как историческое в связи с переименованием в Федеральный регистр больных СД.
За 20-летний период работа регистра сыграла ключевую роль в оценке распространенности СД и диабетических осложнений в Российской Федерации. Однако до последнего времени анализ данных проводился на основе суммирования баз данных пациентов отдельных субъектов РФ, информация оценивалась статически, представляя собой одномоментный срез на период окончания календарного года.
С 2014 года регистр трансформирован в единую федеральную онлайн базу данных с авторизированным кодом доступа, не требующую передачи локальных баз региональных сегментов. Отличительными чертами современного регистра являются возможность онлайн ввода данных по мере их поступления и динамический мониторинг показателей на любом уровне от отдельного учреждения до области, региона и РФ в целом. Целью новой системы является повышение эффективности работы регистра в качестве научно-аналитической платформы, позволяющей получать максимально полную информацию для анализа и прогнозирования развития службы диабетологической помощи в РФ:
-
оценки распространенности СД и диабетических осложнений в России в целом и в субъектах РФ
-
анализа и прогнозирования заболеваемости СД
-
анализа уровня и причин смертности больных СД
-
анализа структуры медикаментозной терапии больных СД
-
оценки и прогнозирования потребности в лекарственных препаратах и средствах самоконтроля
-
прогнозирования потребности в подготовке специализированных медицинских кадров и объектов системы здравоохранения в диабетологии
-
анализа соответствия реальной клинической практики существующим стандартам оказания медицинской помощи
-
анализа эффективности внедрения и доступности новых диагностических и лечебных методов.
Ключевые параметры оценки качества данных регистра:
-
Заполнение данных HbA1c
-
Заполнение данных о сахароснижающей терапии
-
Заполнение данных о наличии диабетических осложнений
-
Количество дублей пациентов и «ошибочных социально-демографических характеристик»
-
% обновления данных в текущем году[26]
Нормативные документы:
Работа регистра СД осуществляется в полном соответствии с нормами Федерального закона №152-ФЗ «О персональных данных» от 27.07.2006 г., в соответствии с Приказами Минздрава РФ № 193 от 31.05.2000, № 405 от 15.11.2001 и Приказом Минздрава РФ № 899н от 12.11.2012 г. «Об утверждении порядка оказания медицинской помощи взрослому населению по профилю «Эндокринология».
В качестве основных этапов реализации «Стратегии» утверждены следующие положения функционирования регистров:
-
Ведение регистра (регистров) пациентов на федеральном и региональном уровнях, обеспечивающего принятие решений по льготному лекарственному обеспечению с учетом персональных данных
-
Формирование единого федерального регистра лиц, имеющих право на лекарственное обеспечение бесплатно или со скидкой при оказании медицинской помощи в амбулаторных условиях
Проект Федерального закона Российской Федерации «О внесении изменений в отдельные законодательные акты РФ по вопросам применения информационно-телекоммуникационных технологий в сфере охраны здоровья граждан и создания национальных научно-практических медицинских центров» к Федеральному закону от 21 ноября 2011 года № 323-ФЗ «Об основах охраны здоровья граждан в Российской Федерации» (http://regulation.gov.ru/projects#npa=46654)
Основные положения закона в части определения статуса федеральных регистров социально значимых заболеваний:
-
Федеральные регистры лиц, страдающих социально значимыми заболеваниями, ведутся уполномоченным федеральным органом исполнительной власти в порядке, установленном таким органом и содержат следующие сведения:
-
страховой номер индивидуального лицевого счета гражданина в системе обязательного пенсионного страхования (при наличии);
-
фамилия, имя, отчество, а также фамилия, которая была у гражданина при рождении;
-
дата рождения;
-
пол;
-
адрес места жительства;
-
серия и номер паспорта (свидетельства о рождении) или иного документа, удостоверяющего личность, дата выдачи указанных документов;
-
дата включения в федеральный регистр;
-
диагноз заболевания (состояния);
-
сведения о предоставленной медицинской помощи;
-
иные сведения, определяемые уполномоченным федеральным органом исполнительной власти.
-
-
Органы государственной власти субъектов Российской Федерации обеспечивают ведение региональных сегментов федеральных регистров, предусмотренных частью 4 настоящей статьи, и обеспечивают своевременное представление содержащихся в них сведений в уполномоченный федеральный орган исполнительной власти.
Данные нормативные документы подчеркивают важнейшее значение работы по развитию ФРСД и консолидирования регионов в единую федеральную базу данных, что может стать надежной основой для реализации государственной политики в сфере повышения качества диагностики, мониторинга и лечения больных СД.
26. ПРИЛОЖЕНИЯ
Приложение 1. Методология разработки клинических рекомендаций.
Указания, представленные в настоящих рекомендациях, основаны на систематическом обзоре литературы, выполненном членами рабочей группы. Для обзорного изучения были представлены все статьи, опубликованные до 2019 г. Эксперты выполнили обзор этих данных и отдельных статей с максимальным уровнем доказательности. Уровни достоверности доказательств и уровни убедительности рекомендаций приведены в соответствии с рекомендациями ФГБУ «Центр экспертизы и контроля качества медицинской помощи» Минздрава России.
Уровни достоверности доказательств (УДД)
| Уровень достоверности доказательств | Иерархия дизайнов клинических исследований |
|---|---|
|
Определение уровня достоверности доказательств для лечебных, реабилитационных, профилактических вмешательств |
|
|
1 |
Систематический обзор РКИ с применением мета-анализа |
|
2 |
Отдельные РКИ и систематические обзоры исследований любого дизайна (помимо РКИ) с применением мета-анализа |
|
3 |
Нерандомизированные сравнительные исследования, в т.ч. когортные исследования |
|
4 |
Несравнительные исследования, описание клинического случая или серии случаев, исследования «случай-контроль» |
|
5 |
Имеется лишь обоснование механизма действия вмешательства (доклинические исследования) или мнение экспертов |
|
Определение уровня достоверности доказательств для диагностических вмешательств |
|
|
1 |
Систематические обзоры исследований с контролем референсным методом |
|
2 |
Отдельные исследования с контролем референсным методом |
|
3 |
Исследования без последовательного контроля референсным методом или исследования с референсным методом, не являющимся независимым от исследуемого метода |
|
4 |
Несравнительные исследования, описание клинического случая |
|
5 |
Имеется лишь обоснование механизма действия или мнение экспертов |
Уровни убедительности рекомендаций (УУР)
| Уровень убедительности рекомендаций | Основание рекомендации |
|---|---|
|
A |
Однозначная (сильная) рекомендация (все рассматриваемые критерии эффективности (исходы) являются важными, все исследования имеют высокое или удовлетворительное методологическое качество, их выводы по интересующим исходам являются согласованными) |
|
B |
Неоднозначная (условная) рекомендация (не все рассматриваемые критерии эффективности (исходы) являются важными, не все исследования имеют высокое или удовлетворительное методологическое качество и/или их выводы по интересующим исходам не являются согласованными) |
|
C |
Низкая (слабая) рекомендация – отсутствие доказательств надлежащего качества (все рассматриваемые критерии эффективности (исходы) являются неважными, все исследования имеют низкое методологическое качество и их выводы по интересующим исходам не являются согласованными) |
Приложение 2. Характеристика препаратов инсулина.
|
Вид инсулина |
Международное непатентованное название |
Торговые названия, зарегистрированные в России |
Действие |
||
|
начало |
пик |
длительность |
|||
|
Ультракороткого действия (аналоги инсулина человека) |
Инсулин лизпро 100 ЕД/мл |
|
через 5–15 мин |
через 1–2 ч |
4–5 ч |
|
Инсулин лизпро 200 ЕД/мл |
|
||||
|
Инсулин аспарт |
|
||||
|
Инсулин глулизин |
|
||||
|
Короткого действия |
Инсулин растворимый человеческий генноинженерный |
|
через 20–30 мин |
через 2–4 ч |
5–6 ч |
|
Cредней продолжительности действия* |
Инсулин-изофан человеческий генноинженерный |
|
через 2 ч |
через 6–10 ч |
12–16 ч |
|
Длительного действия (аналоги инсулина человека) |
Инсулин гларгин 100 ЕД/мл |
|
через 1–2 ч |
не выражен |
до 29 ч |
|
Инсулин гларгин 300 ЕД/мл |
|
до 36 ч |
|||
|
Инсулин детемир |
|
до 24 ч |
|||
|
Сверхдлительного действия (аналоги инсулина человека) |
Инсулин деглудек |
|
через 30–90 мин |
отсутствует |
более 42 ч |
|
Готовые смеси инсулинов короткого действия и НПХ-инсулинов* |
Инсулин двухфазный человеческий генно-инженерный |
|
Такие же, как у инсулинов короткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
||
|
Готовые смеси аналогов инсулина ультракороткого действия и протаминированных аналогов инсулина ультракороткого действия* |
Инсулин лизпро двухфазный |
|
Такие же, как у аналогов инсулина ультракороткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
||
|
Инсулин аспарт двухфазный |
|
Такие же, как у аналогов инсулина ультракороткого действия и НПХ-инсулинов, т.е. в смеси они действуют раздельно |
|||
|
Готовые комбинации аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия |
Инсулин деглудек + инсулин аспарт в соотношении 70/30 |
|
Такие же, как у аналогов инсулина сверхдлительного действия и аналогов инсулина ультракороткого действия, т.е. в комбинации они действуют раздельно |
* Перед введением следует тщательно перемешать.
Приложение 3. Замена продуктов по системе хлебных единиц.
1 ХЕ = количество продукта, содержащее 10–12 г углеводов.
| Единицы измерения | Продукты | Количество на 1 ХЕ |
|---|---|---|
|
Хлеб и хлебобулочные изделия1 |
||
|
1 кусок |
Белый хлеб |
20 г |
|
1 кусок |
Черный хлеб |
25 г |
|
Сухари |
15 г |
|
|
Крекеры (сухое печенье) |
15 г |
|
|
1 ст. ложка |
Панировочные сухари |
15 г |
|
1 Пельмени, блины, оладьи, пирожки, сырники, вареники, котлеты также содержат углеводы, но количество ХЕ зависит от размера и рецепта изделия. |
||
|
Макаронные изделия |
||
|
1 – 2 ст. ложки в зависимости от формы изделия |
Вермишель, лапша, рожки, макароны2 |
15 г |
|
2 В сыром виде; в вареном виде 1 ХЕ содержится в 2 – 4 ст. ложках продукта (50 г), в зависимости от формы изделия. |
||
|
Крупы, кукуруза, мука |
||
|
1 ст. ложка |
Крупа (любая)3 |
15 г |
|
1/2 початка, среднего |
Кукуруза |
100 г |
|
3 ст. ложки |
Кукуруза консервированная |
60 г |
|
4 ст. ложки |
Кукурузные хлопья |
15 г |
|
10 ст. ложек |
Попкорн («воздушная» кукуруза) |
15 г |
|
1 ст. ложка |
Мука (любая) |
15 г |
|
2 ст. ложки |
Овсяные хлопья |
20 г |
|
3 Сырая крупа; в вареном виде (каша) 1 ХЕ содержится в 2ст. ложках с горкой (50 г). |
||
|
Картофель |
||
|
1 штука, средняя |
Сырой и вареный картофель |
75 г |
|
2 ст. ложки |
Картофельное пюре |
90 г |
|
2 ст. ложки |
Жареный картофель |
35 г |
|
Сухой картофель (чипсы) |
25 г |
|
|
Молоко и жидкие молочные продукты |
||
|
1 стакан |
Молоко |
250 мл |
|
1 стакан |
Кефир |
250 мл |
|
1 стакан |
Сливки |
250 мл |
|
Йогурт натуральный |
200 г |
|
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
2–3 штуки |
Абрикосы |
110 г |
|
1 штука, крупная |
Айва |
140 г |
|
1 кусок (поперечный срез) |
Ананас |
140 г |
|
1 кусок |
Арбуз |
270 г |
|
1 штука, средний |
Апельсин |
150 г |
|
1/2 штуки, среднего |
Банан |
70 г |
|
7 ст. ложек |
Брусника |
140 г |
|
Фрукты и ягоды (с косточками и кожурой) |
||
|
12 штук, небольших |
Виноград |
70 г |
|
15 штук |
Вишня |
90 г |
|
1 штука, |
средний Гранат |
170 г |
|
1/2 штуки, крупного |
Грейпфрут |
170 г |
|
1 штука, маленькая |
Груша |
90 г |
|
1 кусок |
Дыня |
100 г |
|
8 ст. ложек |
Ежевика |
140 г |
|
1 штука |
Инжир |
80 г |
|
1 штука, крупный |
Киви |
110 г |
|
10 штук, средних |
Клубника |
160 г |
|
6 ст. ложек |
Крыжовник |
120 г |
|
8 ст. ложек |
Малина |
160 г |
|
1/2 штуки, небольшого |
Манго |
110 г |
|
2–3 штуки, средних |
Мандарины |
150 г |
|
1 штука, средний |
Персик |
120 г |
|
3–4 штуки, небольших |
Сливы |
90 г |
|
7 ст. ложек |
Смородина |
120 г |
|
1/2 штуки, средней |
Хурма |
70 г |
|
7 ст. ложек |
Черника |
90 г |
|
1 штука, маленькое |
Яблоко |
90 г |
|
1/2 стакана |
Фруктовый сок |
100 мл |
|
Сухофрукты |
20 г |
|
|
Овощи, бобовые, орехи |
||
|
3 штуки, средних |
Морковь |
200 г |
|
1 штука, средняя |
Свекла |
150 г |
|
1 ст. ложка, сухих |
Бобы |
20 г |
|
7 ст. ложек, свежего |
Горох |
100 г |
|
3 ст. ложки, вареной |
Фасоль |
50 г |
|
Орехи |
60–90 г4 |
|
|
4 В зависимости от вида. |
||
|
Другие продукты |
||
|
2 ч. ложки |
Сахар-песок |
10 г |
|
2 куска |
Сахар кусковой |
10 г |
|
1/2 стакана |
Газированная вода на сахаре |
100 мл |
|
1 стакан |
Квас |
250 мл |
|
Мороженое |
65 г |
|
|
Шоколад |
20 г |
|
|
Мед |
12 г |
Приложение 4. Ориентировочная потребность в углеводах (ХЕ) в сутки.
Применима только к взрослым больным СД 1 типа и СД 2 типа, получающим инсулин.[27]
| Категория пациентов | Количество ХЕ в сутки |
|---|---|
|
Пациенты с близкой к нормальной массой тела[28] |
25 – 30 |
|
Тяжелый физический труд |
20 – 22 |
|
Среднетяжелый физический труд |
16 – 18 |
|
Работа «сидячего» типа Малоподвижный образ жизни |
12 – 15 |
|
Пациенты с избыточной массой тела или ожирением |
20 – 25 |
|
Тяжелый физический труд |
15 – 17 |
|
Среднетяжелый физический труд |
11 – 16 |
|
Работа «сидячего» типа Малоподвижный образ жизни |
Не менее 10 |
|
Пациенты с дефицитом массы тела |
25 – 30 |
Приложение 5. Питание при избыточном весе.
Продукты, которые следует употреблять без ограничения
-
капуста (все виды)
-
огурцы
-
салат листовой
-
зелень
-
помидоры
-
перец
-
кабачки
-
баклажаны
-
свекла
-
морковь
-
стручковая фасоль
-
редис, редька, репа
-
зеленый горошек (молодой)
-
шпинат, щавель
-
грибы
-
чай, кофе без сахара и сливок
-
минеральная вода
-
напитки на сахарозаменителях
-
Овощи можно употреблять в сыром, отварном, запеченном виде.
-
Использование жиров (масла, майонеза, сметаны) в приготовлении овощных блюд должно быть минимальным.
-
Продукты, которые следует употреблять в умеренном количестве
-
нежирное мясо (постная говядина, телятина)
-
нежирная рыба (треска, судак, хек)
-
молоко и кисломолочные продукты (нежирные)
-
сыры менее 30% жирности
-
творог менее 5% жирности
-
картофель
-
кукуруза
-
зрелые зерна бобовых (горох, фасоль, чечевица)
-
крупы
-
макаронные изделия
-
хлеб и хлебобулочные изделия (не сдобные)
-
фрукты
-
яйца
-
«Умеренное количество» означает половину от Вашей привычной порции.
-
Продукты, которые необходимо исключить или максимально ограничить
-
масло сливочное
-
масло растительное*
-
сало
-
сметана, сливки
-
сыры более 30% жирности
-
творог более 5% жирности
-
майонез
-
жирное мясо, копчености
-
колбасные изделия
-
полуфабрикаты (изделия из фарша, пельмени, замороженная пицца и т. п.)
-
пироги
-
жирная рыба**
-
кожа птицы
-
консервы мясные, рыбные и растительные в масле
-
орехи, семечки
-
сахар, мед
-
варенье, джемы, сухофрукты
-
конфеты, шоколад
-
пирожные, торты и др. кондитерские изделия
-
печенье, изделия из сдобного теста
-
мороженое
-
сладкие напитки (лимонады, фруктовые соки)
-
алкогольные напитки
-
Следует по возможности исключить такой способ приготовления пищи как жарение.
-
Старайтесь использовать посуду, позволяющую готовить пищу без добавления жира.
-
* растительное масло является необходимой частью ежедневного рациона, однако достаточно употреблять его в очень небольших количествах
** в жирных сортах рыбы содержатся полезные вещества, поэтому ограничение на нее менее строгое, чем на жирное мясо
Приложение 6. Характеристика сахароснижающих препаратов.
| Группа препаратов | Международное непатентованное название | Торговые названия, зарегистрированные в России (выпускаемые дозы, мг) | Суточная доза (мг) | Кратность приема (раз/сутки) | Длительность действия (часы) |
|---|---|---|---|---|---|
|
Производные сульфонил мочевины |
Глибенкламид микронизированный |
Манинил 1,75 (1,75) |
1,75 – 14 |
1 – 2 |
16 – 24 |
|
Глибенкламид |
Манинил 5 (5) |
2,5 – 20 |
1 – 2 |
16 – 24 |
|
|
Гликлазид |
Глидиаб (80) |
80 – 320 |
1 – 2 |
16 – 24 |
|
|
Гликлазид с модифицированным высвобождением |
Диабетон МВ (30; 60) |
30 – 120 |
1 |
24 |
|
|
Глимепирид |
Амарил (1; 2; 3; 4) |
1 – 6 |
1 |
24 |
|
|
Гликвидон |
Глюренорм (30) |
30 – 180 |
1 – 3 |
8 – 12 |
|
|
Глипизид |
Мовоглекен (5) |
5 – 20 |
1 – 2 |
16 – 24 |
|
|
Глипизид с контролируемым высвобождением |
Глибенез ретард (5; 10) |
5 – 20 |
1 |
24 |
|
|
Глиниды (меглитиниды) |
Репаглинид |
НовоНорм (0,5; 1; 2) |
0,5 – 16 |
3 – 4 |
3 – 4 |
|
Натеглинид |
Старликс (60; 120; 180) |
120 – 480 |
3 – 4 |
3 – 4 |
|
|
Бигуаниды |
Метформин |
Сиофор 500 (500) |
500 – 3000 |
1 – 3 |
8 – 12 |
|
Метформин пролонгированного действия |
Глюкофаж лонг (500; 750; 1000) |
500 – 2550 |
1 – 2 |
12 – 24 |
|
|
Тиазолидиндионы (глитазоны) |
Пиоглитазон |
Диаб-норм (15; 30) |
15 – 45 |
1 |
16 – 24 |
|
Агонисты рецепторов глюкагоноподобного петида-1 |
Эксенатид |
Баета (5, 10 мкг), для п/к инъекций |
10 – 20 мкг |
2 |
12 |
|
Эксенатид пролонгированного действия |
Баета Лонг (2,0) для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Лираглутид |
Виктоза (0,6; 1,2; 1,8), для п/к инъекций |
0,6 – 1,8 |
1 |
24 |
|
|
Ликсисенатид |
Ликсумия (10; 20 мкг), для п/к инъекций |
10 – 20 мкг |
1 |
24 |
|
|
Дулаглутид |
Трулисити (0,75; 1,5) для п/к инъекций |
– |
1 раз в неделю |
168 |
|
|
Семаглутид |
Оземпик (0,25; 0,5; 1,0) для п/к инъекций |
1 раз в неделю |
168 |
||
|
Ингибиторы дипептидилпептидазы-4 (глиптины) |
Ситаглиптин |
Янувия (25; 50; 100) |
25 – 100 |
1 |
24 |
|
Вилдаглиптин |
Галвус (50) |
50 – 100 |
1 – 2 |
16 – 24 |
|
|
Саксаглиптин |
Онглиза (2,5; 5) |
2,5 – 5 |
1 |
24 |
|
|
Линаглиптин |
Тражента (5) |
5 |
1 |
24 |
|
|
Алоглиптин |
Випидия (12,5; 25) |
12,5 – 25 |
1 |
24 |
|
|
Гозоглиптин |
Сатерекс (20; 30) |
20 – 30 |
1 |
24 |
|
|
Эвоглиптин |
Эводин (5) |
5 |
1 |
24 |
|
|
Ингибиторы α-глюкозидаз |
Акарбоза |
Глюкобай (50; 100) |
150 – 300 |
3 |
6 – 8 |
|
Ингибиторы натрийглюкозного котранспортера 2 типа (глифлозины) |
Дапаглифлозин |
Форсига (5; 10) |
5 – 10 |
1 |
24 |
|
Эмпаглифлозин |
Джардинс (10; 25) |
10 – 25 |
1 |
24 |
|
|
Канаглифлозин |
Инвокана (100; 300) |
100 – 300 |
1 |
24 |
|
|
Ипраглифлозин |
Суглат (50) |
50-100 |
1 |
24 |
|
|
Эртуглифлозин# |
Стиглатра# (5; 15) |
5-15 |
1 |
24 |
|
|
Комбинированные препараты |
Глибенкламид + метформин |
Глибомет (2,5/400) |
– |
1 – 2 |
16 – 24 |
|
Гликлазид + метформин |
Глимекомб (40/500) |
– |
1 – 2 |
16 – 24 |
|
|
Глимепирид + метформин |
Амарил М (1/250; 2/500) |
– |
1 – 2 |
24 |
|
|
Вилдаглиптин + метформин |
Галвус Мет (50/500; 50/850; 50/1000) |
– |
1 – 2 |
16 – 24 |
|
|
Ситаглиптин + метформин |
Янумет (50/500; 50/850; 50/1000) |
– |
1 – 2 |
24 |
|
|
Ситаглиптин + метформин пролонгированного действия |
Янумет Лонг (50/500; 50/1000; 100/1000) |
– |
1 |
24 |
|
|
Саксаглиптин + метформин пролонгированного действия |
Комбоглиз Пролонг (2,5/1000; 5/500; 5/1000) |
– |
1 |
24 |
|
|
Линаглиптин + метформин |
Джентадуэто (2,5/500; 2,5/850; 2,5/1000) |
– |
1 |
24 |
|
|
Алоглиптин + метформин |
Випдомет (12,5/500; 12,5/1000) |
– |
2 |
24 |
|
|
Эмпаглифлозин + метформин |
Синджарди (5/500; 5/850; 5/1000; 12,5/500; 12,5/850; 12,5/1000) |
– |
2 |
24 |
|
|
Дапаглифлозин + метформин пролонгированного действия |
Сигдуо Лонг (5/1000, 10/1000) |
– |
1 |
24 |
|
|
Эртуглифлозин + метформин # |
Стигларумет# (2,5/1000; 7,5/1000) |
– |
2 |
24 |
|
|
Линаглиптин + эмпаглифлозин |
Гликамби (5/10; 5/25) |
– |
1 |
24 |
|
|
Ситаглиптин + эртуглифлозин# |
Стиглаян# (100/5; 100/15) |
– |
1 |
24 |
|
|
Инсулин деглудек + лираглутид |
Сультофай (50 ЕД/1,8 мг) для п/к инъекций |
– |
1 |
24 |
|
|
Инсулин гларгин 100 ЕД/мл + ликсисенатид |
Соликва (100ЕД/33 мкг; 100 ЕД/50 мкг) для п/к инъекций |
– |
1 |
24 |
# Регистрация препарата в РФ ожидается в 2019 г.
Приложение 7. Классификация диабетической ретинопатии ETDRS (1991).
| Уровень по ETDRS (баллы) | Стадия ретинопатии | Офтальмоскопическая картина |
|---|---|---|
|
Непролиферативная диабетическая ретинопатия |
||
|
10 |
нет ретинопатии |
Микроаневризмы и другие изменения отсутствуют. Может быть расширение венул сетчатки. |
|
14-35 |
начальная |
Незначительное количество микроаневризм и микрогеморрагий. Могут выявлятся «твердые» и «мягкие» экссудаты. |
|
43 |
умеренная |
Один из признаков:
|
|
47 |
выраженная |
Оба признака 43 уровня или один из признаков:
|
|
53 |
тяжелая |
Сочетание двух-трех признаков 47 уровня или один из признаков:
|
|
Пролиферативная диабетическая ретинопатия |
||
|
61 |
начальная |
Один из признаков:
|
|
65 |
выраженная |
Один из признаков:
|
|
71 |
тяжелая (высокого риска 1) |
Один из признаков:
|
|
75 |
тяжелая (высокого риска 2) |
Неоваскуляризация ДЗН более трети его площади и преретинальная или витреальная геморрагия площадью более 1,5 ДЗН. |
|
81-85 |
Далеко зашедшая |
Один и более признаков:
|
|
90 |
градация невозможна |
Глазное дно не офтальмоскопируется даже фрагментарно. |
Пример диагноза: ОU – выраженная пролиферативная диабетическая ретинопатия (ETDRS-65)
Приложение 8. Номограмма для вычисления площади поверхности тела по росту и массе тела (используется для расчета истинной СКФ).
Инструкция к применению
Соединить линейкой шкалы с ростом и массой тела конкретного человека. На пересечении со шкалой площади поверхности тела получаем цифру, соответствующую площади тела данного человека.
Истинная СКФ = СКФ, рассчитанная по формуле Кокрофта – Голта, умноженная на 1,73 м2 и деленная на полученную по номограмме площадь поверхности тела конкретного человека.

Приложение 9. Классификация WIfI (Wound, Ischemia, foot Infection), учитывает тяжесть морфологического поражения тканей стопы, перфузию нижних конечностей, тяжесть инфекционного процесса.
Классификация WIfI (Wound, Ischemia, foot Infection)
| Глубина поражения тканей стопы | |||
|---|---|---|---|
|
Язва |
Гангрена |
Клиническая картина: |
|
|
0 |
нет |
нет |
Ишемические боли в покое, раны нет |
|
1 |
Маленькая, поверхностная язва (язвы) в дистальном отделе голени или стопы; нет вовлечения костных структур, за исключением дистальных фаланг пальцев. |
нет |
Минимальное повреждение тканей. Показаны малые дистальные ампутации (1 или 2 пальцев) или кожная пластика. |
|
2 |
Глубокая язва с вовлечением костей, суставов или сухожилий; в основном без вовлечения пяточной области, возможны поверхностные язвы пятки без вовлечения пяточной кости. |
Гангренозные изменения ограничиваются фалангами пальцев |
Выраженное повреждение тканей, требующее ампутации нескольких пальцев (больше 3) или трасметатарзальной с/без пластики кожи. |
|
3 |
Обширная глубокая язва, распространяющаяся на передний и/или средний отдел стопы; глубокая язва пяточной области с вовлечением пяточной кости. |
Гангрена, распространяющаяся на передний и/или средний отдел стопы; глубокий некроз пяточной области ± вовлечение пяточной кости. |
Распространенное поражение тканей, требующее комплексного лечения стопы или нестандартной трансметатарзальной ампутации (по Шапару или Лисфранку). |
|
Ишемия |
|||
|
Если применение ЛПИ неинформативно или невозможно, для оценки используются |
|||
|
ЛПИ |
Систолическое АД в артерии голени (мм рт.ст). |
Пальцевое давление |
|
|
0 |
≥0,8 |
˃100 мм рт.ст. |
≥ 60 |
|
1 |
0,6-0,79 |
70-100 мм рт.ст. |
40-59 |
|
2 |
0,4-0,59 |
50-70 |
30-39 |
|
3 |
≤ 0,39 |
˂50 |
˂ 30 |
|
Инфекция стопы |
|||
|
0 (инфекции нет) |
Нет симптомов и признаков инфекции |
||
|
1 (легкая) |
Инфекция есть, если отмечаются 2 из перечисленных признаков:
|
||
|
2 (средняя) |
Локальная инфекция с гиперемией ˃ 2 см или с вовлечением более |
||
|
3 (тяжелая) |
Местная инфекция с признаками системного воспаления (присутствие
|
Риск потери нижней конечности в течение 1 года (по системе WIfI)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-1 |
ОН |
ОН |
Н |
У |
ОН |
Н |
У |
В |
|
W-2 |
Н |
Н |
У |
В |
У |
У |
В |
В |
|
W-3 |
У |
У |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W-0 |
Н |
Н |
У |
В |
Н |
У |
У |
В |
|
W-1 |
Н |
У |
В |
В |
У |
У |
В |
В |
|
W-2 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
Оценка показаний к реваскуляризации нижней конечности при условии контроля инфекции (польза/риск)
|
I-0 |
I-1 |
|||||||
|
W-0 |
ОН |
ОН |
ОН |
ОН |
ОН |
Н |
Н |
У |
|
W-1 |
ОН |
ОН |
ОН |
ОН |
Н |
У |
У |
У |
|
W-2 |
ОН |
ОН |
ОН |
ОН |
У |
У |
В |
В |
|
W-3 |
ОН |
ОН |
ОН |
ОН |
У |
У |
У |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
|
|
I-2 |
I-3 |
|||||||
|
W-0 |
Н |
Н |
У |
У |
У |
В |
В |
В |
|
W-1 |
У |
В |
В |
В |
В |
В |
В |
В |
|
W-2 |
В |
В |
В |
В |
В |
В |
В |
В |
|
W-3 |
В |
В |
В |
В |
В |
В |
В |
В |
|
fi-0 |
fi-1 |
fi-2 |
fi-3 |
fi-0 |
fi-1 |
fi-2 |
fi-3 |
W (wound) — рана; I (ischemia) — ишемия; fI (foot infection) — инфекция стопы. ОН — очень низкий, Н — низкий, У — умеренный; В — высокий
Четыре класса риска потери конечности:
|
Очень низкий – ОН = клиническая стадия 1 |
|
Низкий – Н = клиническая стадия 2 |
|
Умеренный – У = клиническая стадия 3 |
|
Высокий – В = клиническая стадия 4 |
Клиническая стадия 5 – несохраняемая стопа
Приложение 10. Правила ухода за ногами при сахарном диабете.
-
Ежедневно самостоятельно или с участием членов семьи осматривайте стопы, состояние кожи, включая промежутки между пальцами.
-
Немедленно сообщите лечащему врачу о наличии потертостей, порезов, трещин, царапин, ран и других повреждений кожи.
-
Ежедневно мойте ноги теплой водой (температура ниже 370С), просушивайте стопы аккуратно, мягким полотенцем, не забывая о межпальцевых промежутках.
-
При наличии ороговевшей кожи обработайте эти участки пемзой или специальной пилкой для кожи (не металлической). Не пользуйтесь для этих целей лезвием или ножницами.
-
Не используйте химические препараты или пластыри для удаления мозолей и ороговевшей кожи.
-
При сухой коже стоп после мытья смажьте их кремом, содержащим мочевину, кроме межпальцевых промежутков.
-
Осторожно обрабатывайте ногти, не закругляя уголки, используя пилочку, а не острые и режущие инструменты.
-
Для согревания ног пользуйтесь теплыми носками, а не грелкой или горячей водой, которые могут вызвать ожог из-за снижения чувствительности.
-
Носите бесшовные (или со швами наружу) носки/колготы, меняйте их ежедневно.
-
Не ходите без обуви дома и на улице, не надевайте обувь на босую ногу.
-
Проконсультируйтесь со специалистом кабинета «Диабетическая стопа» или ортопедом, нужно ли вам носить профилактическую или сложную ортопедическую обувь.
-
Ежедневно осматривайте обувь: нет ли в ней инородного предмета, не завернулась ли стелька, так как это может привести к потертости кожи стоп.
-
При повреждении кожи (трещина, царапина, порез) не используйте спиртосодержащие и красящие растворы. Используйте для обработки бесцветные водные антисептические растворы.
Приложение 11. Ортопедическая обувь для пациентов с сахарным диабетом.
Главная задача:
-
снижать давление на перегруженные участки подошвенной поверхности (на которых уже могут быть предъязвенные изменения).
Именно для реализации этого пункта и необходима специальная конструкция ортопедической обуви и стелек.
Прочие задачи ортопедической обуви:
-
Предотвращать горизонтальное трение на подошвенной поверхности стопы.
-
Не сдавливать стопу сбоку и сверху (даже при деформациях), не травмировать жестким верхом передний отдел стопы (пальцы).
-
Фиксировать, стабилизировать суставы стопы и, при необходимости, голеностопный сустав.
-
Защищать стопу от травматизации и неблагоприятных факторов внешней среды.
-
Обеспечивать достаточную вентиляцию стопы, комфорт, удобство при одевании и снятии, возможность регулировки объема в течение дня.
Особенности конструкции:
Общие требования для всех категорий пациентов c СД без учёта вида (сложности) ортопедической обуви, степени риска синдрома диабетической стопы (СДС) и отдельных клинических ситуаций:
-
Ригидная (жёсткая, не сгибаемая) подошва с искусственным перекатом.
-
Минимальное количество швов на подкладке («бесшовность»).
-
Отсутствие подноска: эластичный (растяжимый) материал верха и подкладки в носочной части обуви.
-
Увеличенная полнота и дополнительный объем в носочной части обуви.
-
Возможность регулировать внутренний объем обуви (шнурки/застежки «липучки»).
-
Плотный (твёрдый) задник, с дополнительным смягчением со стороны подкладки.
-
Каблук со скошенным передним краем или сплошная подошва без каблука.
Выбор обуви в зависимости от риска СДС:
Низкий риск СДС
-
Чувствительность сохранена, стопа без деформации:
-
ношение готовой обуви, купленной в обычном магазине, но с соблюдением правил подбора обуви.
-
-
Чувствительность снижена или отсутствует, стопа без деформации
размеры ее укладываются в имеющиеся колодки:-
«обувь по готовой колодке» с типовой амортизирующей стелькой (подбор совместно с ортопедом).
-
Умеренный риск СДС
-
умеренные деформации (Hallux valgus I-II степени), умеренно выраженные клювовидные и молоткообразные пальцы, плоскостопие, нерезко выраженный пролапс головок плюсневых костей и др.):
-
Готовая (серийно изготовленная) обувь — «Обувь по готовой колодке»[29] (обычно повышенной глубины) с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
-
Высокий и очень высокий риск СДС
-
Тяжелые деформации (Hallux valgus III-IV степени и др.), деформации вследствие диабетической нейроостеоартропатии, предъязвенные изменения кожи, трофические раны в анамнезе (связанные с перегрузкой стоп при ходьбе), перенесенные ампутации в пределах стопы.
-
Обувь по индивидуальной колодке с индивидуально изготовленной стелькой (подбор совместно с ортопедом)
-
! Выраженные нарушения чувствительности и большая двигательная активность (а также признаки неэффективности изготовленной обуви) часто требуют отнесения пациента к более высокой категории.
ПРАВИЛА ношения обуви:
-
Она приносит пользу лишь при ежедневном рутинном использовании.
-
Обувь и стелька — единое целое: нельзя перекладывать ортопедические стельки в обычную стандартную обувь.
-
Не реже 2 раз в год необходимо изготовление новых стелек (или частичная замена материалов используемой стельки) и оценка износа подошвы.
-
Обязательно носить ортопедическую обувь не только на улице, но и в домашних условиях.
Оценка эффективности ортопедической обуви.
Эффективность обуви — это ее способность предотвращать развитие или рецидивирование раневых дефектов, связанных с травматизацией стоп при ходьбе. Эффективность обуви можно оценить следующими методами:
-
C помощью педобарографии внутри обуви.
-
По уменьшению предъязвенных изменений в «зонах риска».
-
По снижению частоты новых язв (исключая не связанные с обувью) при условии постоянного ее ношения.
Приложение 12. Шкала балльной оценки симптомов нейропатии (Neuropathy Symptom Score).
| Название симптома | Баллы |
|---|---|
|
Жжение, онемение, покалывание |
2 |
|
Утомляемость, судороги, боли |
1 |
|
Локализация: |
|
|
— стопы |
2 |
|
— икры |
1 |
|
— другая |
0 |
|
Время возникновения: |
|
|
— только ночью |
2 |
|
— ночью и днем |
1 |
|
— днем |
0 |
|
— сразу после пробуждения |
1 |
|
Уменьшение симптоматики: |
|
|
— при ходьбе |
2 |
|
— стоя |
1 |
|
— лежа |
0 |
|
Сумма баллов |
Интерпретация результата:
3 – 4 балла – умеренная нейропатия
5 – 6 баллов – выраженная нейропатия
7 – 9 баллов – тяжелая нейропатия.
Приложение 13. Мичиганский опросник для скрининга нейропатии (The Michigan Neuropath Screening Instrument, MNSI).
|
А. Анамнез |
||
|
Ответьте на следующие вопросы, отметив «да=1» или «нет=0» на основании своих обычных ощущений |
||
|
1. Бывает ли у вас ощущение онемения в ногах и стопах? |
Да |
Нет |
|
2. Испытывали ли вы когда-либо жгучую боль в ногах или стопах? |
Да |
Нет |
|
3. Ваши стопы очень чувствительны к прикосновению? |
Да |
Нет |
|
4. У вас были судороги мышц ног или стоп? |
Да |
Нет |
|
5. Вы отмечали когда-либо ощущение покалывания в ногах или стопах? |
Да |
Нет |
|
6. Вызывает ли у вас болезненные ощущения прикосновение постельного белья или одеяла к коже? |
Да |
Нет |
|
7. Когда вы входите в ванну или в душ, можете определить холодная вода или горячая? |
Да |
Нет |
|
8. Была ли у вас когда-либо незаживающая рана на коже стоп? |
Да |
Нет |
|
9. Говорил ли вам когда-либо лечащий врач, что у вас диабетическая нейропатия? |
Да |
Нет |
|
10. Ощущаете ли вы общую слабость большую часть времени? |
Да |
Нет |
|
11. Усиливаются ли ваши симптомы в ночное время? |
Да |
Нет |
|
12. Болят ли у вас ноги во время ходьбы? |
Да |
Нет |
|
13. Вы чувствуете свои стопы во время ходьбы? |
Да |
Нет |
|
14. Кожа ваших стоп настолько сухая, что появляются трещины? |
Да |
Нет |
|
15. Были ли у вас ампутации нижнихконечностей? |
Да |
Нет |
|
Сумма баллов: |
|
Б. Физикальное обследование |
|||
|
1. Внешний вид стоп |
|||
|
Правая |
Левая |
||
|
а) Нормальный Да=0 Нет=1 |
а) Нормальный Да=0 Нет=1 |
||
|
б) Если нет, отметьте все нарушения, |
б) Если нет, отметьте все нарушения, |
||
|
Деформации |
Да Нет |
Деформации |
Да Нет |
|
Сухая кожа, омозолелости |
Да Нет |
Сухая кожа, омозолелости |
Да Нет |
|
Инфицирование |
Да Нет |
Инфицирование |
Да Нет |
|
Трещины |
Да Нет |
Трещины |
Да Нет |
|
Другое |
Да Нет |
Другое |
Да Нет |
|
Укажите, какие именно |
Укажите, какие именно |
||
|
Правая |
Левая |
||
|
2. Изъязвления |
Нет=0 Есть=1 |
Нет=0 Есть=1 |
|
|
3. Ахиллов рефлекс |
Вызывается = 0 |
Вызывается = 0 |
|
|
4. Вибрационная чувствительность у основания 1 пальца |
Нормальная = 0 |
Нормальная = 0 |
|
|
5. Тактильная чувствительность |
Нормальная = 0 |
Нормальная = 0 |
|
|
Сумма баллов: |
Приложение 14. Опросник DN4 для диагностики болевой нейропатии.
БЕСЕДА С ПАЦИЕНТОМ
Соответствует ли боль, которую испытывает пациент, одному или нескольким из следующих определений?
|
Да |
Нет |
|
|
1. Ощущение жжения |
|
|
|
2. Болезненное ощущение холода |
|
|
|
3. Ощущение как от ударов током |
|
|
Сопровождается ли боль одним или несколькими из следующих симптомов в
области ее локализации?
|
Да |
Нет |
|
|
4. Пощипыванием, ощущением ползания мурашек |
|
|
|
5. Покалыванием |
|
|
|
6. Онемением |
|
|
|
7. Зудом |
|
|
ОСМОТР ПАЦИЕНТА
Локализована ли боль в той же области, где осмотр выявляет один или оба
следующих симптома:
|
Да |
Нет |
|
|
8. Пониженная чувствительность к прикосновению |
|
|
|
9. Пониженная чувствительность к покалыванию |
|
|
Можно ли вызвать или усилить боль в области ее локализации:
|
Да |
Нет |
|
|
10. проведя в этой области кисточкой |
|
|
Приложение 15. Есть ли у вас предиабет или сахарный диабет 2 типа?
Опросник для пациентов
Инструкция
-
Ответьте на все 8 вопросов опросника.
-
Для каждого вопроса выберите 1 правильный ответ и отметьте его в
соответствующем квадратике. -
Сложите все баллы, соответствующие Вашим ответам на вопросы
-
Используйте Ваш суммарный балл для определения Вашего риска развития
сахарного диабета 2 типа или предиабета. -
Передайте заполненный опросник Вашему врачу/медсестре и попросите их
объяснить Вам результаты опросника.
1. Возраст
|
|
До 45 лет |
0 баллов |
|
|
45 – 54 года |
2 балла |
|
|
55 – 64 года |
3 балла |
|
|
Старше 65 лет |
4 балла |
2. Индекс массы тела
Индекс массы тела позволяет выявить наличие у Вас избыточного веса или
ожирения. Вы можете подсчитать свой индекс массы тела сами:
Вес ____кг: (рост ____м)2 = ____кг/м2
|
|
Менее 25 кг/м2 |
0 баллов |
|
|
25 – 30 кг/м2 |
1 балл |
|
|
Больше 30 кг/м2 |
3 балла |
3. Окружность талии
Окружность талии также указывает на наличие у Вас избыточного веса или
ожирения.
| Мужчины | Женщины | |
|---|---|---|
|
< 94 см |
< 80 см |
0 баллов |
|
94 – 102 см |
80 – 88 см |
3 балла |
|
> 102 см |
> 88 см |
4 балла |
4. Как часто Вы едите овощи, фрукты или ягоды?
|
|
Каждый день |
0 баллов |
|
|
Не каждый день |
1 балл |
5. Занимаетесь ли Вы физическими упражнениями регулярно?
Делаете ли вы физические упражнения по 30 минут каждый день или 3 часа в
течение недели?
|
|
Да |
0 баллов |
|
|
Нет |
2 балла |
6. Принимали ли Вы когда-либо регулярно лекарства для снижения артериального давления?
|
|
Нет |
0 баллов |
|
|
Да |
2 балла |
7. Обнаруживали ли у Вас когда-либо уровень глюкозы (сахара) крови выше нормы
(во время диспансеризации, проф. осмотра, во время болезни или
беременности)?
|
|
Нет |
0 баллов |
|
|
Да |
5 баллов |
8. Был ли у Ваших родственников сахарный диабет 1 или 2 типа?
|
|
Нет |
0 баллов |
|
|
Да: дедушка/бабушка, тетя/дядя, двоюродные братья/сестры |
3 балла |
|
|
Да: родители, брат/сестра или собственный ребенок |
5 баллов |
РЕЗУЛЬТАТЫ:
Сумма баллов _______
Ваш риск развития сахарного диабета в течение 10 лет составит:
| Общее количество баллов | Уровень риска СД 2 типа | Вероятность развития СД 2 типа |
|---|---|---|
|
Менее 7 |
Низкий риск |
1 из 100, или 1 % |
|
7 – 11 |
Слегка повышен |
1 из 25, или 4 % |
|
12 – 14 |
Умеренный |
1 из 6, или 17 % |
|
15 – 20 |
Высокий |
1 из 3, или 33 % |
|
Более 20 |
Очень высокий |
1 из 2, или 50 % |
-
Если Вы набрали менее 12 баллов: у Вас хорошее здоровье и Вы должны продолжать вести здоровый образ жизни.
-
Если Вы набрали 12 – 14 баллов: возможно, у вас предиабет. Вы должны посоветоваться со своим врачом, как Вам следует изменить образ жизни.
-
Если Вы набрали 15 – 20 баллов: возможно, у Вас предиабет или сахарный диабет 2 типа. Вам желательно проверить уровень глюкозы (сахара) в крови. Вы должны изменить свой образ жизни. Не исключено, что Вам понадобятся и лекарства для снижения уровня глюкозы (сахара) в крови.
-
Если Вы набрали более 20 баллов: по всей вероятности, у Вас есть сахарный диабет 2 типа. Вы должны проверить уровень глюкозы (сахара) в крови и постараться его нормализовать. Вы должны изменить свой образ жизни и Вам понадобятся и лекарства для контроля за уровнем глюкозы (сахара) в крови.
Снижение риска возникновения предиабета или сахарного диабета 2 типа
Вы не можете повлиять на свой возраст или наследственную предрасположенность к предиабету и сахарному диабету, но Вы можете изменить Ваш образ жизни и снизить тем самым риск развития этих заболеваний.
Вы можете снизить массу тела, стать более активным физически и потреблять более здоровую пищу. Эти изменения образа жизни особенно необходимы по мере увеличения возраста или при наличии у Вас наследственной отягощенности по сахарному диабету.
Здоровый образ жизни необходим и в том случае, если у Вас уже диагностировали предиабет или сахарный диабет 2 типа.
Для снижения уровня глюкозы (сахара) в крови, массы тела и уменьшения неблагоприятного прогноза заболевания может понадобиться лекарственная терапия.
ЛИТЕРАТУРА
-
[list_item_urbqjm] Галстян Г.Р., Токмакова А.Ю., Егорова Д.Н., и др. В. клинические рекомендации по диагностике и лечению синдрома диабетической стопы. // Раны и раневые инфекции. Журнал имени проф. Б.М. Костючёнка. – 2015. – Т. 2. – № 3. – С. 63-83. [Galstyan GR, Tokmakova AY, Egorova DN, et al. Clinical guidelines for diagnosis and treatment of diabetic foot syndrome. Wounds and wound infections. The prof. B.M. Kostyuchenok journal. 2015;2(3):63-83.] doi: 10.17650/2408-9613-2015-2-3-63-83
-
[list_item_e30liv] Дедов И.И., Краснопольский В.И., Сухих Г.Т., от имени рабочей группы. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение». // Cахарный диабет. – 2012. – Т. 15. – № 4. – С. 4–10. [Dedov I, Krasnopol’skiy V, Sukhikh G. Russian National Consensus Statement on gestational diabetes: diagnostics, treatment and postnatal care. Diabetes mellitus. – 2012. – Т.15. – №4. – С.4-10.] doi: 10.14341/2072-0351- 5531.
-
[list_item_5fa86t] Дедов И.И., Мельниченко Г.А., Шестакова М.В., и др. Национальные клинические рекомендации по лечению морбидного ожирения у взрослых. 3- ий пересмотр (лечение морбидного ожирения у взрослых). // Ожирение и метаболизм. — 2018. — Т.15. — № 1 — С.53-70. [Dedov II, Mel’nichenko GA, Shestakova MV, et al. Russian national clinical recommendations for morbid obesity treatment in adults. 3rd revision (Morbid obesity treatment in adults). Obesity and metabolism. 2018;15(1):53-70.] doi: 10.14341/OMET2018153-70
-
[list_item_f5gc55] Дедов И.И., Петеркова В.А., Кураева Т.Л. Российский консенсус по терапии сахарного диабета у детей и подростков. // Cахарный диабет. – 2010. – Т.13. – №5. – С. 1-8. [Dedov I, Peterkova V, Kuraeva T. Rossiyskiy konsensus po terapii sakharnogo diabeta u detey i podrostkov. Diabetes mellitus. 2010;13(5):1-8.] doi: 10.14341/2072-0351-6048.
-
[list_item_cc8vmt] Дедов И.И., Шестакова М.В., Александров А.А., и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом (5-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2011. – Т.14. – № 3 (приложение) – С. 2-72. [Dedov II, Shestakova MV, Aleksandrov AA, et al. Algorithms of Specialized Medical Care for Diabetes Mellitus Patients. Edited by Dedov II, Shestakova MV (5th edition). Diabetes mellitus. 2011;14(3s):2-72.] doi: 10.14341/2072-0351-5612.
-
[list_item_mtkb3c] Дедов И.И., Шестакова М.В., Аметов А.С., и др. Инициация и интенсификация сахароснижающей терапии у больных сахарным диабетом 2 типа: обновление консенсуса совета экспертов Российской ассоциации эндокринологов (2015 г.). // Сахарный диабет. – 2015. – Т. 18. – №1. – С.4-22. [Dedov I, Shestakova M, Ametov A, et al. Initiation and intensification of antihyperglycemic therapy in type 2 diabetes mellitus: Update of Russian Association of Endocrinologists expert consensus document (2015). Diabetes mellitus. 2015;18(1):4-22.] doi: 10.14341/DM201515-23.
-
[list_item_s16i86] Дедов И.И., Шестакова М.В., Александров А.А., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (6-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2013. – Т.16. – №1S – C. 1-121. [Dedov II, Shestakova MV, Aleksandrov AA, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV. (6th edition). Diabetes mellitus.
2013;16(1S):1- 121.] doi: 10.14341/DM20131S1-121.
2013;16(1S):1- 121.] doi: 10.14341/DM20131S1-121. -
[list_item_fha8pl] Дедов И.И., Шестакова М.В., Аметов А.С., и др. Консенсус совета экспертов Российской ассоциации эндокринологов по инициации и интенсификации сахароснижающей терапии у больных сахарным диабетом 2 типа. // Cахарный диабет. – 2011. – Т. 14. – №4. – С.6-17. [Dedov I, Shestakova M, Ametov A, et al. Russian Association of Endocrinologists expert consensus document on initiation and in- tensification of antyhiperglycaemic therapy in type 2 diabetes mellitus. Diabetes mellitus. 2011;14(4):6-17.] doi: 10.14341/2072-0351-5810.
-
[list_item_77922b] Дедов И.И., Шестакова М.В., Викулова О.К., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (7-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой. // Cахарный диабет. – 2015. –№1S – C. 1-112. [Dedov II, Shestakova MV, Vikulova OK, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV (7th edition). Diabetes mellitus. 2015;18(1S):1-112.] doi: 10.14341/DM20151S1- 112.
-
[list_item_hqots3] Дедов И.И., Шестакова М.В., и др. Оптимизация и интенсификация инсулинотерапии при СД 2 типа (клинические рекомендации). // Cахарный диабет. – 2010. – Т.13. – №5. – С.9-16. [Dedov I, Shestakova M, et al. Optimizatsiya i intensifikatsiya insulinoterapii pri sakharnom diabete 2 tipa (klinicheskie rekomendatsii). Diabetes mellitus. 2010;13(5):9-16.] doi: 10.14341/2072-0351-6049.
-
[list_item_dek57b] Дедов И.И., Шестакова М.В., Майоров А.Ю., и др. Клинические рекомендации «Алгоритмы специализированной медицинской помощи больным сахарным диабетом» (8-й выпуск). Под редакцией И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова. // Cахарный диабет. – 2017. –№1S – C. 1-112. [Dedov II, Shestakova MV, Mayorov AY, et al. Standards of specialized diabetes care. Edited by Dedov II, Shestakova MV, Mayorov AY (8th edition). Diabetes mellitus. 2017;20(1S):1-112.] doi: 10.14341/DM20171S8.
-
[list_item_clh71t] Клинические рекомендации. Кардиология. / под ред. Беленкова Ю.Н., Оганова Р.Г. – М: ГЭОТАР-Медиа, 2007. – 640 с. [Belenkov YN, Oganov RG, eds. Klinicheskie rekomendatsii. Kardiologiya. Moscow: GEOTAR- Media; 2007. 640p.].
-
[list_item_qi22i0] Майоров А.Ю., Мельникова О.Г., Котешкова О.М., Мисникова И.В., Черникова Н.А. Техника инъекций и инфузии при лечении сахарного диабета. Методическое руководство. ООО «АРТИНФО», Москва, 2018 – 64 с. [Mayorov AY, Melnikova OG, Koteshkova OM, Misnikoba IV, Chernikova NA. Tekhnika in’ektsiy I infuzii pri lechenii sakharnogo diabeta. Metodicheskoe rukovodstvo. OOO “ARTINFO”, Moscow, 2018 -64 p.].
-
[list_item_j60g17] Осложнения сахарного диабета: лечение и профилактика / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2017. [Dedov II, Shestakova MV, eds. Complications of diabetes mellitus: treatment and prevention. Moscow: Meditsinskoe informatsionnoe agentstvo; 2017].
-
[list_item_l679o2] Потемкин В.В., Старостина Е.Г. Руководство по неотложной эндокринологии. – М: Медицинское информационное агентство, 2008. 393 с. [Potemkin VV, Starostina EG. Rukovodstvo po neotlozhnoy endokrinologii. Moscow: Meditsinskoe informatsionnoe agentstvo; 2008. 393p.].
-
[list_item_sb595j] Рекомендации по лечению острого коронарного синдрома без стойкого подъема сегмента ST на ЭКГ. Российские рекомендации. – М: Медицинское информационное агентство, 2008. [Rekomendatsii po lecheniyu ostrogo koronarnogo sindroma bez stoykogo pod’ema segmenta ST na EKG. Russian guidelines. Moscow; 2008. www.cadriosite.ru.]
-
[list_item_hijmj4] Cахарный диабет типа 1: реалии и перспективы / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus Type 1: reality and perspectives. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_4dbmrd] Cахарный диабет типа 2: от теории к практике / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus Type 2: from theory to practice. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_30sc8i] Cахарный диабет: многообразие клинических форм / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus: heterogenity of clinical forms. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_h2befq] Сахарный диабет и репродуктивная система / Под ред. И.И. Дедова, М.В. Шестаковой. – М.: ООО «Издательство «Медицинское информационное агентство», 2016. [Dedov II, Shestakova MV, eds. Diabetes mellitus and reproductive system. Moscow: Meditsinskoe informatsionnoe agentstvo; 2016].
-
[list_item_umfps3] Шестакова М.В., Дедов И.И. Сахарный диабет и хроническая болезнь почек. – М.: Медицинское информационное агентство, 2009. 500 с. [Shestakova MV, Dedov II. Diabetes mellitus and chronic kidney disease. Moscow: Meditsinskoe informatsionnoe agentstvo; 2009. 500p.].
-
[list_item_ib2g7m] Aboyans V, Ricco JB, Bartelink MEL, et al. 2017 ESC Guidelines on the Diagnosis and Treatment of Peripheral Arterial Diseases, in collaboration with the European Society for Vascular Surgery (ESVS): Document covering atherosclerotic disease of extracranial carotid and vertebral, mesenteric, renal, upper and lower extremity arteriesEndorsed by: the European Stroke Organization (ESO)The Task Force for the Diagnosis and Treatment of Peripheral Arterial Diseases of the European Society of Cardiology (ESC) and of the European Society for Vascular Surgery (ESVS). Eur Heart J. 2018;39(9):763-816. doi: 10.1093/eurheartj/ehx095.
-
[list_item_najp9c] American Diabetes Association. Standards of medical care in diabetes – 2019. Diabetes Care 2019; 42; Suppl 1:S1-193.
-
[list_item_f1c88a] Bassand JP, Hamm CW, Ardissino D, et al. Guidelines for the diagnosis and treatment of non-ST-segment elevation acute coronary syndromes. Eur Heart J. 2007;28(13):1598-1660. doi: 10.1093/eurheartj/ehm161.
-
[list_item_1vlorv] Busetto L et al. Practical Recommendations of the Obesity Management Task Force of the European Association for the Study of Obesity for the Post-Bariatric Surgery Medical Management. Obes Facts 2017;10:597–632.
-
[list_item_02f2tj] Consensus Statement by the American Association of Clinical Endocrinologists and American College of Endocrinology on the Comprehensive Type 2 Diabetes Management Algorithm – 2018 Executive Summary. Endocrine Practice. 2018; 24 (1):91-120.
-
[list_item_k9j59n] Cosentino F, Grant PJ, Aboyans V, Bailey CJ, Ceriello A, Delgado V, Federici M, Filippatos G, Grobbee DE, Hansen TB, Huikuri HV, Johansson I, Juni P, Lettino M, Marx N, Mellbin LG, Ostgren CJ, Rocca B, Roffi M, Sattar N, Seferovic PM, Sousa-Uva M, Valensi P, Wheeler DC. 2019 ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD. Eur Heart J. 2019:ehz486. doi:10.1093/eurheartj/ehz486
-
[list_item_6qi71b] Cummings DE, Rubino F. Metabolic surgery for the treatment of type 2 diabetes in obese individuals. Diabetologia 2018; 61:257–264.
-
[list_item_if260j] Danne T, Nimri R, Battelino T, et al. International consensus on use of continuous glucose monitoring. Diabetes Care 2017;40 (12): 1631–1640
-
[list_item_n33sda] Davies MJ, D’Alessio DA, Fradkin J, et al. Management of hyperglycemia in type 2 diabetes, 2018. A consensus report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018;41:2669–2701/doi:10.2337/dci18-0033
-
[list_item_4nhlev] Definition and diagnosis of diabetes mellitus and intermediate hyperglycemia. Report of WHO/IDF Consultation. 2006.
-
[list_item_1vqg6l] Definition, Diagnosis, and Classification of Diabetes Mellitus and Its Complications: Report of a WHO consultation. Part 1: Diagnosis and Classification of Diabetes Mellitus (WHO/NCD/NCS/99.2). Geneva: World Health Organization; 1999.
-
[list_item_d5mh1h] Diagnostic criteria and classification of hyperglycaemia first detected in pregnancy. WHO Guideline. 2013.
-
[list_item_d26t0g] Garber AJ, Abrahamson MJ, Barzilay JI, et al. Consensus Statement by the American Association of Clinical Endocrinologists and American College of Endocrinology on the Comprehensive Type 2 Diabetes Management Algorithm – 2017 Executive Summary. Endocr Pract. 2017;23(2):207-238. doi: 10.4158/EP161682.CS.
-
[list_item_ns3ih5] Gough SC. A review of human and analogue insulin trials. Diabetes research and clinical practice. 2007;77(1):1-15.International Diabetes Federation. Diabetes Atlas 8th Edition. 2017.
-
[list_item_cqsu02] International Diabetes Federation. Global Guideline for Type 2 diabetes. 2012.
-
[list_item_nq2t8m] International Diabetes Federation. Guideline for management of postmeal glucose. 2011.
-
[list_item_dik9a5] International Diabetes Federation. Managing older people with Type 2 Diabetes. Global Guideline. 2013.
-
[list_item_hncrie] Inzucchi SE, Bergenstal RM, Buse JB, et al. Management of hyperglycemia in type 2 diabetes, 2015: a patient- centered approach: update to a position statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care. 2015;38(1):140-149. doi: 10.2337/dc14-2441.
-
[list_item_7ogiqs] Inzucchi SE, Bergenstal RM, Buse JB, et al. Management of hyperglycemia in type 2 diabetes: a patient-centered approach: position statement of the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care. 2012;35(6):1364-1379. doi: 10.2337/dc12-0413.
-
[list_item_80b7g2] ISPAD Clinical Practice Consensus Guidelines 2018: Definition, epidemiology, and classification of diabetes in children and adolescents. Pediatric Diabetes. – 2018. – Vol. 19. – P. 1-338.
-
[list_item_9om1at] Kaul S. Mitigating Cardiovascular Risk in Type 2 Diabetes With Antidiabetes Drugs: A Review of Principal Cardiovascular Outcome Results of EMPA-REG OUTCOME, LEADER, and SUSTAIN-6 Trials. Diabetes Care. 2017;40(7):821-831. doi: 10.2337/dc17-0291.
-
[list_item_0eo63b] KDIGO 2012 Clinical Practice Guideline for the Evaluation and Management of Chronic Kidney Disease. Kidney Intern. Suppl. 2013; 3(1):1-150.
-
[list_item_p86or1] Mancia G, Fagard R, Narkiewicz K, et al. 2013 ESH/ESC Guidelines for the management of arterial hypertension: the Task Force for the management of arterial hypertension of the European Society of Hypertension (ESH) and of the European Society of Cardiology (ESC). J Hypertens. 2013;31(7):1281-1357. doi: 10.1097/01. hjh.0000431740.32696.cc.
-
[list_item_kmre4v] Mann JFE,
Ørsted DD,
Brown-Frandsen K,
Marso SP,
Poulter NR,
Rasmussen S,
Tornøe K,
Zinman B,
Buse JB;
LEADER Steering Committee and Investigators. Liraglutide and Renal Outcomes in Type 2 Diabetes. N Engl J Med. 2017;377(9):839- 848. doi: 10.1056/NEJMoa1616011.
Ørsted DD,
Brown-Frandsen K,
Marso SP,
Poulter NR,
Rasmussen S,
Tornøe K,
Zinman B,
Buse JB;
LEADER Steering Committee and Investigators. Liraglutide and Renal Outcomes in Type 2 Diabetes. N Engl J Med. 2017;377(9):839- 848. doi: 10.1056/NEJMoa1616011. -
[list_item_ot5ut3] Marso SP,
McGuire DK,
Zinman B,
Poulter NR,
Emerson SS,
Pieber TR,
Pratley RE,
Haahr PM,
Lange M,
Frandsen KB,
Rabøl R,
Buse JB. Design of DEVOTE (Trial Comparing Cardiovascular Safety of Insulin Degludec vs Insulin Glargine in Patients With Type 2 Diabetes at High Risk of Cardiovascular Events) — DEVOTE-1. Am Heart J.2016;179:175-83. doi: 10.1016/j.ahj.2016.06.004.
McGuire DK,
Zinman B,
Poulter NR,
Emerson SS,
Pieber TR,
Pratley RE,
Haahr PM,
Lange M,
Frandsen KB,
Rabøl R,
Buse JB. Design of DEVOTE (Trial Comparing Cardiovascular Safety of Insulin Degludec vs Insulin Glargine in Patients With Type 2 Diabetes at High Risk of Cardiovascular Events) — DEVOTE-1. Am Heart J.2016;179:175-83. doi: 10.1016/j.ahj.2016.06.004. -
[list_item_b3unf5] Marso SP,
Bain SC,
Consoli A,
Eliaschewitz FG,
Jódar E,
Leiter LA,
Lingvay I,
Rosenstock J,
Seufert J,
Warren ML,
Woo V,
Hansen O,
Holst AG,
Pettersson J,
Vilsbøll T;
SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med. 2016;375(19):1834-1844.
Bain SC,
Consoli A,
Eliaschewitz FG,
Jódar E,
Leiter LA,
Lingvay I,
Rosenstock J,
Seufert J,
Warren ML,
Woo V,
Hansen O,
Holst AG,
Pettersson J,
Vilsbøll T;
SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med. 2016;375(19):1834-1844. -
[list_item_clr7b1] Marso SP, Daniels GH, Brown-Frandsen K, et al. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2016;375(4):311-322. doi: 10.1056/NEJMoa1603827.
-
[list_item_8q3ch1] Marx N,
Rosenstock J,
Kahn SE,
Zinman B,
Kastelein JJ,
Lachin JM,
Espeland MA,
Bluhmki E,
Mattheus M,
Ryckaert B,
Patel S,
Johansen OE,
Woerle HJ. Design and baseline characteristics of the CARdiovascular Outcome Trial of LINAgliptin Versus Glimepiride in Type 2 Diabetes (CAROLINA®). Diab Vasc Dis Res. 2015;12(3):164-74.
Rosenstock J,
Kahn SE,
Zinman B,
Kastelein JJ,
Lachin JM,
Espeland MA,
Bluhmki E,
Mattheus M,
Ryckaert B,
Patel S,
Johansen OE,
Woerle HJ. Design and baseline characteristics of the CARdiovascular Outcome Trial of LINAgliptin Versus Glimepiride in Type 2 Diabetes (CAROLINA®). Diab Vasc Dis Res. 2015;12(3):164-74. -
[list_item_l2ql8f] Mills JL Sr, Conte MS, Armstrong DG, et al. The Society for Vascular Surgery Lower Extremity Threatened Limb Classification System: risk stratification based on wound, ischemia, and foot infection (WIfI). J Vasc Surg. 2014;59(1):220-34.e1-2. doi: 10.1016/j.jvs.2013.08.003.
-
[list_item_4kglol] Neal B, Perkovic V, Mahaffey KW, de Zeeuw D, Fulcher G,
Erondu N,
Shaw W,
Law G,
Desai M,
Matthews DR;
CANVAS Program Collaborative Group. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med. _2017 Jun 12. doi: 10.1056/NEJMoa1611925.
Erondu N,
Shaw W,
Law G,
Desai M,
Matthews DR;
CANVAS Program Collaborative Group. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. _N Engl J _Med. _2017 Jun 12. doi: 10.1056/NEJMoa1611925. -
[list_item_r51kmk] Pfeffer MA, Claggett B, Diaz R, et al. Lixisenatide in Patients with Type 2 Diabetes and Acute Coronary Syndrome. N Engl J Med. 2015;373(23):2247-2257. doi: 10.1056/NEJMoa1509225.
-
[list_item_62q8at] Rubino F, Nathan DM, Eckel RH et al. Metabolic surgery in the treatment algorithm for type 2 diabetes: a joint statement by international diabetes organizations. Diabetes Care 2016;39:861–877.
-
[list_item_pp07hc] Ryden L, Grant PJ, Anker SD, et al. ESC Guidelines on diabetes, pre-diabetes, and cardiovascular diseases developed in collaboration with the EASD: the Task Force on diabetes, pre-diabetes, and cardiovascular diseases of the European Society of Cardiology (ESC) and developed in collaboration with the European Association for the Study of Diabetes (EASD). Eur Heart J. 2013;34(39):3035-3087. doi: 10.1093/eurheartj/eht108.
-
[list_item_okg8sh] Schaper NC, Van Netten JJ, Apelqvist J, et al. Prevention and management of foot problems in diabetes: a Summary Guidance for Daily Practice 2015, based on the IWGDF Guidance Documents. Diabetes Metab Res Rev. 2016;(Suppl 1):7-15. doi: 10.1002/dmrr.2695.
-
[list_item_o2j6p5] Skyler JS, Bergenstal R, Bonow RO, et al. Intensive glycemic control and the prevention of cardiovascular events: implications of the ACCORD, ADVANCE, and VA diabetes trials: a position statement of the American Diabetes Association and a scientific statement of the American College of Cardiology Foundation and the American Heart Association. Diabetes Care. 2009;32(1):187-192. doi: 10.2337/dc08-9026.
-
[list_item_o90m7j] Use of Glycated Haemoglobin (HbA1c) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation (WHO/NMH/CHP/CPM/11.1). World Health Organization; 2011.
-
[list_item_g036cj] Wanner C,
Lachin JM,
Inzucchi SE,
Fitchett D,
Mattheus M,
George J,
Woerle HJ,
Broedl UC,
von Eynatten M,
Zinman B;
EMPA-REG OUTCOME Investigators. Empagliflozin and Clinical Outcomes in Patients With Type 2 Diabetes Mellitus, Established Cardiovascular Disease, and Chronic Kidney Disease. Circulation. 2018 Jan 9;137(2):119-129. doi: 10.1161/CIRCULATIONAHA.117.028268.
Lachin JM,
Inzucchi SE,
Fitchett D,
Mattheus M,
George J,
Woerle HJ,
Broedl UC,
von Eynatten M,
Zinman B;
EMPA-REG OUTCOME Investigators. Empagliflozin and Clinical Outcomes in Patients With Type 2 Diabetes Mellitus, Established Cardiovascular Disease, and Chronic Kidney Disease. Circulation. 2018 Jan 9;137(2):119-129. doi: 10.1161/CIRCULATIONAHA.117.028268. -
[list_item_32upks] Wiviott SD, Raz I, Bonaca MP, Mosenzon O, Kato ET, Cahn A, Silverman MG, Zelniker TA, Kuder JF, Murphy SA, Bhatt DL, Leiter LA, McGuire DK, Wilding JPH, Ruff CT, Gause-Nilsson IAM, Fredriksson M, Johansson PA, Langkilde AM, Sabatine MS; DECLARE–TIMI 58 Investigators. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med. 2019 Jan 24;380(4):347-357. doi: 10.1056/NEJMoa1812389. Epub 2018 Nov 10.
-
[list_item_415te3] World Union of Wound Healing Societies (WUWHS), Florence Congress, Position Document. Local management of diabetic foot ulcers. Wounds International, 2016.
-
[list_item_settm1] Wright RS, Anderson JL, Adams CD, et al. 2011 ACCF/AHA focused update of the Guidelines for the Management of Patients with Unstable Angina/Non-ST-Elevation Myocardial Infarction (updating the 2007 guideline): a report of the American College of Cardiology Foundation/American Heart Association Task Force on Practice Guidelines developed in collaboration with the American College of Emergency Physicians, Society for Cardiovascular Angiography and Interventions, and Society of Thoracic Surgeons. J Am Coll Cardiol. 2011;57(19):1920-1959. doi: 10.1016/j.jacc.2011.02.009.
-
[list_item_2fb2iq] Zinman B, Wanner C, Lachin JM, et al. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med. 2015;373(22):2117-2128. doi: 10.1056/NEJMoa1504720.
СПИСОК СОКРАЩЕНИЙ
АГ – артериальная гипертензия
АД – артериальное давление
АК – антагонисты кальция
АКШ – аортокоронарное шунтирование
иАПФ – ингибиторы ангиотензинпревращающего фермента
АССЗ – атеросклеротические сердечно-сосудистые заболевания
в/в – внутривенный
БРА – блокаторы рецепторов ангиотензина II
ГГС – гиперосмолярное гипергликемическое состояние
ГГС – гиперосмолярное гипергликемическое состояние
ГП – глюкоза плазмы
ГПП-1 – глюкагоноподобный пептид-1
арГПП-1 – агонист рецепторов ГПП-1
ГСД – гестационный сахарный диабет
ДАД – диастолическое артериальное давление
ДКА – диабетический кетоацидоз
ДМО – диабетический макулярный отек
ДН – диабетическая нефропатия
ДНОАП – диабетическая нейроостеоартропатия
иДПП-4 – ингибитор дипептидил-пептидазы 4 типа
ДР – диабетическая ретинопатия
ЗАНК – заболевания артерий нижних конечностей
ЗПТ – заместительная почечная терапия
ИБС – ишемическая болезнь сердца
ИВЛ – искусственная вентиляция легких
ИКД – инсулин короткого действия
ИМ – инфаркт миокарда
ИМБП ST – инфаркт миокарда без подъема сегмента ST
ИМП ST – инфаркт миокарда с подъемом сегмента ST
ИМТ – индекс массы тела
ИСАГ – изолированная систолическая артериальная гипертензия
ИУКД – инсулин ультракороткого действия
КАН – кардиоваскулярная автономная нейропатия
КИНК – критическая ишемия нижних конечностей
КЩС – кислотно-щелочное состояние
ЛКС – лазерная коагуляция сетчатки
ЛПИ – лодыжечно-плечевой индекс
МАУ – микроальбуминурия
МПК – минеральная плотность костей
МРТ – магнитно-резонансная томография
МСКТ – мультиспиральная компьютерная томография
НВИИ – непрерывная внутривенная инфузия инсулина
иНГЛТ-2 – мнгибитор натрий-глюкозного котранспортера 2 типа
НГН – нарушенная гликемия натощак
НМГ – непрерывное мониторирование глюкозы
НПХ – нейтральный протамин Хагедорна
НСД – неонатальный сахарный диабет
НТГ – нарушенная толерантность к глюкозе
ОГ – ортостатическая гипотензия
ОКС – острый коронарный синдром
ОПЖ – ожидаемая продолжительность жизни
ПГТТ – пероральный глюкозотолерантный тест
п/к – подкожный
ПСМ – препараты сульфонилмочевины
ПССП – пероральные сахароснижающие препараты
ПТГ – паратгормон
ПХ – перемежающаяся хромота
САД – систолическое артериальное давление
СД – сахарный диабет
СДС – синдром диабетической стопы
СИ – суточный индекс
СКФ – скорость клубочковой фильтрации
СПЯ – синдром поликистоза яичников
ССЗ – сердечно-сосудистые заболевания
ССЭ – средства, стимулирующие эритропоэз
ТЗД – тиазолидиндионы
ТсрО2 – транскутанное насыщение кислородом
ТТГ – тиреотропный гормон
ФА – физическая активность
УДД – уровень достоверности доказательств
УУР – уровень убедительности рекомендаций
ФМГ – флеш-мониторирование глюкозы
ФР – факторы риска
ХБП – хроническая болезнь почек
ХЕ – хлебная единица
ХЛВП – холестерин липопротеидов высокой плотности
ХЛНП – холестерин липопротеидов низкой плотности
ХСН – хроническая сердечная недостаточность
ЦВД – центральное венозное давление
ЧКВ – чрескожное коронарное вмешательство
ЭКГ – электрокардиография, электрокардиограмма

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК — 2019
Категории МКБ:
Инсулиннезависимый сахарный диабет (E11)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Одобрен
Объединенной комиссией по качеству медицинских услуг
Министерства здравоохранения Республики Казахстан
от «2» июля 2020 года
Протокол №103
Сахарный диабет (СД) – это группа метаболических (обменных) заболеваний, характеризующихся хронической гипергликемией, которая является результатом нарушения секреции инсулина, действия инсулина или обоих этих факторов. Хроническая гипергликемия при СД сопровождается повреждением, дисфункцией и недостаточностью различных органов, особенно глаз, почек, нервов, сердца и кровеносных сосудов.
ВВОДНАЯ ЧАСТЬ
Название протокола: САХАРНЫЙ ДИАБЕТ 2 ТИПА
Код(ы) МКБ-10:
| Код | Название |
| Е11 | Инсулиннезависимый сахарный диабет |
| E 11.0 | с комой; |
| Е 11.1 | с кетоацидозом; |
| Е 11.2 | с поражением почек; |
| Е 11.3 | с поражением глаз; |
| Е 11.4 | с неврологическими осложнениями; |
| Е 11.5 | с поражением периферического кровообращения; |
| Е 11.6 | с другими уточненными осложнениями; |
| Е 11.7 | с множественными осложнениями; |
| Е 11.8 | с неуточненными осложнениями. |
Дата разработки/пересмотра протокола:2014 год (пересмотр 2019 г.)
Сокращения, используемые в протоколе:
| арГПП-1 | – | агонисты рецепторов глюкагоноподобного пептида 1типа |
| АД | – | артериальное давление |
| иДПП-4 | – | ингибиторы дипептидилпептидазы 4 типа |
| иНГЛТ-2 | – | ингибиторы натрий-глюкозногокотранспортера 2 типа |
| ИРИ | — | иммунореактивный инсулин |
| ЛПНП | – | липопротеиды низкой плотности |
| МАУ | – | микроальбуминурия |
| МФ | – | метформин |
| НТГ | – | нарушенная толерантность к глюкозе |
| НГН | – | нарушенная гликемия натощак |
| ОАК | – | общий анализ крови |
| ОАМ | – | общий анализ мочи |
| ОПЖ | – | ожидаемая продолжительность жизни |
| ПГТТ | – | пероральный глюкозотолерантный тест |
| СД | – | сахарный диабет |
| СКФ | – | скорость клубочковой фильтрации |
| СМ | – | препараты сульфонилмочевины |
| СМГ | – | суточный непрерывный мониторинг глюкозы |
| ТЗД | – | тиазолидиндионы |
| УЗИ | – | ультразвуковое исследование |
| УКИ | – | ультракороткие инсулины |
| ХБП | – | хроническая болезнь почек |
| ХЕ | – | хлебные единицы |
| ЭКГ | – | электрокардиограмма |
| ЭНГ | – | электронейромиография |
| ЭхоКГ | – | эхокардиография |
| HbAlc | – | гликозилированный (гликированный) гемоглобин |
Пользователи протокола: врачи скорой медицинской помощи, врачи общей практики, терапевты, эндокринологи, реаниматологи
Категория пациентов: взрослые.
Шкала уровня доказательности:
| А | Высококачественный мета-анализ, систематический обзор РКИ или крупное РКИ с очень низкой вероятностью (++) систематической ошибки результаты которых могут быть распространены на соответствующую популяцию. |
| В | Высококачественный (++) систематический обзор когортных или исследований случай-контроль или Высококачественное (++) когортное или исследований случай-контроль с очень низким риском систематической ошибки или РКИ с невысоким (+) риском систематической ошибки, результаты которых могут быть распространены на соответствующую популяцию. |
| С |
Когортное или исследование случай-контроль или контролируемое исследование без рандомизации с невысоким риском систематической ошибки (+). Результаты которых могут быть распространены на соответствующую популяцию или РКИ с очень низким или невысоким риском систематической ошибки (++ или +), результаты которых не могут быть непосредственно распространены на соответствующую популяцию. |
| D | Описание серии случаев или неконтролируемое исследование или мнение экспертов. |
| GPP | Наилучшая клиническая практика |
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»

Автоматизация клиники: быстро и недорого!
- Подключено 500 клиник из 4 стран
- 1 место — 800 RUB / 5500 KZT / 27 BYN в месяц
Классификация
Классификация [1]
Таблица 1. Клиническая классификация CД
| СД 1 типа | Деструкция β-клеток поджелудочной железы, обычно приводящая к абсолютной инсулиновой недостаточности |
| СД 2 типа | Прогрессирующее нарушение секреции инсулина на фоне инсулинорезистентности |
| Другие специфические типы СД |
железы;
химическими веществами (при лечении ВИЧ/СПИД или
|
| Гестационный СД | Возникает во время беременности |
Диагностика
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ [1,3,6,7]
Диагностические критерии
Жалобы*
- слабость;
- недомогание;
- снижение работоспособности;
- апатия;
- кожный и влагалищный зуд.
- полиурия;
- полидипсия;
- жалобы на периодическую нечеткость зрения;
- ощущение жара в стопах;
- судороги в нижних конечностях и парестезии в ночное время;
- дистрофические изменения кожи и ногтей на стопах.
* жалобы при случайном выявлении гипергликемии могут отсутствовать [6].
Анамнез:
Заболевание обычно манифестирует в возрасте старше 40 лет, ему предшествует наличие компонентов метаболического синдрома (ожирение, артериальная гипертензия и т.д.).
Физикальное обследование
Пациенты с СД 2 типа имеют:
- признаки ИР: висцеральное ожирение, АГ, черный акантоз;
- увеличение размеров печени;
- признаки дегидратации (сухость слизистых, кожи, снижение тургора кожи, гипотония);
- признаки гипокалиемии (экстрасистолии, мышечная слабость, атония кишечника);
- признаки нейропатии (парестезии, дистрофические изменения кожи и ногтей, язвенные дефекты стоп).
Лабораторные исследования:
- Определение глюкозы крови;
- Определение HbA1c.
Таблица 2. Диагностические критерии сахарного диабета и других нарушений гликемии [1, 3].
| Время определения | Концентрация глюкозы, ммоль/л* | ||
| Цельная капиллярная кровь | Венозная плазма | ||
| НОРМА | |||
| Натощак | < 5,6 | < 6,1 | |
| через 2 часа после ПГТТ | < 7,8 | < 7,8 | |
| Сахарный диабет | |||
| Натощак ** | ≥ 6,1 | ≥ 7,0 | |
| или через 2 часа после ПГТТ | ≥ 11,1 | ≥ 11,1 | |
| или случайное определение*** | ≥ 11,1 | ≥ 11,1 | |
* Диагностика проводится на основании лабораторных определений уровня глюкозы
** Диагноз СД всегда следует подтверждать повторным определением гликемии в последующие дни, за исключением случаев несомненной гипергликемии с острой метаболической декомпенсацией или с очевидными симптомами.
Диагноз гестационного СД может быть поставлен на основании однократного определения гликемии.
*** При наличии классических симптомов гипергликемии.
HbA1c как диагностический критерий СД [3, 6]:
В качестве диагностического критерия СД выбран уровень HbAlc≥ 6,5% (48 ммоль/моль).
Нормальным считается уровень HbAlc до 5,7%, при условии, что его определение произведено методом National Glicohemoglobin Standardization Program (NGSP), по стандартизованным Diabetes Control and Complications Trial (DCCT).
В случае отсутствия симптомов острой метаболической декомпенсации диагноз должен быть поставлен на основании двух цифр, находящихся в диабетическом диапазоне, например, дважды определенный HbAlc или однократное определение HbAlc + как минимум однократное определение уровня глюкозы.

Рисунок 1. Диагностические критерии СД
Инструментальные исследования (по показаниям):
· ЭКГ – для выявления нарушений ритма, ишемии миокарда, признаков гипертрофии миокарда левого желудочка, систолической перегрузки;
· ЭхоКГ – для выявления признаков дистрофии отдельных участков миокарда, зон ишемии, снижения показателей фракции изгнания, дилатации полостей сердца, гипертрофии миокарда;
· УЗИ органов брюшной полости – для выявления сопутствующей патологии;
· УЗДГ сосудов нижних конечностей – для выявления изменений скоростных показателей тока крови в магистральных артериях и артериях стоп;
· холтеровское мониторирование – для выявления скрытых подъемов АД, аритмии;
· система СМГ – метод суточного непрерывного мониторирования гликемии с целью подбора и коррекции сахароснижающей терапии, обучения пациентов и вовлечения их в процесс лечения;
· рентгенография стоп – для оценки степени тяжести и глубины повреждения тканей при синдроме диабетической стопы;
· микробиологическое исследование раневого отделяемого при трофических поражениях стоп – для рациональной антибиотикотерапии;
· электромиография нижних конечностей – для ранней диагностики диабетической полинейропатии.
Показания для консультации узких специалистов
Таблица 3. Показания для консультаций специалистов [3, 7]
| Специалист | Цели консультации |
| Консультация офтальмолога | Для диагностики и лечения диабетического поражения глаз – по показаниям |
| Консультация невролога | Для диагностики и лечения осложнений диабета – по показаниям |
| Консультация нефролога | Для диагностики и лечения осложнений диабета – по показаниям |
| Консультация кардиолога | Для диагностики и лечения осложнений диабета – по показаниям |
| Консультация ангиохирурга | Для диагностики и лечения осложнений диабета – по показаниям |
Диагностический алгоритм СД 2 типа:

Рисунок 1. Алгоритм скрининга и диагностики сахарного диабета 2 типа.
Методы скрининга СД 2 типа смотрите приложение.
Дифференциальный диагноз
Дифференциальный диагноз и обоснование дополнительных исследований
Таблица 4. Критерии дифференциальной диагностики СД 1 типа и СД 2 типа
| СД 1 типа | СД 2 типа |
| Молодой возраст, острое начало (жажда, полиурия, похудание, наличие ацетона в моче) | Ожирение, АГ, малоподвижный образ жизни, наличие СД у ближайших родственников |
| Аутоиммунная деструкция β-клеток островков поджелудочной железы | Инсулинорезистентность в сочетании с секреторной дисфункцией β-клеток |
| Низкий уровень ИРИ, С-пептида, высокий титр спецефических антител:GAD, IA-2, к островковым клеткам | Повышенный уровень ИРИ, С-пептида в крови, отсутствие спецефических антител:GAD, IA-2, к островковым клеткам |
Лечение (амбулатория)
ТАКТИКА ЛЕЧЕНИЯ НА АМБУЛАТОРНОМ УРОВНЕ [2,3,7,8,11]
Амбулаторному лечению подлежат пациенты с СД 2 типа без острых осложнений.
Цели лечения:
- достижение индивидуальных целевых уровней гликемии и НвА1с;
- нормализация АД;
- нормализация липидного обмена;
- профилактика осложнений СД.
Таблица 5. Алгоритм индивидуализированного выбора целей терапии по HbAlc*[2, 3]
|
Критерии |
ВОЗРАСТ | |||
| молодой | средний | Пожилой возраст | ||
| Без деменции | Старческая деменция | |||
| Нет атеросклеротических срдечно-сосудистых заболеваний и/или риска тяжелой гипогликемии | < 6,5% | <7,0% |
|
|
| Есть атеросклеротические срдечно-сосудистые тяжелые заболевания и/или риск тяжелой гипогликемии | <7,0% | <7,5% |
*При низкой ожидаемой продолжительности жизни (<5 лет) цели лечения могут быть менее строгими
Таблица 6. Данным целевым уровням HbAlc будут соответствовать следующие целевые значения пре/постпрандиального уровня глюкозы плазмы [2, 3]
| HbAlc |
Глюкоза плазмы натощак/ перед едой, ммоль/л |
Глюкоза плазмы через 2 часа после еды, ммоль/л |
| < 6,5 | < 6,5 | < 8,0 |
| < 7,0 | < 7,0 | < 9,0 |
| < 7,5 | < 7,5 | < 10,0 |
| < 8,0 | < 8,0 | < 11,0 |
Таблица 7. Целевые показатели липидного обмена больных СД [2, 3]
| Группы риска | Целевые значения ХС ЛПНП, ммоль/л |
| С умеренным сердечно-сосудистым риском | < 2,6 |
| С высоким сердечно-сосудистым риском | <1,8 |
| С очень высоким сердечно-сосудистым риском | <1,4 или снижение на 50% |
Таблица 8. Целевые показатели АД у больных СД [2, 3]
| Возраст | Систолическое АД, мм рт. ст. * | Диастолическое АД мм рт. ст. * |
| 18-65 лет | ≥ 120 и < 130 | ≥ 70 и < 80 |
| > 65 лет | ≥ 130 и < 140 |
* На фоне антигипертензивной терапии
Тактика лечения СД 2 типа [2, 3, 7, 11]:
- Диетотерапия;
- Физическая активность;
- Обучение и самоконтроль;
- Сахароснижающие препараты.
Немедикаментозное лечение:
- Диета №9
- Физическая активность – с учетом состояния сердечно-сосудистой системы
- Обучение в Школе диабета
- Самоконтроль и СМГ
Медикаментозное лечение:
Общие принципы начала и интенсификации сахароснижающей терапии (ССТ):
- стратификация лечебной тактики в зависимости от исходного уровня HbA1c, выявленного при постановке диагноза СД 2 типа и состояния пациента;
- мониторинг эффективности ССТ по уровню НbА1с осуществляется каждые 3 мес;
- изменение (интенсификация) ССТ при ее неэффективности (т.е. при отсутствии достижения индивидуальных целей НbА1с) выполняется не позднее чем через 3- 6 мес.
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Таблица 9. Сахароснижающие препараты, используемые для лечения СД 2 типа
| Фармакологическая группа | Международное непатентованное наименование ЛС |
Способ применения |
Уровень доказательности |
| Препараты СМ | Гликлазид | Перорально | А |
| Глимепирид | А | ||
| Глибенкламид | А | ||
| Глиниды | Репаглинид | Перорально | А |
| Бигуаниды | Метформин | Перорально | А |
| ТЗД (глитазоны) | Пиоглитазон | Перорально | А |
|
Ингибиторы α-глюкозидазы |
Акарбоза | Перорально | А |
|
арГПП-1 |
Дулаглутид | Подкожно | А |
| Лираглутид | А | ||
| Ликсисенатид | А | ||
| Эксенатид | А | ||
|
иДПП-4 |
Ситаглиптин | Перорально | А |
| Алоглиптин | А | ||
| Вилдаглиптин | А | ||
| Линаглиптин | А | ||
| иНГЛТ-2 | Эмпаглифлозин | Перорально | А |
| Дапаглифлозин | А | ||
| Канаглифлозин | А | ||
| Комбинированные препарты | Ситаглиптин+Метформин |
|
А |
| Алоглиптин+Метформин | |||
| Вилдаглиптин+Метформин | |||
| Линаглиптин+Метформин | |||
| Дапаглифлозин+Метформин | |||
| Эмпаглифлозин+Метформин | |||
| Канаглифлозин+Метформин | |||
| Линаглиптин+Эмпаглифлозин | |||
| Инсулины ультракороткого действия (аналоги инсулина человека) | Инсулинлизпро |
Подкожно или внутривенно |
А |
| Инсулин аспарт | А | ||
| Инсулин глулизин | А | ||
| Инсулины короткого действия | Инсулин растворимый человеческий генно-инженерный |
Подкожно или внутривенно |
А |
| Инсулины средней продолжительности действия |
Изофан-инсулин человеческий генно-инженерный |
Подкожно |
А |
| Инсулины длительного действия (аналоги инсулина человека) |
Инсулин гларгин 100 ЕД/мл |
Подкожно |
А |
|
Инсулин детемир 100 ЕД/мл |
Подкожно |
А | |
| Инсулины сверхдлительного действия (аналоги инсулина человека) | Инсулин деглудек |
Подкожно |
А |
| Инсулин гларгин300 ЕД/мл | А | ||
| Готовыесмесиинсулиновкороткогодействия и НПХ-инсулинов |
Инсулин двухфазный человеческий генно-инженерный |
Подкожно | А |
|
Готовыесмесианалоговинсулинаультракороткогодействияи протаминированных аналоговинсулинаультракороткогодействия |
Инсулинлизпродвухфазный 25/75 | Подкожно | А |
| Инсулинлизпродвухфазный 50/50 | А | ||
| Инсулинаспартдвухфазный | А | ||
|
Готовыекомбинации Аналоговинсулина сверхдлительного действияианалогов инсулинаультракороткогодействия |
Инсулиндеглудек + Инсулинаспартвсоотношении 70/30 |
Подкожно | А |
| Комбинированные инъекционные препараты длительного и сверхдлительного инсулина и арГПП-1 | Инсулин гларгин + ликсисенатид | Подкожно | А |
| Инсулин деглудек + лираглутид | А |
Таблица 10. Сравнительная эффективность, преимущества и недостатки сахароснижающих препаратов:
| Группа препаратов |
Снижение HbA1c на монотерапии, % |
Преимущества | Недостатки |
Примечания |
| Средства, влияющие на инсулинорезистентность | ||||
| МФ |
1,0 – 2,0 |
– низкий риск гипогликемии – не влияет на массу тела – улучшает липидный профиль – доступен в фиксированных комбинациях (с СМ, иДПП-4, иНГЛТ2) – снижает риск инфаркта миокарда у пациентов с СД 2 типа и ожирением – снижает риск развития СД 2 типа у лиц с НТГ – низкая цена |
– желудочно-кишечный дискомфорт – потенциальный кардиопротективный эффект (не доказан в комбинации с СМ) – риск развития лпктоацидоза (редко) |
Противопоказан при СКФ < 45 мл/мин, при печеночной недостаточности; заболеваниях, сопровождающихся гипоксией; алкоголизме; ацидозе любого генеза; беременности и лактации. Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур. |
|
ТЗД (глитазоны) – пиоглитазон |
0,5 – 1,4 |
– снижение риска макрососудистых осложнений (пиоглитазон) – низкий риск гипогликемии – улучшение липидного спектра крови – потенциальный протективный эффект в отношенииβ-клеток – снижение риска развития СД 2 типа у лиц с НТГ |
– прибавка массы тела – периферические отеки – увеличение риска переломов трубчатых костей у женщин – медленное начало действия – высокая цена |
Противопоказаны при заболеваниях печени; отеках любого генеза; сердечной недостаточности любого функционального класса; ИБС в сочетании с приемом нитратов; кетоацидозе; в комбинации с инсулином; при беременности и лактации |
| Средства, стимулирующие секрецию инсулина (секретагоги) | ||||
|
Препараты СМ – гликлазид – глимепирид -глибенкламид |
1,0 – 2,0 |
– быстрое достижение эффекта – опосредованно снижают риск микрососудистых осложнений – нефро- и кардиопротекция (гликлазид) – низкая цена |
– риск гипогликемии – быстрое развитие резистентности – прибавка массы тела – нет однозначных данных по сердечно-сосудистой безопасности, особенно в комбинации с МФ |
Противопоказаны при почечной (кроме, гликлазида, глимепирида) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Глиниды – репаглинид |
0,5 – 1,5 |
– контроль постпрандиальной гипергликемии – быстрое начало действия – могут быть использованы у лиц с нерегулярным режимом питания |
– риск гипогликемии (сравним с СМ) – прибавка массы тела – нет информации по долгосрочной эффективности и безопасности – применение кратно количеству приемов пищи – высокая цена |
Противопоказаны при почечной (кроме репаглинида) и печеночной недостаточности; кетоацидозе; беременности и лактации. |
| Средства с инкретиновой активностью | ||||
|
иДПП-4 – ситаглиптин – вилдаглиптин – линаглиптин – алоглиптин |
0,5 – 1,0 |
– низкий риск гипогликемий – не влияют на массу тела – доступны в фиксированных комбинациях с МФ – потенциальный протективный эффект в отношении β-клеток |
– потенциальный риск панкреатитов у ситаглиптина (не подтвержден) – нет информации по долгосрочной эффективности и безопасности – высокая цена |
Возможно применение на всех стадиях ХБП, включая терминальную с соответствующим снижением дозы (линаглиптин без снижения дозы). Противопоказаны при тяжелой печеночной недостаточности (кроме линаглиптина); кетоацидозе; беременности и лактации |
|
арГПП-1 – эксенатид – лираглутид — ликсисенатид — дулаглутид |
0,8 – 1,8 |
– низкий риск гипогликемии – снижение массы тела – снижение АД – потенциальный протективный эффект в отношении β-клеток |
– желудочно-кишечный диском- форт – формирование антител (преимущественно на эксенатиде) – потенциальный риск панкреатита (не подтвержден) – инъекционная форма введения – нет информации по долгосрочной эффективности и безопасности – высокая цена |
Противопоказаны при тяжелой почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
| Средства, блокирующие всасывание глюкозы | ||||
|
Ингибитор альфа- глюкозидаз – акарбоза |
0,5 – 0,8 |
– не влияет на массу тела – низкий риск гипогликемии – снижает риск развития СД 2 типа у лиц с НТГ |
– желудочно-кишечный диском- форт – низкая эффективность – прием 3 раза в сутки |
Противопоказан при заболеваниях ЖКТ; почечной и печеночной недостаточности; кетоацидозе; беременности и лактации. |
|
Средства, ингибирующие реабсорбцию глюкозы в почках |
||||
|
Ингибиторы НГЛТ-2 – дапаглифлозин – эмпаглифлозин – канаглифлозин |
0,8-0,9 |
– низкий риск гипогликемии – снижение массы тела – эффект не зависит от наличия инсулина в крови – умеренное снижение АД – снижение общей и сердечно- сосудистой смертности, часто- ты госпитализаций по поводу ХСН у лиц с подтвержденными ССЗ |
–риск урогенитальных инфекций –риск гиповолемии –риск кетоацидоза –высокаяцена |
Противопоказаны при кетоацидозе, беременности, лактации, снижении СКФ: < 60 мл/мин /1,73 м2(дапаглифлозин) < 45 мл/мин /1,73 м2. Требуется осторожность при назначении: – в пожилом возрасте (см. инструкцию к применению) – при хронических уроге- нитальных инфекциях – при приеме мочегонных средств Препарат должен быть отменен в течение 2 суток до и после выполнения рентгеноконтрастных процедур, больших оперативных вмешательств. |
| ИНСУЛИНЫ | ||||
| Инсулины | 1,5 – 3,5 |
– высокая эффективность – снижает риск микро- и макрососудистых осложнений |
– высокий риск гипогликемии – прибавка массы тела – требует частого контроля гликемии – инъекционная форма – относительно высокая цена |
Нет противопоказаний и ограничений в дозе. Инсулины являются биологическими продуктами и они не взаимозаменяемы. При смене инсулинов необходимо учитывать вопросы взаимозаменяемости и вести непрерывную оценку «польза-риск» [44-46]. |
Таблица 11. Рациональные комбинации сахароснижающих препаратов [3].

Согласно Консенсуса РОО «Ассоциация врачей-эндокринологов Казахстана» по диагностике и лечению сахарного диабета 2 типа2019 года, при выборе стартовой и поддерживающей сахароснижающей терапии СД 2 следует придерживаться следующего Алгоритма:

Перечень дополнительных лекарственных средств (менее 100% вероятности применения): нет.
Хирургическое вмешательство: нет.
Дальнейшее ведение:
Таблица 12. Перечень лабораторных показателей, требующих динамического контроля у пациентов СД 2 типа:
| Лабораторный показатель | Частота обследования |
| Самоконтроль гликемии |
В дебюте заболевания и при декомпенсации – ежедневно несколько раз в день. В дальнейшем, в зависимости от вида ССТ: — на интенсифицированной инсулинотерапии: не менее 4 раз ежедневно; — на ПССТ и/илиа ГПП-1 и/или базальном инсулине: не менее 1 раза в сутки в разное время суток + 1 гликемический профиль (не менее 4 раз в сутки) в неделю; — на готовых смесях инсулина: не менее 2 раз в сутки в разное время + 1 гликемический профиль (не менее 4 раз в сутки) в неделю; |
| HbAlc | 1 раз в 3 месяца |
| Биохимический анализ крови (общий белок, холестерин, ХС ЛПНП, ХС ЛПВП, триглицериды, билирубин, АСТ, АЛТ, креатинин, расчет СКФ, К, Na,) | 1 раз в год (при отсутствии изменений) |
| ОАК | 1 раз в год |
| ОАМ | 1 раз в год |
| Определение в моче соотношения альбумина и креатинина | 1 раз в год |
| Определение кетоновых тел в моче и крови | По показаниям |
| Определение ИРИ | По показаниям |
*При появлении признаков хронических осложнений СД, присоединении сопутствующих заболеваний, появлений дополнительных факторов риска вопрос о частоте обследований решается индивидуально.
Таблица 13. Перечень инструментальных обследований, необходимых для динамического контроля у пациентов СД 2 типа *[3, 7]
| Метод инструментального обследования | Частота обследования |
| СМГ | По показаниям, не реже 4-х раз в год |
| Контроль АД | При каждом посещении врача. При наличии АГ –самоконтроль АД |
| Осмотр ног и оценка чувствительности стоп | При каждом посещении врача |
| ЭНГ нижних конечностей | 1 раз в год |
| ЭКГ | 1 раз в год |
| ЭКГ (с нагрузочными тестами) | 1 раз в год |
| Рентгенография органов грудной клетки | 1 раз в год |
| УЗДГ сосудов нижних конечностей и почек | 1 раз в год |
| УЗИ органов брюшной полости | 1 раз в год |
*При появлении признаков хронических осложнений СД, присоединении сопутствующих заболеваний, появлений дополнительных факторов риска вопрос о частоте обследований решается индивидуально.


Индикаторы эффективности лечения:
- достижение индивидуальных целей НвА1с и гликемии;
- достижение целевых показателей липидного обмена;
- достижение целевых уровней АД;
- развитие мотивации к самоконтролю.
Лечение (стационар)
ТАКТИКА ЛЕЧЕНИЯ НА СТАЦИОНАРНОМ УРОВНЕ
Осуществляется подбор адекватной сахароснижающей терапии.
Карта наблюдения пациента, маршрутизация пациента: нет.
Немедикаментозное лечение: смотрите Амбулаторный уровень
Медикаментозное лечение: смотрите Амбулаторный уровень
Рекомендации по контролю гликемии у пациентов с СД 2 типа и ОКС с подъемом сегмента ST/без подъема сегмента ST
- Гипергликемия – один из основных предикторов неблагоприятных исходов у больных ОКС.
- Гипогликемия может усиливать ишемию миокарда, приводить к гемореологическим нарушениям и отрицательно влиять на течение ОКС у больных СД.
- Целевой уровень гликемии у больных с ОКС рекомендуется поддерживать в следующем диапазоне:
— глюкоза плазмы перед едой в течение суток 6,1–7,8 ммоль/л
— при наличии медицинских показаний, препятствующих достижению строгого контроля гликемии, допустимо ее повышение до 10,0 ммоль/л
— необходимо избегать снижения глюкозы плазмы менее 6,0 ммоль/л.
- Выбор сахароснижающей терапии для достижения целевого уровня гликемии зависит от клинической ситуации и должен быть индивидуализирован с учетом рекомендаций Консенсуса ADA/EASD (2018), ESC/EASD (2019), Казахстанского консенсуса по диагностике и лечению сахарного диабета (2019).
Cахароснижающая терапия при ОКС:
- тиазолидиндионы и бигуаниды при развитии ОКС должны быть немедленно отменены. Тиазолидиндионы могут вызывать задержку жидкости, способствуя тем самым развитию застойной сердечной недостаточности;
- метформин противопоказан больным СД и ОКС из-за риска развития лактатацидоза при развитии тканевой гипоксии и неизученного влияния на ранние и отдаленные клинические исходы ОКС;
- перед проведением рентгеноконтрастых вмешательств/исследований следует отменить иНГЛТ-2 и метформин;
- наличие у больного СД 2 типа ОКС не является показанием к переводу на инсулинотерапию. Многие больные могут продолжать проводимую ранее сахароснижающую терапию. Показания к назначению инсулина в целом такие же, как у больных без ОКС;
- при назначении инсулинотерапии наиболее оптимальным методом быстрого и управляемого достижения компенсации углеводного обмена является непрерывная в/в инфузия инсулина короткого (ультракороткого) действия.
Рекомендации по сахароснижающей терапии у больных СД 2 и ХСН
- Отсутствуют данные о положительном влиянии строгого контроля гликемии на сердечно-сосудистые события у больных СД с ХСН;
- Предпочтение должно отдаваться средствам с доказанной способностью снижать риск сердечно-сосудистых событий и/или кардиоваскулярную смертность, сердечную недостаточность, частоту гипогликемий, набора веса;
- Метформин безопасен при лечении больных СД с ХСН (сохраненной фракцией выброса), однако он противопоказан больным с тяжелой почечной или печёночной недостаточностью из-за риска развития лактатацидоза;
- Инсулин приводит к задержке натрия и способен усугубить задержку жидкости, что может привести к нарастанию ХСН;
- Препараты сульфонилмочевины могут усугублять ХСН и должны использоваться с осторожностью;
- Тиазолидиндионы приводят к задержке натрия и воды, увеличивая риск прогрессирования ХСН, в связи с чем их назначение не рекомендуется у больных с ХСН;
- ингибиторы ДПП-4 не увеличивают риск сердечно-сосудистых событий и тяжесть ХСН;
- ар ГПП-1 не увеличивают госпитализацию по поводу ХСН у больных СД;
- иНГЛТ-2 предотвращают развитие и уменьшают тяжесть ХСН, а также увеличивают выживаемость.
Хирургическое вмешательство
Метаболическая (бариатрическая) хирургия
Метаболическая хирургия у лиц с СД ставит целью не просто уменьшить массу тела пациента, но также добиться благоприятных метаболических эффектов (нормализации гликемии и показателей липидного обмена).
1. Метаболическая хирургия рекомендуется для лечения СД 2 типа у взрослых пациентов с ИМТ˃35 кг/м2, не достигших контроля гликемии после нескольких попыток нехирургического лечения ожирения (изменения образа жизни и медикаментозной терапии).
2. Решение о проведении операции должно основываться на мнении мультидисциплинарной команды, включающей эндокринолога, хирурга, терапевта/кардиолога, диетолога, психиатра, при необходимости — других специалистов.
3. Метаболическая хирургия не рекомендована лицам с обострением язвенной болезни желудка и двенадцатиперстной кишки; онкологическими заболеваниями, продолжительность ремиссии которых после лечения составляет менее 5 лет; психическими расстройствами: тяжелыми депрессиями, психозами (в том числе, хроническими), злоупотреблением психоактивными веществами (алкоголем, наркотическими и иными психотропными), некоторыми видами расстройств личности (психопатиями); заболеваниями, угрожающими жизни в ближайшее время, тяжелыми необратимыми изменениями со стороны жизненно важных органов (ХСН III-IV функциональных классов, печеночная, почечная недостаточность и др.); беременным женщинам.
4. В раннем послеоперационном периоде рекомендуется частый мониторинг гликемии – не менее 4 раз в сутки. При возникновении гипогликемии на фоне исходной сахароснижающей терапии рекомендуется постепенная отмена препаратов.
5. В послеоперационном периоде рекомендуется длительное, часто пожизненное наблюдение с определением статуса усвоения макро- и микронутриентов. При необходимости рекомендовано восполнение дефицита витаминов/нутриентов.
Дальнейшее ведение: смотрите Амбулаторный уровень
Индикаторы эффективности лечения: смотрите Амбулаторный уровень
Госпитализация
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ С УКАЗАНИЕМ ТИПА ГОСПИТАЛИЗАЦИИ:
Показания для плановой госпитализации:
- состояние декомпенсации углеводного обмена, некорректируемое в амбулаторных условиях;
- часто повторяющиеся гипогликемии в течение месяца и более;
- прогрессирование неврологических и сосудистых (ретинопатия, нефропатия) осложнений СД 2 типа, синдром диабетической стопы;
- беременные с СД 2 типа, выявленным во время беременности.
Показания для экстренной госпитализации:
- комы – гиперосмолярная, гипогликемическая, кетоацидотическая, молочнокислая.
Информация
Источники и литература
-
Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2019
- 1) AmericanDiabetesAssociation. Standards of medical care in diabetes — 2019. DiabetesCare, 2019, Volume 42 (Supplement 1).
2) Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). DiabetesCare 2018 Dec; 41(12): 2669-2701.
3) Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под ред. И.И. Дедова, М.В. Шестаковой, А.Ю. Майорова, 9-йвыпуск. Москва, 2019.
4) World Health Organization. Use of GlycatedHaemoglobin (HbAlc) in the Diagnosis of Diabetes Mellitus. Abbreviated Report of a WHO Consultation. World Health Organization, 2011 (WHO/NMH/CHP/CPM/11.1).
5) Базарбекова Р.Б., Досанова А.К., Нурбекова А.А., Раисова А.М. Консенсус по диагностике и лечению сахарного диабета, издание 5-ое.Алматы, 2019.
6) 2019 ESC Guidelines on diabetes, prediabetes and cardiovascular diseases developed in collaboration with the EASD. European Heart Journal (2019) 00, 1-69
7) Zhang M, Zhang L, Wu B, Song H, An Z, Li S. Dapagliflozin treatment for type 2 diabetes: a systematic review and meta-analysis of randomized controlled trials.Diabetes Metab Res Rev. 2014 Mar;30(3):204-21.
 RaskinP.Sodium-glucose cotransporter inhibition: therapeutic potential for the treatment of type 2 diabetes mellitus.Diabetes Metab Res Rev. 2013 Jul;29(5):347-56.
RaskinP.Sodium-glucose cotransporter inhibition: therapeutic potential for the treatment of type 2 diabetes mellitus.Diabetes Metab Res Rev. 2013 Jul;29(5):347-56.
9) Grempler R, Thomas L, EckhardtM,et al. Empagliflozin, a novel selective sodium glucose cotransporter-2 (SGLT-2) inhibitor:characterisation and comparison with other SGLT-2 inhibitors. Diabetes ObesMetab 2012; 14: 83-90.
10) Häring HU, Merker L, Seewaldt-Becker E, et al. Empagliflozin as add-on to metformin in patients with type 2 diabetes:a 24-week, randomized, double-blind,placebo-controlled trial. Diabetes Care 2014; 37: 1650-9.
11) Nisly SA, Kolanczyk DM, Walton AM. Canagliflozin, a new sodium-glucose cotransporter 2 inhibitor, in the treatment of diabetes.//Am J Health Syst Pharm. – 2013. — 70(4). – Р. 311–319.
12) Lamos EM, Younk LM, Davis SN. Canagliflozin, an inhibitor of sodium-glucose cotransporter 2, for the treatment of type 2 diabetes mellitus. Expert Opin Drug MetabToxicol 2013;9(6):763–75.
13) White NH, Chase HP, Arslanian S, Polonsky W, Traylor L, Gao L, Wei W, Ameer B, Stuhr A, Vlajnic A.Improved treatment satisfaction in patients with type 1 diabetes treated with insulin glargine 100U/mL versus NPH insulin: An exploration of key predictors from two randomized controlled trials.J Diabetes Complications. 2017 Mar;31(3):562-568.
14) L. L. Ilag, M. A. Deeg, T. Costigan, P. Hollander, T. C. Blevins, S. V. Edelman, et al. Evaluation of immunogenicity of LY2963016 insulin glargine compared with Lantus®insulinglargine in patients with type 1 or type 2 diabetes mellitus. Diabetes Obesity and Metabolism, January 8, 2016.
15) Fogelfeld L, Dharmalingam M, Robling K, Jones C, Swanson D, Jacober S. A randomized, treat-to-target trial comparing insulin lispro protamine suspension and insulin detemir in insulin-naive patients with Type 2 diabetes.Diabet Med. 2010 Feb;27(2):181-8.
16) Reynolds LR. Comparing insulins detemir and glargine in type 2 diabetes: more similarities than differences.Commentary.Postgrad Med. 2010 Jan;122(1):201-3.
17) BeckerRHetal. New insulin glargine 300 Units provides a more even activity profile and prolonged glycemic control at steady state compared with insulin glargine 100 Units.DiabetesCare. 2015;38:637-43.
18) Riddle MC et al. New InsulinGlargine 300 Units/mL Versus Glargine 100 Units/mL in People With Type 2 Diabetes Using Basal andMealtimeInsulin:Glucose Control and Hypoglycemia in a 6-Month Randomized Controlled Trial (EDITION 1).Diabetes Care. 2014;37:2755-62.
19) Bolli GB et al. New insulin glargine 300 U/ml compared with glargine 100 U/ml in insulin-naïve people with type 2 diabetes on oral glucose-lowering drugs: a randomized controlled trial (EDITION 3).Diabetes ObesMetab. 2015;17:386-94.
20) Safety, Pharmacokinetics and Pharmacodynamics of Two IDegAsp (One Explorative) Preparations and Two Insulin Degludec (One Explorative) Preparations in Japanese Subjects. ClinicalTrials.gov Identifier: NCT01868555.
21) Aroda VR et al; LixiLan-L Trial Investigators.Erratum. Efficacy and Safety of LixiLan, a Titratable Fixed-Ratio Combination of Insulin Glargine Plus Lixisenatide in Type 2 Diabetes Inadequately Controlled on Basal Insulin and Metformin: The LixiLan-L Randomized Trial. Diabetes Care 2016;39:1972-1980.Diabetes Care.2017 Apr 20.
22) Stephen CL, Gough, Rajeev Jain, and Vincent C Woo. Insulin degludec/liraglutide (IDegLira) for the treatment of type 2 diabetes.
23) Dual Action of Liraglutide and Insulin Degludec in Type 2 Diabetes: A Trial Comparing the Efficacy and Safety of Insulin Degludec/Liraglutide, Insulin Degludecand Liraglutide in Subjects With Type 2 Diabetes (DUAL™ I) ClinicalTrials.gov Identifier:NCT01336023.
24) Insulin degludec/liraglutide (IDegLira) Treatment to Improve Glycemic Control in Adults with Type 2 Diabetes Mellitus NDA 208583 Briefing Document.
25) “Guideline on non-clinical and clinical development of similar biological medicinal products containing recombinant human insulin and insulin analogues”. European Medicines Agency.26 February 2015 EMEA/CHMP/BMWP/32775/2005Rev. 1 Committee for Medicinal products for Human Use (CHMP).
- 1) AmericanDiabetesAssociation. Standards of medical care in diabetes — 2019. DiabetesCare, 2019, Volume 42 (Supplement 1).
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола с указание квалификационных данных:
- Нурбекова Акмарал Асыловна – доктор медицинских наук, профессор кафедры эндокринологии НАО «Казахский Национальный медицинский университет им. С.Д. Асфендиярова»;
- Базарбекова Римма Базарбековна – доктор медицинских наук, профессор, заведующая кафедрой эндокринологией АО «Казахский медицинский университет непрерывного образования», Председатель РОО «Ассоциация врачей-эндокринологов Казахстана»;
- Даньярова Лаура Бахытжановна – кандидат медицинских наук, заведующая курсом эндокринологии АО «Научно-исследовательский институт кардиологии и внутренних болезней»;
- Танирберген АжарТанирбергенкызы – клинический фармаколог отдела клинических испытаний лекарственных препаратов АО «Научно-исследовательский институт кардиологии и внутренних болезней».
Указание на отсутствие конфликта интересов: нет
Рецензенты:
- Еспенбетова Майра Жаксимановна – доктор медицинских наук, профессор, кафедры интернатуры по общей врачебной практике НАО «Медицинский университет Семей».
Указание условий пересмотра протокола: пересмотр протокола через 5 лет после его опубликования и с даты его вступления в действие или при наличии новых методов с уровнем доказательности.
Приложение
Методы скрининга СД 2 типа [2, 3]
Для выявления пациентов, возможно, имеющих диабет 2 типа, проводится скрининг. Скрининг СД 2 типа начинается с определения гликемии натощак. В случае обнаружения нормогликемии или нарушения гликемии натощак (НГН) – больше 5,5 ммоль/л, но меньше 6,1 ммоль/л по капиллярной крови и больше 6,1 ммоль/л, но меньше 7,0 ммоль/л по венозной плазме назначается проведение перорального глюкозотолерантного теста (ПГТТ).
ПГТТ не проводится:
- на фоне острого заболевания;
- на фоне кратковременного приема препаратов, повышающих уровень гликемии (глюкокортикоиды, тиреоидные гормоны, тиазиды, бета-адреноблокаторы и др.)
ПГТТ следует проводить утром на фоне не менее чем 3-дневного неограниченного питания (более 150 г углеводов в сутки). Тесту должно предшествовать ночное голодание в течение минимум 8-14 часов (можно пить воду). После забора крови натощак испытуемый должен не более чем за 5 мин выпить 75 г безводной глюкозы или 82,5г моногидрата глюкозы, растворенных в 250-300 мл воды. Для детей нагрузка составляет 1,75 г безводной глюкозы на кг массы тела, но не более 75 г. Через 2 часа осуществляется повторный забор крови.
Показания к проведению скрининга на бессимптомный диабет
Скринингу подлежат все лица, имеющие ИМТ ≥25 кг/м2 и нижеперечисленные факторы риска:
- малоподвижный образ жизни;
- родственники 1-й линии родства, страдающие сахарным диабетом;
- этнические популяции с высоким риском сахарного диабета;
- женщины, имеющие в анамнезе роды крупным плодом или установленный гестационный диабет;
- гипертензия (≥140/90 мм рт.ст или на антигипертензивной терапии);
- уровень ЛПВП 0,9 ммоль/л (или 35 мг/дл) и/или уровень триглицеридов 2,82 ммоль/л (250 мг /дл);
- наличие HbAlc ≥ 5,7%, предшествующих нарушенной толерантности к глюкозе или нарушенной гликемии натощак;
- кардиоваскулярные заболевания в анамнезе;
- другие клинические состояния, ассоциированные с инсулинорезистентностью (в том числе ожирение тяжелой степени, черный акантоз);
- синдром поликистозных яичников.
Если тест нормальный, необходимо повторять его каждые 3 года. В случае отсутствия факторов риска, скрининг проводится всем лицам старше 45 лет. Если тест нормальный, необходимо повторять его каждые 3 года.
Прикреплённые файлы
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение «MedElement»

- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
-
Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
-
Информация, размещенная на сайте MedElement и в мобильных приложениях «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта», не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
-
Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
-
Сайт MedElement и мобильные приложения «MedElement (МедЭлемент)», «Lekar Pro»,
«Dariger Pro», «Заболевания: справочник терапевта» являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
-
Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
C2> ‘ gj ® Лекця
/Lecture/
International journal of endocrinology
УДК 616.379 008.64:08.357+615.357 DOI: 10.22141/2224-0721.13.3.2017.104118
Генделека Г.Ф.1, Генделека А.Н.2
Одесский национальный медицинский университет, г. Одесса, Украина 2КУ «Центр первичной медико-санитарной помощи № 5», г. Одесса, Украина
Типичные ошибки при диагностике и лечении
сахарного диабета
For cite: Mezhdunarodnyi Endokrinologicheskii Zhurnal. 2017;13:191-6. doi: 10.22141/2224-0721.13.3.2017.104118
Резюме. В лекции подробно разобраны типичные ошибки и трудности терапии с методиками их коррекции, которые допускаются со стороны как врачей, так и больных сахарным диабетом. Приведены рекомендации, основанные на многолетнем клиническом опыте авторов и данных отечественных и зарубежных, специалистов. Анализ наиболее частых ошибок при лечении сахарного диабета должен способствовать улучшению результатов лечения, предотвращать развитие осложнений и улучшать качество жизни больных. Немаловажной задачей анализа типичных ошибок является необходимость стимулировать критическое отношение всех участников лечебного процесса к сложившимся во врачебной среде шаблонам и стереотипам. Ключевые слова: сахарный диабет; диагностика; лечение; ошибки
Любое лечение сахарного диабета (СД) всегда несет в себе риски и вероятность совершения ошибок со стороны как врача, так и больного. Целью данной лекции является анализ наиболее распространенных ошибок, а не обвинение заинтересованных лиц, участвующих в этом процессе. Поскольку наличие многих ошибок свидетельствует о том, что качество лечения не будет оптимальным при совершении большинства ошибок со стороны врача, речь прежде всего будет идти об ошибках при диагностике и лечении больных СД.
Диагностические ошибки врача: неправильное определение типа СД, отсутствие осмотра стоп, анализа результатов самоконтроля, ошибки ранней диагностики.
Диагноз «сахарный диабет» для большинства страдающих этим заболеванием прежде всего обозначает личную трагедию, которую больной должен самостоятельно пережить. Задача врача заключается, напротив, в том, чтобы правильно установить тип болезни и назначить соответствующее лечение.
Неверное определение типа СД. Показатели уровня сахара крови ничего не говорят о причинах возникновения этого заболевания. Широкое распространение СД 2-го типа (около 95 % всех случаев заболевания) требует, как правило, во всех впервые выявленных случаях болезни исключить или подтвердить именно этот тип заболевания, если нет важных оснований, свидетельствующих против,
а именно: молодой возраст, кратковременный анамнез, отсутствие отягощенной наследственности, быстрое и угрожающее развитие болезни, которое характеризуется высокой гликемией, жаждой, потерей массы тела, выраженной полиурией и слабостью.
В клинической практике диагностика различных типов СД основывается на фенотипических и клинических характеристиках и в большинстве случаев не вызывает трудностей. Однако при развитии заболевания в возрасте 30—45 лет, нетипичной клинической картине СД (например, с нормальной или сниженной массой тела) различия не всегда очевидны и встает вопрос о типе СД. Поэтому P. Zimmet в 2009 году предложил выделить в классификацию неопределенный (неклассифицируемый) тип СД, который можно использовать в случаях, когда точно установить тип диабета не удается. Это особенно важно при постановке диагноза при впервые выявленном СД — от этого зависит характер лечения.
До сих пор нет надежных маркеров определения типа СД, выявляемого у взрослых пациентов, и болезнь расценивается как СД 2-го типа. Однако у 10— 15 % пациентов с клинической картиной СД 2-го типа обнаруживают положительный титр антител к глутаматдекарбоксилазе. Этот вариант течения СД получил название LADA (латентный аутоиммунный диабет взрослых). Всемирная организация здравоохранения определяет LADA как латентную форму СД 1-го типа.
© «Международный эндокринологический журнал», 2017 © «International Journal of Endocrinology», 2017
© Издатель Заславский А.Ю., 2017 © Publisher Zaslavsky O.Yu., 2017
Для корреспонденции: Генделека Г.Ф., Одесский национальный медицинский университет, Валиховский переулок, 2, г. Одесса, 65082, Украина; e-mail: gegefa@mail.ru
For correspondence: G. Gendeleka, Odessa National Medical University, Valikhovskiy lane, 2, Odesa, 65082, Ukraine; e-mail: gegefa@mail.ru
Начало заболевания характеризуется, как правило, отсутствием кетоацидоза и значительной потери массы тела. В клинической практике без серологических исследований диагноз LADA можно поставить ретроспективно по наличию периода инсули-нонезависимости (как правило, 2—3 года).
Таким образом, для определения типа СД в большинстве случаев нет необходимости проведения гормональных и серологических исследований, так как для этого достаточно клинических данных и определения рутинных показателей, которые доступны любому практикующему врачу. Кроме этого, важнейшую роль играет тщательный сбор анамнеза болезни и жизни, который не может заменить никакое лабораторное исследование.
Отсутствие осмотра стоп. Примерно 6—10 % всех больных имеют те или иные проявления синдрома диабетической стопы (СДС). Распространенность СДС говорит о недостаточном внимании к этому вопросу. Проявления СДС могут возникать не только при длительном течении СД, но и остро, без типичных предшествующих признаков, и представлять угрозу для жизни. Причинами этого является игнорирование врачами их прямых обязанностей: стопы (и не только!) у больных СД необходимо осматривать при каждом визите к врачу и особенно при обнаружении проявлений поражения периферической нервной системы и/или нарушений кровообращения в нижних конечностях. Об этом следует помнить врачам, так как проведенный анализ свидетельствует, что менее 20 % всех больных СД, которые нуждаются в этом мероприятии, были подвергнуты осмотру.
Отсутствие анализа результатов самоконтроля.
Наиболее частой ошибкой в диагностике и лечении СД является игнорирование данных дневника больного СД, который врач должен тщательно изучить и вместе с больным проанализировать при наличии такового. Определение уровня гликированного гемоглобина между тем должно стать рутинным исследованием. Однако этого недостаточно для оценки стабильности и качества контроля гликемии. Анализ записей дневника прежде всего позволяет выявить типичные ошибки и мотивировать врача к проведению коррекции диагностических и терапевтических мероприятий. Визит к врачу — это прежде всего анализ дневниковых записей.
При ранней диагностике в неясных случаях СД наиболее частой ошибкой является проведение орального глюкозотолерантного теста (ОГТТ) у лиц с впервые выявленным СД без определения сахара крови натощак. Определение сахара крови натощак два раза в разные дни вполне позволяет верифицировать диагноз СД.
Типичные ошибки врача при лечении СД: отсутствие постановки целей терапии, отсутствие обучения, непроведение самоконтроля гликемии, поздняя ин-сулинотерапия.
Важнейшей задачей при лечении СД является совместная постановка целей терапии. Проведение лечения без постановки целевых показателей
в конечном итоге превращается в косметическую коррекцию гликемии без четких ориентиров. Целевые показатели должны быть индивидуальны. При каждом типе СД к моменту начала лечения необходимо установить, каких показателей и за какое время следует достичь. Это касается как показателей гликированного гемоглобина, так и уровней артериального давления, сахара крови натощак и после еды, показателей липидограммы, определения микроальбуминурии, а также состояния глазного дна и проявлений нейропатии. Амбулаторная карта больного СД должна содержать при правильном заполнении показатели целей терапии, которые совместно с пациентом формулируются ежеквартально.
Каждый больной СД после обучения и начала лечения должен быть в состоянии самостоятельно проводить самоконтроль гликемии. Руководством к проведению самоконтроля должны служить специальные знания. Только после этого можно совместно со своим врачом приступить к достижению целей терапии. Внедрение такого самоконтроля должно проводиться путем обучения в небольших группах, при СД 1-го типа чаще всего в условиях стационара, при СД 2-го типа — преимущественно в амбулаторных условиях. Для каждого вида обучения имеются специальные программы, и каждый больной СД должен иметь возможность такого начального обучения.
К сожалению, врачи общей практики и, нередко, эндокринологи вместо обучения ограничиваются выпиской рецептов или выдачей инсулина. Большинство больных СД 2-го типа вместо обучения получают лекарственный препарат, который собственно требуется для лечения в дальнейшем. В данной ситуации происходит бессмысленная трата денег и фундаментальные ошибки лечения.
Многие больные СД 2-го типа, которые нуждаются в инсулинотерапии, длительное время отказываются от таковой. Они считают, что инсулинотера-пия — это наказание за плохой контроль гликемии, и всерьез опасаются, что, после того как будет назначен инсулин, его отмена в дальнейшем будет невозможна из-за опасности для их жизни. В этом случае они годами принимают большое количество пероральных сахароснижающих средств, которые не действуют, вместо того чтобы своевременно перейти на инсулинотерапию.
Многие врачи идут на поводу у таких больных и сохраняют status quo. Больному необходимо разъяснить, что в случае отмены инсулинотерапии углеводный обмен придет к тому состоянию, которое было на данный момент без инсулинотерапии. Пациент как минимум ничего не потеряет. Возможно, произойдет замедление прогрессирования болезни после проведения инсулинотерапии. Многие люди боятся инсулинотерапии из-за болезненности инъекций. Надо объяснить больному, что современные тонкие иглы делают инъекцию практически безболезненной, несравнимой по ощущениям с внутримышечным уколом достаточно толстой иглой. Современные средства введения инсулина (например,
шприц-ручки) позволяют выполнить инъекцию в дороге, на работе, в гостях. Инъекция не требует обработки кожи спиртом (при соблюдении гигиены тела), может проводиться даже через одежду. Флакон с инсулином или картридж шприц-ручки можно хранить при комнатной температуре до 1 месяца.
Многие врачи общей практики также имеют дело с декомпенсированными больными в течение длительного времени вместо того, чтобы своевременно направить к специалисту для своевременной коррекции. Они боятся потерять больного, если вовремя направят его к специалисту. Однако, напротив, при раннем направлении в профильное учреждение или на стационарное лечение врач общей практики получит обученного пациента, который сохранит к нему доверие независимо от того, где находится «лоцман». Позднее направление декомпенсированного больного к специалисту приведет к тому, что любой пациент в этом смысле является «потерянным».
Больные СД также совершают ошибки. Они могут быть классифицированы следующим образом: ошибки, касающиеся приема пищи и питания; ошибки терапевтической тактики при гипогликемии; ошибки при определении сахара крови; ошибки при приеме пероральных средств; ошибки при проведении инсулинотерапии.
Ошибки, касающиеся приема пищи и питания: фиксированный план приема углеводов; «либерализованная» диета; перекусы; прием алкоголя; пропуски приема пищи; несвоевременная коррекция приема углеводов.
Самая большая ошибка больных СД — вообще не придерживаться диеты. Соответственно говоря, диеты для больных СД в строгом понимании не существует, а больному назначается рациональное сбалансированное питание с незначительными ограничениями, которое мало чем отличается от питания здорового человека. Причиной ошибок, связанных с приемом пищи и питанием, является заблуждение о том, что достаточно одного ограничения углеводов при СД 2-го типа для улучшения течения заболевания. Однако это только половина правды: более важным и правильным является сбалансированное питание с оптимальным количеством углеводов в рационе питания — не более 40 %.
Прежде всего необходимо полностью отказаться от неверного представления о том, что установленное количество углеводов a priori свидетельствует о рациональном питании больного СД. Чем меньше углеводов употребляет пациент, тем в большем количестве жиров и белков он нуждается для покрытия необходимых суточных затрат. Уменьшение поступления калорий за счет углеводов автоматически приводит к увеличению поступления таковых за счет других энергоносителей, прежде всего за счет жиров, что является основной причиной неэффективности диетотерапии у больных СД 2-го типа, которые из курса обучения имеют представление только о хлебных единицах.
Калораж пищевого рациона определяет потребность в инсулине и качество контроля гликемии.
Здесь большинство больных, получающих инсулин, допускает свою системную ошибку, учитывая только хлебные единицы и не учитывая калораж жиров и белков. Многие колебания сахара крови являются следствием неучтенных дополнительных калорий, которые не покрываются программой инсулинотерапии. Немногим больным СД известно, что чем больше жира в пище, тем больше требуется базаль-ного инсулина.
Многие больные СД жалуются на то, что в повседневной жизни невозможно придерживаться требований к режиму питания, особенно это относится к перекусам. Это имеет смысл при традиционной инсулинотерапии, если базальные дозы инсулина перекрывают друг друга. У инсулинонеза-висимых больных СД основные приемы пищи необходимо уменьшать и таким образом предупреждать постпрандиальную гипергликемию. Если больные СД 1-го типа игнорируют перекусы, то это приводит к возникновению гипогликемии в течение дня. Больные СД 2-го типа поступают правильно, если ограничивают любой прием пищи, особенно в случаях, когда наблюдается постпрандиальная гипергликемия.
Вопросу употребления алкоголя можно посвятить отдельную книгу, настолько многогранной является эта проблема. Она простирается от попытки ввести в заблуждение врача путем употребления крепких алкогольных напитков за несколько часов перед забором крови для искусственного снижения сахара крови натощак вплоть до нетяжелых гипо-гликемий, которые возникают в течение 12 часов после употребления накануне алкоголя и которые вроде бы не имеют четкого объяснения. В этом случае прояснить ситуацию помогают тщательный сбор анамнеза и анализ событий, предшествовавших гипогликемии.
При СД 2-го типа пропуск приема пищи не является проблемой, в то же время при СД 1-го типа с его заданной инсулинотерапией это весьма затруднительно, особенно при больших дозах базального инсулина. Поскольку отказ от перекусов приводит к гипогликемии, необходимо строго придерживаться режима питания при традиционной инсули-нотерапии. Только значительное уменьшение дозы базального инсулина позволяет без последствий обойтись при отказе от перекусов. В отсутствие ба-зальной инсулинотерапии потребность в инсулине обеспечивает 3-4-кратное введение прандиального инсулина.
Во избежание ночных гипогликемий необходимо четкое представление о тактике по коррекции позднего приема углеводов. Перед введением ночной дозы инсулина необходимо определение уровня гликемии и только после этого дополнительный прием углеводов, если сахар крови менее 5,5 ммоль/л, так как следует ожидать дальнейшего снижения гликемии от ночной дозы базального инсулина. Поздний прием углеводов, естественно, является излишним при высокой гликемии перед отходом ко сну. Здесь больше подходит введение небольших доз инсулина
короткого действия. У инсулинорезистентных больных, прежде всего СД 2-го типа, нельзя пропустить дополнительный прием пищи, если доза базально-го инсулина значительно больше, чем 1 ЕД на 1 час сна. Это, как правило, допускается, если сахар крови поздно вечером очень высокий. Если уровень гликемии перед отходом ко сну в пределах нормы, это требует превентивного дополнительного приема углеводов.
Самоконтроль гликемии является источником информации для принятия решений о коррекции дозы инсулина в зависимости от приема пищи и занятий физической культурой и собственно неотъемлемым элементом плана лечебных мероприятий и обучения больных.
Нередко можно быть свидетелем того, что определение гликемии не влечет за собой никаких изменений в режиме питания или схеме введения инсулина. В записях дневника зачастую обнаруживаются резкие отклонения от целевых показателей без каких-либо выводов. Типичный пример: введение дважды в сутки смеси инсулина, фиксированная доза, дважды самоконтроль гликемии — бесполезный и дорогой ритуал, так как отсутствует план коррекции. Следующий пример: 4-кратное введение инсулина, 4-кратное определение гликемии, 4 показателя выше целевых — отсутствие программы по коррекции соответственно выводов.
Нередко встречаются ситуации, когда одни проводят чересчур много исследований, другие — напротив — очень мало, типичный пример этого явления при СД 1-го типа с нулевым результатом. Спорадические измерения гликемии, как правило, при гипогликемии или кетозе, а затем чрезмерная коррекция при этих двух экстремальных состояниях. Следующий пример: интенсифицированная инсу-линотерапия с введением 3—4 раза инсулина и только однократное ежесуточное определение гликемии. Другой пример: частые ночные гипогликемии при отсутствии самоконтроля в позднее время и соответственно отсутствие мероприятий по коррекции приема углеводов.
Самоконтроль сахара крови относится к обязательной программе каждого больного СД при проведении инсулинотерапии. Все это требует существенных усилий по поддержанию уровня знаний больного, его мотивации и сотрудничества. В соответствии с рекомендациями Международной организации по стандартизации, более 95 % результатов определения глюкозы крови с помощью глюкометра должно быть в пределах ±0,8 ммоль/л для уровня глюкозы крови < 5,6 и ±0,15 % — для уровня глюкозы крови > 5,6 ммоль/л. Для успешного самоконтроля необходимо учитывать дополнительные факторы, которые могут повлиять на его точность, например уровень гематокрита. Поскольку его показатели у пациентов варьируют, концентрация глюкозы цельной крови также может быть разной. Концентрация глюкозы в плазме является более постоянной, чем в цельной крови, и не зависит от уровня гематокрита. Именно поэтому большинство совре-
менных глюкометров калиброваны по уровню глюкозы в плазме крови. Условия окружающей среды (температура, влажность) могут оказывать влияние на точность определения уровня гликемии. Холод занижает показатели, высокая температура (больше комнатной) завышает результаты. Большинство современных глюкометров приспособлены для работы с кровью, взятой из пальца. Недостаточное количество крови, нанесенное на полоску, может привести к неправильной работе прибора при измерении уровня глюкозы крови. Чтобы исключить этот фактор, необходимо четко соблюдать инструкции по нанесению крови на тест-полоску. Неправильное хранение тест-полосок и использование тест-полосок с истекшим сроком годности может существенно повлиять на точность определения гликемии. Флакон для тест-полосок обеспечивает сухую среду для их хранения. Нельзя оставлять флакон открытым в течение длительного времени или хранить тест-полоски вне оригинальной упаковки, так как это может привести к их повреждению.
Самоконтроль гликемии перед едой необходим для решения вопроса, является ли достаточной доза инсулина от предыдущего введения. Итак, если гликемия натощак меньше 7,0 ммоль/л, следовательно, ночная доза базального инсулина является достаточной. Кроме этого, требуется определение гликемии после еды для решения вопроса о достаточности бо-люсной дозы инсулина. Этот показатель также необходим для расчета углеводного коэффициента для трех приемов пищи. В остальных случаях, как правило, нет необходимости определения постпранди-альной гликемии.
Ошибки при проведении пероральной терапии: неоправданное превышение доз препаратов при развитии нечувствительности к ним; некорректное сочетание препаратов (полипрагмазия «удобства»); игнорирование комплексного подхода к лечению СД 2-го типа.
К пероральной терапии СД 2-го типа в большинстве случаев предъявляются завышенные требования. Ожидания хороших результатов без каких-либо ограничений приема пищи, без увеличения физической нагрузки, то есть без необходимой в этом случае модификации образа жизни.
Результатом неоправданного повышения доз пероральных препаратов является следующая закономерность: большинство больных СД 2-го типа наслаждаются удобством приема этих средств — эффекта никакого, а состояние ухудшается, зато удобно. Некритическое назначение и зачастую передозировка препаратов — типичная общая ошибка терапии со стороны как врача, так и пациента — это заговор против диабета с увеличением стоимости в 2 раза. Сначала принимают некорректно назначенные лекарства стоимостью в 3—4 раза дороже, а потом лечат осложнения уже по баснословной стоимости. Главной ошибкой является некритическое доверительное отношение пациентов, которые никогда не возражают своему врачу против такой удобной терапии.
Необученному пациенту назначаются бессмысленные сочетания препаратов в предельно допустимых дозах, и, соответственно, затем следует некритический прием этой комбинации, например, трех таблеток глимепирида в сутки, трех таблеток акарбозы и трех таблеток метформина. Свою лепту в эту нерациональную терапию вносит так называемая тройная терапия современных алгоритмов лечения СД 2-го типа, которая характеризуется низкой эффективностью, высокой стоимостью и большим риском развития побочных действий. Удивительным является то, что желудок больного СД 2-го типа все это переносит в течение продолжительного времени. При длительной декомпенсации на фоне неэффективной терапии развиваются сердечно-сосудистые осложнения, что требует дополнительного назначения лекарственных препаратов иного плана.
При этом совершенно очевидно, что самым эффективным способом профилактики и лечения осложнений является нормализация гликемии. Ситуацию ухудшает назначение препаратов с сомнительным эффектом и воздействием на кровообращение — так называемые препараты-полуплацебо. Это все происходит на фоне ограничений бюджетного финансирования медицинской помощи и непрерывного роста стоимости лечения.
Комплексное лечение особенно требуется больным СД 2-го типа и, следовательно, назначение, например, антигипертензивных препаратов при артериальной гипертензии. Как свидетельствуют результаты UKPDS и других исследований данного плана, в этом отношении можно достичь значительных результатов. Нередко необходимый антигипер-тензивный препарат не применяется, в то же время пероральные препараты с сомнительным эффектом в максимальных дозах продолжают принимать тщательно и регулярно. Существуют терапевтические ситуации, когда даже специалисту трудно расставить акценты. Для успешного самоконтроля артериального давления требуются объяснения лечащего врача о необходимости приема антигипертензивных препаратов, их механизме действия и побочных эффектах.
Ошибки при проведении инсулинотерапии: технические ошибки, неадекватная замена инсулинов, пропуски приема инсулина, ошибка при купировании гипогликемий.
Инсулин можно вводить с помощью шприцев или шприц-ручек. Преимуществом инсулиновых шприцев является их более низкая стоимость, а применение шприц-ручек удобно для пациента. Значительная часть проблем связана с тем, что неточно считывают показания шкалы шприца, с воздухом и без него, при смешивании различных видов инсулина. Поэтому шприц-ручка незаменима для слепых и слабовидящих пациентов, а также для путешествующих и командировочных.
Флаконы и шприц-ручки, которые используются для ежедневных инъекций, могут храниться при комнатной температуре в темноте. Ошибкой является введение холодного инсулина из холодильника, перед введением инсулин должен иметь комнатную
температуру. Если инсулин представляет собой суспензию или смесь, его необходимо перед введением осторожно перемешать путем перекатывания флакона или переворачивания. Отсутствие перемешивания будет увеличивать вариабельность базаль-ного гликемического профиля. Перед введением инсулина необходимо осматривать места инъекций для выявления уплотнений и липодистрофий, из-за которых инсулин плохо всасывается. Нельзя использовать многократно иглы для шприц-ручек, так как они могут забиваться и затупляться, что чревато пропуском дозы инсулина, и больной это может не заметить. Даже новую иглу перед инъекцией нужно проверить, выпустив каплю раствора. Ошибочно применение игл длиной более 8 мм, так как инсулин может быть введен внутримышечно. То же может происходить, если перед инъекцией не взять кожу пальцами в складку, особенно при небольшой толщине подкожной жировой клетчатки.
Инъекции инсулинов короткого действия рекомендуют делать в подкожно-жировую клетчатку живота, инсулина средней продолжительности и длительного действия — бедер или ягодиц. Инъекцию выполняют в широкую складку кожи под углом 45°, а если толщина подкожного жирового слоя превышает длину иглы — под углом 90°. Нельзя сразу же вынимать иглу из подкожно-жировой клетчатки, так как раствор при этом может вытекать наружу, а введенная доза инсулина окажется меньше требуемой. Место инъекций следует ежедневно менять в пределах одной области для предупреждения развития липодистрофии.
Человеку свойственно ошибаться, и это особенно проявляется при необходимости замены препаратов инсулина. Введение простого инсулина поздно вечером должно проводиться под тщательным контролем, и его нельзя путать с базальными инсулинами. В противном случае это грозит опасными гипогли-кемиями. Меньше неприятностей связано с введением базального инсулина перед едой при интенсифицированной инсулинотерапии. Это приводит к увеличению постпрандиальной гипергликемии. Хорошо обученные пациенты удовлетворительно справляются с проблемами замены инсулинов в необходимых случаях.
Забывчивость также добавляет проблем к вышесказанному в лечении СД. Если больной, находящийся на интенсивной инсулинотерапии, забывает ввести на ночь базальный инсулин, то это он замечает на следующий день по показателям сахара крови натощак. То же касается пропусков инъекций бо-люсного инсулина. Любой инсулиновый «пробел» приводит к значительному увеличению гликемии, которая требует соответствующей коррекции.
Возникновение гипогликемии является наиболее частым осложнением инсулинотерапии, и оно связано с дисбалансом между действием и уровнем гликемии. Ошибка дозировки инсулина заключается в нарушении соотношения дозы инсулина и количества пищи, например, при отказе от перекусов. Любые ошибки могут быть результатом действия
одного фактора или сочетания обоих факторов, что создает условия для возникновения гипогликемии. Ситуацию усугубляет одновременное увеличение физической нагрузки, чей сахароснижающий эффект недооценивается при хорошо отлаженной, а следовательно, чувствительной программе инсу-линотерапии. Критически опасным при гипогликемии является дополнительное влияние приема алкоголя. При фатальной комбинации передозировки инсулина, недостаточного приема пищи, увеличения физической нагрузки и приема алкоголя у многих больных СД 1-го типа могут возникнуть тяжелые гипогликемии, которые требуют врачебного вмешательства и представляют проблему в период отпуска и свободное время.
В этой связи следует обратить внимание на ошибку, которая является типичной даже у хорошо обученных и оснащенных больных СД. При употреблении алкоголя и индуцированной им гипогликемии введение глюкагона абсолютно бесполезно, так как печень не содержит гликогена и нет выброса глюкозы вследствие подавления продуктами распада алкоголя гликогенолиза и глюконеогенеза.
Ошибочна недооценка опасности пребывания в тяжелой гипогликемии в ожидании приезда бригады скорой медицинской помощи и внутривенного введения глюкозы. Пациентам должен предоставляться глюкагон, введению которого, так же как и распознаванию симптомов гипогликемии, должны быть обучены родственники, коллеги, друзья.
Приведенный выше перечень, конечно, является неполным, существует значительно больше ошибок, чем здесь приведено. Так как на ошибках необходимо учиться, это было бы очень хорошо для всех больных СД, чтобы в будущем можно было их избежать.
Конфликт интересов. Авторы заявляют об отсутствии какого-либо конфликта интересов при подготовке данной статьи.
References
1. Longtin Y, Sax H, Leape L, et al. Patient participation: current knowledge and applicability to patient safety. Mayo Clin Proc. 2010;85:53-62. PMID: 20042562. doi: 10.4065/mcp.2009.0248.
2. Schwappach DL .Review: engaging patients as vigilant partners in safety — a systematic review. Med Care Res Rev. 2010;67:119-48. PMID: 19671916. doi: 10.1177/1077558709342254.
3. Awe C, Lin SJ. A patient empowerment model to prevent medication errors. J Med Syst. 2003;27:503-17. PMID: 14626476.
4. Britten N. Medication errors: the role of the patient. Br J Clin Pharmacol. 2009;67:646-50. PMID: 19594532. doi: 10.1111/j.1365-2125.2009.03421.x.
5. Metlay JP, Cohen A, Polsky D, et al. Medication safety in older adults: home-based practice patterns. J Am Geriatr Soc. 2005;53:976-82. PMID: 15935020. doi: 10.1111/j.1532-5415.2005.53308.x.
6. Aranaz J, Aibar C, Limon N, et al. A study of the prevalence of adverse events in primary health care in Spain. Eur JPub-licHealth. 2012;22(6):921-5. PMID: 23180803. doi: 10.1093/ eurpub/ckr168.
7. Oyebode F. Clinical errors and medical negligence. Med Princ Pract. 2013;22(4):323-33. PMID: 23343656. doi: 10.1159/000346296.
8. Grissinger M, Lease M. Misadventures in insulin therapy: are you at risk? J Natl Med Assoc. 2003;95(1):1-16. PM-CID: PMC2594288.
9. Mira JJ, Nebot C, Lorenzo S, et al. Patient report on information given, consultation time and safety in primary care. Qual SafHealth Care. 2010;19(5). doi: 10.1136/qshc.2009.037978.
10. Ledema R, Allen S, Britton K, et al. What do patients and relatives know about problems and failures in care? BMJ Qual Saf. 2012;21(3):198-205. PMID: 22178930. doi: 10.1136/bm-jqs-2011-000100.
Получено 18.05.2017 ■
Генделека Г.Ф.1, ГенделекаА.Н.2
1Одеський нацональний медичний у^верситет, м. Одеса, Украна
2КУ «Центр первинноÏмедико-сантарноÏдопомоги № 5>, м. Одеса, Украна
Типовi помилки при дiагностицi
Резюме. У лекци детально розглядаються типов! помилки i труднощi терапп з методиками !х корекци, що допу-скаються з боку як лiкарiв, так i хворих на цукровий дiа-бет. Наведет рекомендацц, Грунтоваш на багаторiчному клшчному досвщ авторiв, даних вичизняних i заруб1жних фахивщв. Анатз найчастших помилок при л^ванш цу-крового дiабету повинен сприяти полшшенню результатав
та лкуванн цукрового Aia6eiy
лжування, запобтати розвитку ускладнень i покращувати яысть життя хворих. Важливим завданням аналiзу типо-вих помилок е необхщшсть стимулювати критичне став-лення уж учасниыв лшувального процесу до шаблошв, що склалися в лжарському середовищ^ i стереотитв. K™40BÎ слова: цукровий дiабет; дiагностика; л^вання; помилки
G.F. Gendeleka1, A.N. Gendeleka2
Odessa National Medical University, Odesa, Ukraine
Centre of Primary Medical Care N 5, Odesa, Ukraine
Typical mistakes in the diagnosis
Abstract. The lecture describes in detail the typical mistakes and difficulties of therapy with methodologies of their correction that are made both from the side of physicians and diabetes mellitus patients. The recommendations are presented based on the long-term clinical experience of the authors and data of foreign and domestic experts. The analysis of the most frequent mistakes in diabetes mellitus treatment must assist the
and treatment of diabetes mellitus
improvement of treatment outcomes, prevent the development of complications and improve quality of life of patients. The important task of the analysis of typical mistakes is a necessity to stimulate critical attitude of all participants of curative process toward the patterns and stereotypes that have developed in the medical environment.
Keywords: diabetes mellitus; diagnosis; treatment; mistakes
Сахарный диабет II типа (СД2) – мультифакториальное заболевание, обусловленное главным образом, развитием инсулинорезистентности и снижением секреции инсулина. Прием сахароснижающих препаратов требует соблюдения определенных мер безопасности. Для успешной коррекции нарушений углеводного обмена необходимо применение медикаментозных средств, обладающих высоким антигипергликемическим потенциалом, минимальными побочными эффектами и риском развития нежелательных событий. Практический врач должен быть осведомлен о возможных неблагоприятных эффектах сахароснижающей терапии и своевременно принимать меры для их предотвращения.
Ключевые слова: сахароснижающая терапия, терапия сахарного диабета II типа, нежелательные явления, побочные эффекты
Type 2 diabetes is a multifactorial disease, believed to develop as a result of insulin resistance and lowered insulin secretion leading to hyperglycemia. The intake of sugar-decreasing pharmaceuticals requires maintenance of particular safety measures. The successful correction of disorders of carbohydrate metabolism requires application of medicinal remedies having high antihyperglicemic potential, minimal side-effects and risk of development of undesirable occurrences. The practical physician is to be aware about possible unfavorable effects of sugar-decreasing therapy to timely take preventive measures.
Keywords: sugar-decreasing therapy, treatment of type 2 diabetes, undesirable occurrences, side-effects
В последние десятилетия сахарный диабет стоит в ряду первых приоритетов национальных систем здравоохранения всех стран мира, что обусловлено не только высокой распространенностью данной патологии в популяции, но и ростом социально-экономических потерь, связанных с развитием тяжелых инвалидизирующих осложнений [1].
Рост использования противодиабетических препаратов пропорционально увеличивает риск развития неблагоприятных последствий. Противодиабетические сахароснижающие препараты могут нести значительный риск заболеваемости и смертности вследствие потенциального развития побочных эффектов и нежелательных явлений.
Такие явления свойственны всем используемым в лечении СД группам препаратов: бигуанидам, препаратам сульфонилмочевины, ингибиторам альфа-глюкозидазы, тиазолидиндионам, глинидам, ингибиторам дипептидилпептидазы-4 (иДПП-4), агонистам рецепторов ДПП-1, ингибиторам натрий-глюкозных ко-транспортеров 2 типа, инсулину и его аналогам.
В литературе описаны многочисленные случаи неблагоприятного воздействия сахароснижающих препаратов при лечении СД, возникающие как системно, так и в единичных случаях, и вот лишь некоторые из них.
Метформин (единственный представитель группы бигуанидов, применяемый в РФ) является препаратом первой линии для лечения пациентов с СД 2 типа. Он считается одним из самых безопасных, поэтому целесообразно остановиться на побочных эффектах, вызванных его лечением, подробнее.
Самым грозным метаболическим осложнением при лечении метформином является лактатацидоз, ассоциированный с высоким риском летального исхода. В частности, метформин-ассоциированный лактатацидоз может развиться как остро, так и при длительном применении препарата, а ассоциированные с лактатацидозом показатели заболеваемости и смертности очень высокие.
По данным Spiller H. A., Sawyer T. S., (2006) у пациента развиваются изменения в центральной нервной системе, сердечно-сосудистый коллапс, почечная недостаточность и даже смертельный исход, Основными задачами лечения перечисленных осложнений являются восстановление кислотно-основного состояния и элиминация метформина, для чего используются гемодиализ и бикарбонатная терапия. К сожалению, конкретных антидотов для лечения лактатацидоза не существует [23].
Потенциально негативная роль метформина в развитии лактатацидоза была продемонстрирована в исследовании случай-контроль, в которое вошли 302 пациента с СД 2 типа и 604 пациента группы сравнения. Случаи лактатацидоза подтверждались уровнями рН<7,35 и лактата>5ммоль/л. Для оценки использовался метод логистической регрессии. Средний возраст пациентов составил 69,5 лет.
Лактатацидоз при приеме метформина оказался ассоциирован с интеркуррентными заболеваниями; хронические заболевания имели незначительное влияние на его развитие, за исключением гепатоцеллюлярной дисфункции. Лечение метформином в значительной степени ассоциировалось с более высокой вероятностью развития лактатацидоза в случае острого повреждения почек (ОР = 1,79; р = 0,020) [13].
Mudoni A. с соавт. (2015) описали четыре случая метформин-обусловленного лактатацидоза с развитием острой почечной недостаточности, потребовавшей лечения гемодиализом. У пациентов с исходно нормальной функцией почек и сердечно-сосудистыми заболеваниями (гипертоническая кардиомиопатия и дилатационная кардиомиопатия, ИБС) клинически отмечались лихорадка, усталость, рвота и желудочно-кишечные расстройства, быстрое ухудшение функции почек, анурия и очень высокий уровень молочной кислоты. У двух пациентов также диагностировали острый панкреатит. В дополнение к регидратационной терапии был начат гемодиализ с прогрессивным восстановлением биогуморального статуса, спонтанного диуреза и улучшения клинического состояния у трех пациентов. К сожалению, у одного из больных развилась острая кардиальная ишемия с нарушениями сердечного ритма, закончившаяся смертью. Таким образом, своевременно начатое лечение диализом может быстро скорректировать лактатацидоз и восстановить функцию почек у больных с тяжелыми сопутствующими заболеваниями [14].
Khan J. K. с соавт. также описали два случая развития молочнокислого ацидоза, связанного с использованием метформина у пациентов с нормальной функцией почек без сопутствующей патологии. У 82-летнего афроамериканца и 76-летнего белого мужчины отмечались высокие уровни лактата через несколько недель после начала терапии метформином. После прекращения приема метформина уровни молочной кислоты в обоих случаях нормализовались. Объективная оценка причинно-следственной связи показала, что неблагоприятные события связаны с применением метформина. Терапия метформином может быть связана с субклиническим повышением уровня концентрации молочной кислоты в отсутствие почечной недостаточности у пациентов с СД 2 типа, поэтому периодический контроль метаболических изменений может предотвратить это потенциально серьезное осложнение терапии [10].
Cone C. J. с соавт. (2010) сообщили о случае гепатотоксичности, связанной с лечением метформином СД 2 типа у пациента с неалкогольной жировой дистрофией печени. У 61-летнего мужчины с ожирением появились желтуха, тошнота, усталость и непреднамеренная потеря веса через 2 недели после начала лечения метформином. Лабораторные исследования продемонстрировали рост АЛТ в 10–15 раз выше нормальных значений, прием метформина был прекращен. Спустя два месяца клинические и лабораторные признаки гепатита исчезли. Авторы полагают, что врачи должны проявлять настороженность в отношении развития этого лекарственного осложнения [2].
Kutoh E. также описал случай развития тяжелого гепатита, связанного с лечением метформином у пожилой пациентки с СД 2 типа. После начала лечения метформином в дозе 500 мг в сутки в течение 3-х недель у 73-летнейженщины с плохо контролируемым СД появились усталость, желтуха, тошнота, рвота, анорексия и боли в животе. Лабораторный анализ продемонстрировал признаки тяжелой гепатотоксичности (повышенные уровни АСТ, АЛТ, щелочной фосфатазы и билирубина). Немедленная госпитализация и прекращение лечения метформином привели к улучшению функции печени и исчезновению симптомов гепатита в течение 3-х недель. В этом случае метформин инициировал гепатоцеллюлярное и холестатическое повреждение печени [11].
Saadi S. с соавт. (2013) также описали развитие холестатический желтухи у пациента вскоре после начала лечения метформином. Результаты УЗИ печени и КТ брюшной полости оказались нормальными. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) показала отсутствие отклонений в анатомии желчных путей. Чрескожная биопсия печени выявила наличие холестаза, портального отека, пролиферацию печеночных протоков и признаки острого воспаления. Лечение метформином было прекращено, билирубинемия нормализовалась в течение нескольких месяцев [20].
Packer C. D. с соавт. сообщили о случае гемолитической анемии, сопряженной со смертельным исходом у 56-летнего пациента, получающего метформин. Вскоре после назначения метформина пациент пожаловался на прогрессирующую усталость, одышку при физической нагрузке, изменение цвета мочи и желтуху. В лабораторных показателях отмечался тяжелый гемолиз с падением уровня гемоглобина со 147 до 66 г/л в течение 4 дней, высокие уровни лактатдегидрогеназы, билирубина и ретикулоцитов. Несмотря на лечение кортикостероидамии переливания эритроцитарной массы, у пациента развились тяжелая гипоксия, гипотония, дальнейшее снижение гемоглобина до 33 г/л, что завершилось летальным исходом спустя 12 часов после поступления в стационар. Основываясь на временной связи с приемом метформина и отсутствии других четких провоцирующих причин, авторы предположили, что у пациента имел место метформин-индуцированный гемолиз, приведший к фатальному исходу [15].
Kirkiz S. с соавт. (2014), сообщили о наблюдении за 17-летним пациентом, который был госпитализирован для лечения острого лимфобластного лейкоза винкристином, L-аспарагиназой, даунорубицином и преднизолоном. У пациента была выявлена бессимптомная гипергликемия и начато лечение метформином для преодоления инсулинорезистентности. На второй день лечения резко снизился уровень гемоглобина, при этом непрямая проба Кумбса оказалась отрицательной, уровень глюкозо-6-фосфат дегидрогеназы оставался в пределах нормального диапазона. У пациента заподозрили медикаментозную гемолитическую анемию, и метформин отменили. Желтуха постепенно исчезла, гемотрансфузии не потребовалось. Этот случай продемонстрировал, что врачи должны быть осведомлены об этом побочном, хотя и редком эффекте метформина [9].
Диспептический синдром является частым осложнением лечения противодиабетическими препаратами. Многочисленные лекарственные препараты могут вызвать диарею. Это может быть как тривиальным действием терапии, так и представлять серьезное осложнение лечения. Когда развивается диарея, терапевтический эффект препарата должны быть противопоставлен потенциальным побочным эффектам. Тошнота, рвота, диарея, боли в животе, потеря аппетита и вкусовых нарушений являются наиболее распространенными симптомами диспепсии у пациентов, получающих метформин. Лечение ингибиторами дипептидилпептидазы-4 (ДПП-4) и агонистами рецептора глюкагон-подобного пептида-1 (ГПП-1) редко, но все же осложняется развитием острого панкреатита. Лечение агонистами ГПП-1 также может привести к появлению диспепсических явлений (тошноты, рвоты, диареи) в начале лечения. Эти жалобы, как правило, прекращаются в дальнейшем, и лечение может быть продолжено. В некоторых случаях причинно-следственные взаимоотношения между диспепсией и применением сахароснижающей терапии очевидны сразу после начала лечения, но иногда требуется исключение иных причин, вызвавших подобные расстройства (например, при лечении акарбозой) [22].
Акарбоза — хорошо известный препарат, используемый в лечения СД 2 типа, особенно на ранних стадиях. Все ингибиторы альфа-глюкозидазы имеют невыраженный сахароснижающий эффект. Среднее снижение уровня HbA1c составляет не более 0,7 %, что не всегда оправданно как цель при возникновении желудочно-кишечных расстройств, вызванных этими препаратами [24].
Диспепсия же является наиболее частым осложнением у пациентов, получающих акарбозу. Редким осложнением лечения акарбозой является кистозный пневматоз кишечника. Wu S. S. с соавт. (2011) опубликовали данные 20 наблюдений о развитии или прогрессировании кистозного пневматоза кишечника (редкого состояния, при котором эмфизематозные кисты развиваются в подслизистой или субсерозной оболочках толстой кишки) у пациентов, принимающих акарбозу. У всех пациентов отмечались неспецифические симптомы, такие как боль в животе, вздутие живота, кровотечение из прямой кишки или потеря аппетита. Негативная роль акарбозы была выявлена лишь после проведения тщательного диагностического исследования, и все симптомы исчезли после отмены препарата [24].
Кистозный пневматоз кишечника может быть индуцирован другими ингибиторами альфа-глюкозидазы — миглитолом и воглибозой. Появление кишечной симптоматики в ряде случаев должно послужить импульсом не только к отмене препарата, но и исследованию нижних отделов желудочно-кишечного тракта. При лечении акарбозой возможно развитие или обострение псевдомембранозного колита, и порой требуется оперативное вмешательство во избежание вероятного смертельного исхода [21].
Furio L. с соавт. сообщили о случае скопления газа в стенке толстого кишечника (Pneumatosiscoli), ассоциированного с лечением акарбозой; в международной литературе до этого сообщалось лишь о четырех таких случаях.
В течение 7–8 месяцев после начала лечения акарбозой у пациентки появились необъяснимые эпизоды судорожной боли в животе, понос с 3–4-кратной дефекаций, тенезмами и необъяснимая потеря массы тела. Диагноз подтвердился после колоноскопии и КТ брюшной полости [7].
В работе «Акарбоза и пропофол: опасное сочетание?» Rocha-Honor E. с соавт. сообщили о пациенте, который заболел острым лекарственным гепатитом вследствие совместного применения акарбозы и пропофола (наиболее часто применяемого средства для наркоза). Оба препарата потенциально гепатотоксичны и описание данного случая может способствовать улучшению ранней диагностики и профилактики острого повреждения печени у пациентов, получающих акарбозу и готовящихся к проведению хирургической манипуляции под наркозом [17].
DelaVega G. с соавт. описали случай двукратного развития острого гепатита у 57-летней женщины с инсулиннезависимым СД, которой вследствие недостаточного контроля гликемии был предписан прием акарбозы (100 мг 3 раза в сутки). Двумя месяцами позже у нее развился острый гепатит (уровень АЛТ составил 2300 МЕ/л).
Другие причины повреждения печени были исключены. Через три месяца после прекращения лечения акарбозой все результаты лабораторных исследований вернулись к нормальным значениям. Через три года пациентке вновь назначили акарбозу в дозе 100 мг 3 раза в день в дополнение к глибенкламиду. Через 2 недели у нее вновь развился лекарственный гепатит, уровень АЛТ составил 2778 МЕ/л. Акарбозу немедленно отменили, результаты печеночных тестов вернулись к норме в течение 2-х месяцев. Авторы ссылаются на описание 8 случаев акарбозаассоциированного гепатита, причем латентный период от начала терапии до развития поражения печени оказался относительно длинным (свыше2-х месяцев) [4].
Акарбоза ослабляет гипотензивный ответ на сахарозу и замедляет опорожнение желудка у пожилых людей. При ее применении уменьшается концентрация дигоксина в плазме. Этот эффект объясняется снижением всасывания в желудочно-кишечном тракте и может привести к прогрессированию сердечной недостаточности [5].
Меглитиниды (репаглинид и натеглинид), являющиеся стимуляторами секреции инсулина, также не избежали побочных эффектов при их применении. Описан случай реакции гиперчувствительности к репаглиниду у 61-летнего мужчины, у которого развилась макулопапулезная сыпь через 5 дней после лечения этим препаратом. Кожные и патч-тесты на репаглинид оказались отрицательными. Тем не менее, был проведен слепой оральный тест на репаглинид (через каждые 24 часа в течение 7 дней). Результат оказался положительным с отсроченной реакцией на третьи сутки. Клинические проявления, латентный период, повторное появление кожных поражений, гистологические результаты биопсии кожи позволили предположить наличие замедленной аллергической реакции IV типа в ответ на лечение репаглинидом [18].Описаны случаи развития гипогликемии при совместном использовании репаглинида с ингибиторами цитохрома Р450 [8]. Известно о развитии тяжелой тромбоцитопении у пациента, получающего репаглинид [8].
Препараты сульфонилмочевины имеют 60-летнюю историю применения и ранее традиционно представляли собой препараты второй линии лечения СД 2 типа. Тем не менее, их использование связано с нежелательными побочными эффектами, в том числе повышенным риском гипогликемии и увеличением веса [3]. Эти препараты снижают уровень HbA1c в среднем на 1,5 % при монотерапии, и на 0,8–1 % при добавлении к метформину. Тем не менее, все препараты сульфонилмочевины могут вызывать дозозависимую гипогликемию. Имеющиеся данные не исключают ощутимого прироста сердечно-сосудистой смертности у пациентов, получающих сульфонилмочевину. Сравнительные данные показывают, что сочетание метформина c сульфонилмочевиной может привести к росту общей смертности [19].
Fukuda M. с соавт. (2015), анализируя частоту и клинические признаки гипогликемий среди японцев, страдающих СД 2 типа, провели анкетирование 15892 пациентов (средний возраст 74,2 ± 6,3 лет, длительность диабета 12,8 ± 8,9 лет; уровень HbA1c, 7,0 ± 1,0 %). В случаях монотерапии, гипогликемия наблюдалась у 32,7 % больных на инсулине, 4 % — на сульфонилмочевине, 3,8 % — у получающих глиниды и 3,5 % — пиоглитазон. Результаты анкетирования показали, что получающие лечение сульфонилмочевиной или инсулином имели значительно больше знаний о гипогликемии (в том числе «скрытой»), чем принимавшие другие сахароснижающие препараты (р<0,001). Очень важно, чтобы врачи стремились предотвратить резкое снижение гликемии, обращая пристальное внимание на симптомы «скрытой гипогликемии» у пожилых пациентов [6].
Цель исследования Piątkiewicz P. с соавт. (2016), состояла в том, чтобы оценить причины тяжелой гипогликемии у пожилых пациентов с СД 2 типа и заболеваниями сердечно-сосудистой системы. Авторы ретроспективно проанализировали медицинскую документацию 33 пожилых пациентов с СД 2 типа и заболеваниями сердечно-сосудистой системы, поступившими в стационар с клиникой тяжелой гипогликемии, в том числе, потери сознания. Средний возраст пациентов составил 76,0 ± 11,1 лет, средняя продолжительность СД — 12,0 ± 9,8 лет. В группе больных с тяжелой гипогликемией среднее значение гликированного гемоглобина (HbA1c) составило 6,3 ± 1,2 % (44 ± 13,1 ммоль/моль), что указывает на среднее значение уровня глюкозы ниже 7,8 ммоль/л (140 мг/дл). Ишемическая болезнь сердца была диагностирована у 18 пациентов (8 имели в анамнезе инфаркт миокарда), у 22-х больных имела место артериальная гипертензия. Низкий уровень HbA1c не всегда указывает на хорошую компенсацию углеводного обмена, а может говорить о высоком риске развития тяжелых гипогликемических эпизодов у пожилых людей. Большинство тяжелых гипогликемических эпизодов наблюдалось у пациентов, получавших препараты сульфонилмочевины [16].
Эпизоды тяжелой отсроченной гипогликемии отмечаются у пациентов на комбинированной терапии препаратами сульфонилмочевины и статинами или фибратами. Leonard C. E. (2016) провели когортное исследование пациентов, получавших глибурид, глипизид или глимепирид вкупе со статинами или фибратами. Среди 592872 пациентов, получавших такое лечение, частота тяжелых гипогликемий составила 5,8 на 100 человеко-лет, причем именно комбинированная терапия препаратами сульфонилмочевины и фибратами часто оказалась связанной с отсроченной тяжелой гипогликемией [12].
Таким образом, побочные эффекты присущи всем сахароснижающим препаратам.
Имеющийся на сегодняшний день широкий арсенал антигипергликемических медикаментов при условии осведомленности врача о возможности развития даже редких побочных эффектов позволяет осуществить оптимальный выбор препарата в качестве монотерапии, либо, с учетом сопутствующих заболеваний, особенностей метаболизма каждого больного, принять решение в пользу комбинированной сахароснижающей терапии для нормализации суточной гликемии, достижения целевых значений уровня гликированного гемоглобина, улучшения качества жизни и прогноза в целом для больного с сахарным диабетом 2 типа.
Литература:
- Дедов И. И., Шестакова М. В., Галстян Г. Р., и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом. Под редакцией И. И. Дедова, М. В. Шестаковой (7-й выпуск). // Сахарный диабет. — 2015. — Т.18. — № 1S. — С. 1–112.
- Cone CJ, Bachyrycz AM, Murata GH. Hepatotoxicity associated with metformin therapy in treatment of type 2 diabetes mellitus with nonalcoholic fatty liver disease// Ann Pharmacother. 2010 Oct; 44(10):1655–9. doi: 10.1345/aph.1P09926.
- Deacon C. F., Lebovitz HE. A. Comparative Review of DPP-4 Inhibitors and Sulphonylureas. // Diabetes Obes Metab. 2015 Nov 24.doi: 10.1111/ dom.12610.
- de la Vega J., Crespo M., Escudero J. M., Sánchez L., Rivas L. L. Acarboseinduced acute hepatitis. Report of two events in the same patient. // Gastroenterol. Hepatol. 2000 Jun-Jul;23(6):282–4.
- Ibáñez A., Alcalá M., García J., Puche E. Digoxin: serious drug interactions. Prescrire Int. 2010 Apr; 19(106):68–70.
- Fukuda M., Doi K., Sugawara M., Naka Y., Mochizuki K. Survey of Hypoglycemiain Elderly People With Type 2 // Diabetes Mellitus in Japan. J. Clin. Med. Res. 2015 Dec;7(12):967–78.
- Furio L., Vergura M., Russo A., Bisceglia N., Talarico S., Gatta R., Tomaiuolo M., Tomaiuolo P. Pneumatosis coli induced by acarbose administration for diabetes mellitus. Case report and literature review. // Minerva Gastroenterol Dietol. 2006 Sep;52(3):339–46.
- Katsuyama H., Hiraishi C., Hakoshima Y., Yanai H. Severe thrombocytopenia due to repaglinide in a patient with type 2 diabetes. // Diabetes Care. 2013 Mar;36(3):e36. doi: 10.2337/dc12–1849.
- Kirkiz S., Yarali N., Arman Bilir O., Tunc B. Metformin-induced hemolytic anemia. // Med Princ Pract. 2014;23(2):183–5. doi: 10.1159/000356149.
- Khan J. K., Pallaki M., Tolbert S. R., Hornick T. R. Lacticacidemia associated with metformin. // Ann Pharmacother. 2003 Jan;37(1):66–9.
- Kutoh E. Possible metformin- induced hepatotoxicity. // Am J Geriatr Pharmacother. 2005 Dec;3(4):270–3.
- Leonard C. E., Bilker W. B., Brensinger C. M., Han X., Flory J. H., Flockhart D. A., Gagne J. J., Cardillo S., Hennessy S. Severe hypoglycemia in users of sulfonylurea antidiabetic agents and antihyperlipidemics. // Clin Pharmacol Ther. 2016 May;99(5):538–47. doi: 10.1002/cpt.297.
- Lepelley M., Giai J., Yahiaoui N., Chanoine S., Villier C. Lactic Acidosis in Diabetic Population: Is Metformin Implicated? Results of a Matched Case- Control Study Performed on the Type 2 Diabetes Population of Grenoble Hospital University. // J Diabetes Res. 2016;2016:3545914. doi: 10.1155/2016/3545914.
- Mudoni A., Caccetta F., Caroppo M., Musio F., Accogli A., Zacheo M. D., Burzo M. D., Nuzzo R., Nuzzo V. Lactic acidosis, acute renal failure and heart failure during treatment with metformin: what do we know? // G Ital Nefrol. 2015 Sep-Oct;32(5). pii: gin/32.5.6
- Packer C. D., Hornick T. R., Augustine S. A. Fatal hemolytic anemia associated with metformin: a case report // J Med Case Rep. 2008 Sep 10;2:300. doi: 10.1186/1752–1947–2-300.
- .Piątkiewicz P., Buraczewska-Leszczyńska B., Kuczerowski R., Bernat Karpińska M., Rabijewski M., Kowrach M. Severe hypoglycemia in elderly patients with type 2 diabetes and coexistence of cardiovascular history.// Kardiol Pol. 2016 Apr 4. doi: 10.5603/KP.a2016.0043.
- Rocha-Honor E., Polo-Romero F. J., Sánchez-Beteta P., Martínez Peguero J., Santisteban-López Y., Beato-Pérez J. L. Acarbose and propofol: a dangerous combination? // Rev Esp Anestesiol Reanim. 2014 Feb;61(2):109–11. doi: 10.1016/j.redar.2012.11.003
- Rojas P., Sánchez L., Santos A., Góõmez M. P., Blanco H, Laguna J. J. Hypersensitivity to repaglinide. // J Investig Allergol Clin Immunol. 2011;21(3):245–7.
- Rustenbeck I. Risk and benefit of sulfonylureas—their role in view of new treatment options for type 2 diabetes. // Med. MonatsschrPharm. 2016 Feb;39(2):65–72; quiz 73–4
- Saadi S., Waterman M., Yassin H., Baruch Y. Metformin-induced mixed hepatocellular and cholestatic hepatic injury: case report and literature review // Int Gen Med. 2013 Aug 19;6:703–6. doi: 10.2147/IJGM.S49657.
- Scheurlen M. Medication-related diarrhea. // MMW Fortschr Med. 2003 Oct 30;145(44):24–7.
- Smahelová A. Dyspeptic syndrome associated with antidiabetic therapy. // Vnitr Lek. 2011 Apr;57(4):391–5.
- Spiller H. A., Sawyer T. S. Toxicology of oral antidiabetic medications. // Am J Health Syst Pharm. 2006 May 15;63(10):929–38.
- Wu S. S., Yen H. H. Images in clinical medicine. Pneumatosis cystoidses intestinalis. // N Engl J Med. 2011 Aug 25;365(8):e16. doi: 10.1056/ NEJMicm1013439.
Основные термины (генерируются автоматически): лечение, пациент, препарат, развитие, тип, молочная кислота, сахарный диабет, сахароснижающая терапия, эффект, брюшная полость.